Приказ N 572н о помощи по профилю акушерство и гинекология
Приказ Министерства здравоохранения РФ от 1 ноября 2012 г. N 572н "Об утверждении Порядка оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)"" (с изменениями и дополнениями)
- Приказ Министерства здравоохранения РФ от 1 ноября 2012 г. N 572н "Об утверждении Порядка оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)"" (с изменениями и дополнениями)
 Порядок оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)"
Порядок оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)"
- Кабинет врача-акушера-гинеколога. Кабинеты специализированных приемов (за исключением кабинета врача-гинеколога детского и подросткового возраста, кабинета функциональной диагностики и кабинета ультразвуковой диагностики)
- Кабинет врача-гинеколога детского и подросткового возраста
- Кабинет функциональной диагностики
- Кабинет ультразвуковой диагностики
- Кабинет врача-терапевта
- Кабинет врача-стоматолога
- Кабинет врача-офтальмолога
- Кабинет врача-психотерапевта (медицинского психолога или психолога)
- Кабинет психопрофилактической подготовки беременных к родам
- Малая операционная
- Клинико-диагностическая лаборатория
- Процедурный кабинет
- Физиотерапевтический кабинет
- Рентгеновский (маммографический) кабинет
- Стерилизационная
- Базовый спектр обследования беременных женщин
- Родоразрешение (O80-O84)
- Осложнения родов и родоразрешения
- Послеродовой период
- Беременность с абортивным исходом
- 1. Акушерский стационар

 2. Отделения неонатологического профиля
2. Отделения неонатологического профиля
- 2.1. Отделение новорожденных физиологическое и отделение новорожденных при обсервационном отделении
- 2.2. Палата (пост) реанимации и интенсивной терапии для новорожденных
- 3. Гинекологическое отделение
- 4. Иные структурные подразделения (за исключением акушерского дистанционного консультативного центра с выездными анестезиолого-реанимационными акушерскими бригадами для оказания экстренной и неотложной медицинской помощи)

 1. Акушерский стационар
1. Акушерский стационар
- 1.1.1. Комната-фильтр
- 1.1.2. Смотровая
- 1.3.1. Предродовая палата
- 1.3.2. Родовый зал (индивидуальный родовый зал)

 1.3.3. Операционный блок
1.3.3. Операционный блок
- Предоперационная
- Операционная
- Материальная
- 1.3.4. Послеродовое палатное отделение

 1.1. Приемное отделение
1.1. Приемное отделение- 1.2. Отделение патологии беременности

 1.3. Физиологическое родовое отделение и обсервационное родовое отделение
1.3. Физиологическое родовое отделение и обсервационное родовое отделение- 1.4. Отделение анестезиологии-реаниматологии (палаты интенсивной терапии) для женщин

 2. Отделения неонатологического профиля
2. Отделения неонатологического профиля
- 2.1. Отделение новорожденных физиологическое и/или отделение новорожденных при обсервационном отделении
- 2.2. Палата (пост) реанимации и интенсивной терапии для новорожденных
- 3. Гинекологическое отделение
- 4. Клинико-диагностическая лаборатория
- 5. Кабинет функциональной диагностики
- 6. Физиотерапевтический кабинет
- 7. Рентгеновский кабинет
- 8. Централизованное стерилизационное отделение

 1. Консультативно-диагностическое отделение (поликлиника)
1. Консультативно-диагностическое отделение (поликлиника)
- 1.1. Женская консультация
- 1.2. Отделение (кабинет) функциональной диагностики
- 1.3. Отделение охраны репродуктивного здоровья
- 1.4. Отделение вспомогательных репродуктивных технологий
- 1.5. Физиотерапевтическое отделение (кабинет)
- 1.6. Кабинет катамнестического наблюдения за детьми с перинатальной патологией
- 1.7. Амбулаторное отделение (кабинет) для детей раннего возраста, нуждающихся в динамическом наблюдении и реабилитации
- 2. Акушерский стационар (за исключением акушерского дистанционного консультативного центра с выездными анестезиолого-реанимационными акушерскими бригадами для оказания экстренной и неотложной медицинской помощи)

 3. Неонатологический стационар
3. Неонатологический стационар
- 3.1. Отделения новорожденных акушерского физиологического и акушерского обсервационного отделений
- 3.2. Отделение реанимации и интенсивной терапии для новорожденных с экспресс-лабораторией
- 3.3. Отделение патологии новорожденных и недоношенных детей (II этап выхаживания)
- 3.4. Отделение хирургии новорожденных
- 3.5. Дистанционный консультативный центр с выездными анестезиолого-реанимационными неонатальными бригадами
- 3.6. Централизованный молочный блок
- 4. Гинекологическое отделение с операционными
- 5. Отделение лучевой и магнитно-резонансной диагностики
- 6. Организационно-методический отдел
- 7. Отдел информационных технологий
- 8. Симуляционно-тренинговый центр
- 9. Иные структурные подразделения

 1. Консультативно-диагностическое отделение (поликлиника)
1. Консультативно-диагностическое отделение (поликлиника)
- Кабинет врача-акушера-гинеколога
- Кабинет врача-гинеколога детского и подросткового возраста
- Кабинеты врача-терапевта, врача-невролога, врача-кардиолога, врача-эндокринолога
- Кабинет врача-офтальмолога
- Кабинет врача-уролога
- Процедурный кабинет
- Малая операционная
- Кабинет функциональной диагностики
- Кабинет электрокардиографических исследований
- Кабинет исследования функций внешнего дыхания и центральной нервной системы (исключен)
- Кабинет врача-акушера-гинеколога
- Кабинет врача-уролога
- Процедурный кабинет
- Малая операционная (манипуляционная)
- Эмбриологическая комната
- Помещение криохранилища
- Стерилизационная
- Помещение для сдачи спермы

 1.1. Женская консультация
1.1. Женская консультация
 1.2. Отделение функциональной диагностики
1.2. Отделение функциональной диагностики
 1.3. Отделение вспомогательных репродуктивных технологий
1.3. Отделение вспомогательных репродуктивных технологий- 1.4. Физиотерапевтическое отделение (кабинет)
- 1.5. Кабинет катамнестического наблюдения за детьми с перинатальной патологией
- 1.6. Кабинет (зал) физиопсихопрофилактической подготовки беременной женщины и ее семьи к родам, партнерским родам
- 1.7. Кабинет медико-психологической и социально-правовой помощи женщинам

 2. Приемное отделение
2. Приемное отделение
- Фильтр
- Помещения приема в родовое отделение
- Родовые боксы
- Помещения приема в отделение патологии беременности
- Помещения приема в гинекологическое отделение
- Помещения приема в отделение патологии новорожденных и недоношенных детей

 3. Акушерский стационар
3. Акушерский стационар

 Операционные родового отделения
Операционные родового отделения
- А. Предоперационная
- Б. Операционная
- В. Оборудование для оказания неонатологической помощи
- Г. Материальная
- 3.1. Отделение патологии беременности

 3.2. Родовое отделение (индивидуальные родовые) с операционными
3.2. Родовое отделение (индивидуальные родовые) с операционными- 3.3. Отделение анестезиологии-реаниматологии для женщин с палатой пробуждения для родового отделения и операционного блока родового отделения
- 3.4. Акушерское физиологическое отделение с совместным пребыванием матери и ребенка
- 3.5. Акушерское обсервационное отделение (боксированные палаты, палаты совместного пребывания матери и ребенка)
- 3.6. Отделение экстракорпоральных методов гемокоррекции

 4. Неонатологический стационар
4. Неонатологический стационар
- 4.1. Отделения новорожденных акушерского физиологического и/или акушерского обсервационного отделений
- 4.2. Отделение реанимации и интенсивной терапии для новорожденных с экспресс-лабораторией
- 4.3. Отделение патологии новорожденных и недоношенных детей (II этап выхаживания)
- 4.4. Отделение хирургии новорожденных
- 4.5. Дистанционный консультативный центр с выездными анестезиолого-реанимационными неонатальными бригадами
- 4.6. Централизованный молочный блок
- 5. Гинекологическое отделение с операционными

 6. Клинико-диагностическое отделение
6. Клинико-диагностическое отделение
- Помещение приема, регистрации и сортировки проб
- Помещение приема, регистрации и сортировки проб для анализов на бактериологические исследования и полимеразную цепную реакцию
- Помещение регистрации и выдачи результатов анализов
- Лаборатория общеклинических, гематологических и цитологических исследований
- Помещение для окраски мазков
- Лаборатория биохимических исследований
- Лаборатория для гормональных, иммунологических, коагулологических исследований
- Лаборатория для исследования материала методом полимеразно-цепной реакции
- Автоклавная
- Центрифужная
- Моечная
- Дистилляционная
- Помещение хранения реагентов и проб биоматериалов
- Холодильная камера
- Кладовые
- Помещение приготовления реактивов
- Автоклавная стерилизационная

 6.1. Клинико-диагностическая лаборатория
6.1. Клинико-диагностическая лаборатория- 6.2. Бактериологическая лаборатория

 6.3. Лаборатория молекулярной диагностики
6.3. Лаборатория молекулярной диагностики

 7. Отделение лучевой и магнитно-резонансной диагностики
7. Отделение лучевой и магнитно-резонансной диагностики
- Кабинет ультразвуковой диагностики
- 8. Организационно-методический отдел
- 9. Симуляционно-тренинговый центр
- 10. Отдел информационных технологий

 11. Административно-хозяйственное подразделение со вспомогательными службами
11. Административно-хозяйственное подразделение со вспомогательными службами
- 11.1. Централизованное стерилизационное отделение
- 11.2. Пищеблок
- 11.3. Прачечная
- 11.4. Дезинфекционное отделение
- 11.5. Гараж

 Этапность оказания медицинской помощи женщинам с гинекологическими заболеваниями
Этапность оказания медицинской помощи женщинам с гинекологическими заболеваниями
- Базовый спектр обследования в амбулаторных условиях
- Базовый объем обследования в стационарных условиях

 Этапность оказания медицинской помощи девочкам с гинекологическими заболеваниями в возрасте до 17 лет включительно
Этапность оказания медицинской помощи девочкам с гинекологическими заболеваниями в возрасте до 17 лет включительно
- Базовый спектр обследования в амбулаторных условиях
- Базовый объем обследования в стационарных условиях
- 1. Отделение охраны репродуктивного здоровья
- 2. Центр (лаборатория, отделение) вспомогательных репродуктивных технологий (дневной стационар)
- 3. Гинекологическое отделение (дневной стационар)
- 4. Организационно-методический отдел
- 5. Иные структурные подразделения

 1. Отделение охраны репродуктивного здоровья
1. Отделение охраны репродуктивного здоровья
- Кабинет врача-акушера-гинеколога. Кабинеты специализированных приемов (за исключением кабинета врача-гинеколога детского и подросткового возраста)
- Кабинет врача-гинеколога детского и подросткового возраста
- Кабинет врача-терапевта
- Кабинет врача-уролога
- Кабинет врача-дерматовенеролога
- Кабинет врача-эндокринолога
- Кабинет врача-сексолога
- Кабинет врача-генетика
- Кабинет врача-психотерапевта (медицинского психолога)
- Кабинет ультразвуковой диагностики
- Кабинет функциональной диагностики
- Физиотерапевтический кабинет
- Процедурный кабинет
- Малая операционная
- Рентгеновский (маммографический) кабинет
- Клинико-диагностическая лаборатория

 2. Центр (лаборатория, отделение) вспомогательных репродуктивных технологий (дневной стационар)
2. Центр (лаборатория, отделение) вспомогательных репродуктивных технологий (дневной стационар)
- Кабинет врача-акушера-гинеколога
- Кабинет врача-уролога
- Процедурный кабинет
- Малая операционная (манипуляционная)
- Эмбриологическая комната
- Помещение криохранилища
- Стерилизационная
- Помещение для сдачи спермы
- 3. Гинекологическое отделение (дневной стационар)
- 4. Организационно-методический отдел

 5. Административно-хозяйственное подразделение со вспомогательными службами
5. Административно-хозяйственное подразделение со вспомогательными службами
- Кабинет врача-гинеколога детского и подросткового возраста
- Кабинет врача-детского уролога-андролога
- Кабинет врача-терапевта подросткового
- Кабинеты врача-психиатра-нарколога, врача-психиатра подросткового, врача-дерматовенеролога, врача-сексолога, врача-рефлексотерапевта, врача-эндокринолога
- Кабинет ультразвуковой диагностики
- Процедурный кабинет
- Физиотерапевтический кабинет
- Манипуляционная
- Клинико-диагностическая лаборатория

 Административно-хозяйственное подразделение со вспомогательными службами
Административно-хозяйственное подразделение со вспомогательными службами- Дневной стационар
- I. Порядок оказания медицинской помощи женщинам в период беременности (п.п. 3 - 18)
- II. Порядок оказания медицинской помощи беременным женщинам с врожденными пороками внутренних органов у плода (п.п. 19 - 25)
- III. Порядок оказания медицинской помощи женщинам в период родов и в послеродовой период (п.п. 26 - 34)
- IV. Порядок оказания медицинской помощи беременным женщинам, роженицам и родильницам с сердечно-сосудистыми заболеваниями, требующими хирургической помощи (п.п. 35 - 41)
- V. Порядок оказания медицинской помощи женщинам при неотложных состояниях в период беременности, родов и в послеродовой период (п.п. 42 - 50)
- VI. Порядок оказания медицинской помощи женщинам с ВИЧ-инфекцией в период беременности, родов и в послеродовой период (п.п. 51 - 81)
- VII. Порядок оказания медицинской помощи женщинам с гинекологическими заболеваниями (п.п. 82 - 86)
- VIII. Порядок оказания медицинской помощи девочкам с гинекологическими заболеваниями (п.п. 87 - 100)
- IX. Порядок оказания медицинской помощи женщинам при искусственном прерывании беременности (п.п. 101 - 126)
- Приложение N 1. Правила организации деятельности женской консультации
- Приложение N 2. Рекомендуемые штатные нормативы женской консультации

 Приложение N 3. Стандарт оснащения женской консультации
Приложение N 3. Стандарт оснащения женской консультации- Приложение N 4. Правила организации деятельности врача-акушера-гинеколога женской консультации

 Приложение N 5. Этапность оказания медицинской помощи женщинам в период беременности, родов и в послеродовом периоде
Приложение N 5. Этапность оказания медицинской помощи женщинам в период беременности, родов и в послеродовом периоде- Приложение N 6. Правила организации деятельности родильного дома (отделения)

 Приложение N 7. Рекомендуемые штатные нормативы родильного дома (отделения)
Приложение N 7. Рекомендуемые штатные нормативы родильного дома (отделения)
 Приложение N 8. Стандарт оснащения родильного дома (отделения)
Приложение N 8. Стандарт оснащения родильного дома (отделения)- Приложение N 9. Правила организации деятельности перинатального центра

 Приложение N 10. Рекомендуемые штатные нормативы перинатального центра
Приложение N 10. Рекомендуемые штатные нормативы перинатального центра
 Приложение N 11. Стандарт оснащения перинатального центра
Приложение N 11. Стандарт оснащения перинатального центра- Приложение N 12. Правила организации деятельности отделения анестезиологии-реаниматологии перинатального центра и родильного дома
- Приложение N 13. Правила организации деятельности акушерского дистанционного консультативного центра с выездными анестезиолого-реанимационными акушерскими бригадами для оказания экстренной и неотложной медицинской помощи перинатального центра и родильного дома
- Приложение N 14. Рекомендуемые штатные нормативы акушерского дистанционного консультативного центра с выездными анестезиолого-реанимационными акушерскими бригадами для оказания экстренной и неотложной медицинской помощи перинатального центра и родильного дома
- Приложение N 15. Стандарт оснащения акушерского дистанционного консультативного центра с выездными анестезиолого-реанимационными акушерскими бригадами для оказания экстренной и неотложной медицинской помощи перинатального центра и родильного дома
- Приложение N 16. Правила организации деятельности Центра охраны материнства и детства
- Приложение N 17. Правила организации деятельности гинекологического отделения
- Приложение N 18. Рекомендуемые штатные нормативы гинекологического отделения
- Приложение N 19. Стандарт оснащения гинекологического отделения

 Приложение N 20. Этапность оказания медицинской помощи женщинам и девочкам в возрасте до 17 лет включительно с гинекологическими заболеваниями
Приложение N 20. Этапность оказания медицинской помощи женщинам и девочкам в возрасте до 17 лет включительно с гинекологическими заболеваниями- Приложение N 21. Правила организации деятельности врача-акушера-гинеколога, оказывающего медицинскую помощь девочкам с гинекологическими заболеваниями
- Приложение N 22. Правила организации деятельности Центра охраны здоровья семьи и репродукции

 Приложение N 23. Рекомендуемые штатные нормативы Центра охраны здоровья семьи и репродукции
Приложение N 23. Рекомендуемые штатные нормативы Центра охраны здоровья семьи и репродукции
 Приложение N 24. Стандарт оснащения Центра охраны здоровья семьи и репродукции
Приложение N 24. Стандарт оснащения Центра охраны здоровья семьи и репродукции- Приложение N 25. Правила организации деятельности Центра охраны репродуктивного здоровья подростков
- Приложение N 26. Рекомендуемые штатные нормативы Центра охраны репродуктивного здоровья подростков

 Приложение N 27. Стандарт оснащения Центра охраны репродуктивного здоровья подростков
Приложение N 27. Стандарт оснащения Центра охраны репродуктивного здоровья подростков- Приложение N 28. Правила организации деятельности отделения акушерского ухода для беременных женщин
- Приложение N 29. Рекомендуемые штатные нормативы отделения акушерского ухода для беременных женщин
- Приложение N 30. Стандарт оснащения отделения акушерского ухода для беременных женщин
- Приложение N 31. Правила организации деятельности Центра медико-социальной поддержки беременных женщин, оказавшихся в трудной жизненной ситуации
- Приложение N 32. Рекомендуемые штатные нормативы Центра медико-социальной поддержки беременных женщин, оказавшихся в трудной жизненной ситуации
- Приложение N 33. Стандарт оснащения Центра медико-социальной поддержки беременных женщин, оказавшихся в трудной жизненной ситуации
Приказ Министерства здравоохранения РФ от 1 ноября 2012 г. N 572н
"Об утверждении Порядка оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)""
С изменениями и дополнениями от:
17 января 2014 г., 11 июня 2015 г., 12 января 2016 г.
В соответствии со статьей 37 Федерального закона от 21 ноября 2011 г. N 323-ФЗ "Об основах охраны здоровья граждан в Российской Федерации" (Собрание законодательства Российской Федерации, 2011, N 48, ст. 6724; 2012, N 26, ст. 3442, 3446) приказываю:
1. Утвердить прилагаемый Порядок оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)".
2. Признать утратившими силу:
приказ Министерства здравоохранения и социального развития Российской Федерации от 2 октября 2009 г. N 808н "Об утверждении Порядка оказания акушерско-гинекологической помощи" (зарегистрирован Министерством юстиции Российской Федерации 31 декабря 2009 г., регистрационный N 15922);
приказ Министерства здравоохранения Российской Федерации от 14 октября 2003 г. N 484 "Об утверждении инструкций о порядке разрешения искусственного прерывания беременности в поздние сроки по социальным показаниям и проведения операции искусственного прерывания беременности" (зарегистрирован Министерством юстиции Российской Федерации 25 ноября 2003 г., регистрационный N 5260).
Зарегистрировано в Минюсте РФ 2 апреля 2013 г.
Регистрационный N 27960
Порядок
оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)"
(утв. приказом Министерства здравоохранения РФ от 1 ноября 2012 г. N 572н)
С изменениями и дополнениями от:
11 июня 2015 г., 12 января 2016 г.
1. Настоящий Порядок регулирует вопросы оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)".
2. Действие настоящего Порядка распространяется на медицинские организации, оказывающие акушерско-гинекологическую медицинскую помощь, независимо от форм собственности.
I. Порядок оказания медицинской помощи женщинам в период беременности
Информация об изменениях:
Приказом Минздрава России от 11 июня 2015 г. N 333н в пункт 3 внесены изменения
См. текст пункта в предыдущей редакции
3. Медицинская помощь женщинам в период беременности оказывается в рамках первичной медико-санитарной помощи, специализированной, в том числе высокотехнологичной, и скорой, в том числе скорой специализированной, медицинской помощи в медицинских организациях, имеющих лицензию на осуществление медицинской деятельности, включая работы (услуги) по "акушерству и гинекологии (за исключением использования вспомогательных репродуктивных технологий)" и (или) "акушерскому делу".
4. Порядок оказания медицинской помощи женщинам в период беременности включает в себя два основных этапа:
амбулаторный, осуществляемый врачами-акушерами-гинекологами, а в случае их отсутствия при физиологически протекающей беременности-врачами общей практики (семейными врачами), медицинскими работниками фельдшерско-акушерских пунктов (при этом, в случае возникновения осложнения течения беременности должна быть обеспечена консультация врача-акушера-гинеколога и врача-специалиста по профилю заболевания);
стационарный, осуществляемый в отделениях патологии беременности (при акушерских осложнениях) или специализированных отделениях (при соматических заболеваниях) медицинских организаций.
5. Оказание медицинской помощи женщинам в период беременности осуществляется в соответствии с настоящим Порядком на основе листов маршрутизации с учетом возникновения осложнений в период беременности, в том числе при экстрагенитальных заболеваниях.
6. При физиологическом течении беременности осмотры беременных женщин проводятся:
врачом-акушером-гинекологом - не менее семи раз;
врачом-терапевтом - не менее двух раз;
врачом-стоматологом - не менее двух раз;
врачом-оториноларингологом, врачом-офтальмологом - не менее одного раза (не позднее 7-10 дней после первичного обращения в женскую консультацию);
другими врачами-специалистами - по показаниям, с учетом сопутствующей патологии.
Скрининговое ультразвуковое исследование (далее - УЗИ) проводится трехкратно: при сроках беременности 11-14 недель, 18-21 неделю и 30-34 недели.
При сроке беременности 11-14 недель беременная женщина направляется в медицинскую организацию, осуществляющую экспертный уровень пренатальной диагностики, для проведения комплексной пренатальной (дородовой) диагностики нарушений развития ребенка, включающей УЗИ врачами-специалистами, прошедшими специальную подготовку и имеющими допуск на проведение ультразвукового скринингового обследования в I триместре, и определение материнских сывороточных маркеров (связанного с беременностью плазменного протеина А (РАРР-А) и свободной бета-субъединицы хорионического гонадотропина) с последующим программным комплексным расчетом индивидуального риска рождения ребенка с хромосомной патологией.
При сроке беременности 18-21 неделя беременная женщина направляется в медицинскую организацию, осуществляющую пренатальную диагностику, в целях проведения УЗИ для исключения поздно манифестирующих врожденных аномалий развития плода.
При сроке беременности 30-34 недели УЗИ проводится по месту наблюдения беременной женщины.
7. При установлении у беременной женщины высокого риска по хромосомным нарушениям у плода (индивидуальный риск 1/100 и выше) в I триместре беременности и (или) выявлении врожденных аномалий (пороков развития) у плода в I, II и III триместрах беременности врач-акушер-гинеколог направляет ее в медико-генетическую консультацию (центр) для медико-генетического консультирования и установления или подтверждения пренатального диагноза с использованием инвазивных методов обследования.
В случае установления в медико-генетической консультации (центре) пренатального диагноза врожденных аномалий (пороков развития) у плода определение дальнейшей тактики ведения беременности осуществляется перинатальным консилиумом врачей.
В случае постановки диагноза хромосомных нарушений и врожденных аномалий (пороков развития) у плода с неблагоприятным прогнозом для жизни и здоровья ребенка после рождения прерывание беременности по медицинским показаниям проводится независимо от срока беременности по решению перинатального консилиума врачей после получения информированного добровольного согласия беременной женщины.
С целью искусственного прерывания беременности по медицинским показаниям при сроке до 22 недель беременная женщина направляется в гинекологическое отделение. Прерывание беременности (родоразрешение) в 22 недели и более проводится в условиях обсервационного отделения акушерского стационара.
8. При пренатально диагностированных врожденных аномалиях (пороках развития) у плода необходимо проведение перинатального консилиума врачей, состоящего из врача-акушера-гинеколога, врача-неонатолога и врача - детского хирурга. Если по заключению перинатального консилиума врачей возможна хирургическая коррекция в неонатальном периоде, направление беременных женщин для родоразрешения осуществляется в акушерские стационары, имеющие отделения (палаты) реанимации и интенсивной терапии для новорожденных, обслуживаемые круглосуточно работающим врачом-неонатологом, владеющим методами реанимации и интенсивной терапии новорожденных.
При наличии врожденных аномалий (пороков развития) плода, требующих оказания специализированной, в том числе высокотехнологичной, медицинской помощи плоду или новорожденному в перинатальном периоде, проводится консилиум врачей, в состав которого входят врач-акушер-гинеколог, врач ультразвуковой диагностики, врач-генетик, врач-неонатолог, врач - детский кардиолог и врач - детский хирург.
Информация об изменениях:
Приказом Минздрава России от 12 января 2016 г. N 5н в пункт 9 внесены изменения
См. текст пункта в предыдущей редакции
9. Основной задачей диспансерного наблюдения женщин в период беременности является предупреждение прерывания беременности при отсутствии медицинских и социальных показаний и ее сохранение, профилактика и ранняя диагностика возможных осложнений беременности, родов, послеродового периода и патологии новорожденных.
При постановке беременной женщины на учет в соответствии с заключениями профильных врачей-специалистов врачом-акушером-гинекологом до 11-12 недель беременности делается заключение о возможности вынашивания беременности.
Окончательное заключение о возможности вынашивания беременности с учетом состояния беременной женщины и плода делается врачом-акушером-гинекологом до 22 недель беременности.
10. Для искусственного прерывания беременности по медицинским показаниям при сроке до 22 недель беременности женщины направляются в гинекологические отделения медицинских организаций, имеющих возможность оказания специализированной (в том числе реанимационной) медицинской помощи женщине (при наличии врачей-специалистов соответствующего профиля, по которому определены показания для искусственного прерывания беременности).
11. Этапность оказания медицинской помощи женщинам в период беременности, родов и в послеродовом периоде определена приложением N 5 к настоящему Порядку.
12. При наличии показаний беременным женщинам предлагается долечивание и реабилитация в санаторно-курортных организациях с учетом профиля заболевания.
13. При угрожающем аборте лечение беременной женщины осуществляется в учреждениях охраны материнства и детства (отделение патологии беременности, гинекологическое отделение с палатами для сохранения беременности) и специализированных отделениях медицинских организаций, ориентированных на сохранение беременности.
14. Врачи женских консультаций осуществляют плановое направление в стационар беременных женщин на родоразрешение с учетом степени риска возникновения осложнений в родах.
Правила организации деятельности женской консультации, рекомендуемые штатные нормативы и стандарт оснащения женской консультации определены приложениями N 1 - 3 к настоящему Порядку.
Правила организации деятельности врача-акушера-гинеколога женской консультации определены приложением N 4 к настоящему Порядку.
Информация об изменениях:
Приказом Минздрава России от 12 января 2016 г. N 5н в пункт 15 внесены изменения
См. текст пункта в предыдущей редакции
15. При экстрагенитальных заболеваниях, требующих стационарного лечения, беременная женщина направляется в профильное отделение медицинских организаций вне зависимости от срока беременности при условии совместного наблюдения и ведения врачом-специалистом по профилю заболевания и врачом-акушером-гинекологом.
При наличии акушерских осложнений беременная женщина направляется в акушерский стационар.
При сочетании осложнений беременности и экстрагенитальной патологии беременная женщина направляется в стационар медицинской организации по профилю заболевания, определяющего тяжесть состояния.
Для оказания стационарной медицинской помощи беременным женщинам, проживающим в районах, отдаленных от акушерских стационаров, и не имеющих прямых показаний для направления в отделение патологии беременности, но нуждающихся в медицинском наблюдении для предотвращения развития возможных осложнений, беременная женщина направляется в отделение акушерского ухода для беременных женщин.
Правила организации деятельности отделения акушерского ухода для беременных женщин, рекомендуемые штатные нормативы и стандарт оснащения отделения акушерского ухода для беременных женщин определены приложениями N 28 - 30 к настоящему Порядку.
В дневные стационары направляются женщины в период беременности и в послеродовой период, нуждающиеся в проведении инвазивных манипуляций, ежедневном наблюдении и (или) выполнении медицинских процедур, но не требующие круглосуточного наблюдения и лечения, а также для продолжения наблюдения и лечения после пребывания в круглосуточном стационаре. Рекомендуемая длительность пребывания в дневном стационаре составляет 4-6 часов в сутки.
16. В случаях преждевременных родов в 22 недели беременности и более направление женщины осуществляется в акушерский стационар, имеющий отделение (палаты) реанимации и интенсивной терапии для новорожденных.
17. При сроке беременности 35-36 недель с учетом течения беременности по триместрам, оценки риска осложнений дальнейшего течения беременности и родов на основании результатов всех проведенных исследований, в том числе консультаций врачей-специалистов, врачом-акушером-гинекологом формулируется полный клинический диагноз и определяется место планового родоразрешения.
Беременная женщина и члены ее семьи заблаговременно информируются врачом-акушером-гинекологом о медицинской организации, в которой планируется родоразрешение. Вопрос о необходимости направления в стационар до родов решается индивидуально.
18. В консультативно-диагностические отделения перинатальных центров направляются беременные женщины:
а) с экстрагенитальными заболеваниями для определения акушерской тактики и дальнейшего наблюдения совместно со специалистами по профилю заболевания, включая рост беременной женщины ниже 150 см, алкоголизм, наркоманию у одного или обоих супругов;
б) с отягощенным акушерским анамнезом (возраст до 18 лет, первобеременные старше 35 лет, невынашивание, бесплодие, случаи перинатальной смерти, рождение детей с высокой и низкой массой тела, рубец на матке, преэклампсия, эклампсия, акушерские кровотечения, операции на матке и придатках, рождение детей с врожденными пороками развития, пузырный занос, прием тератогенных препаратов);
в) с акушерскими осложнениями (ранний токсикоз с метаболическими нарушениями, угроза прерывания беременности, гипертензивные расстройства, анатомически узкий таз, иммунологический конфликт (Rh и ABO изосенсибилизация), анемия, неправильное положение плода, патология плаценты, плацентарные нарушения, многоплодие, многоводие, маловодие, индуцированная беременность, подозрение на внутриутробную инфекцию, наличие опухолевидных образований матки и придатков);
г) с выявленной патологией развития плода для определения акушерской тактики и места родоразрешения.
II. Порядок оказания медицинской помощи беременным женщинам с врожденными пороками внутренних органов у плода
19. В случае подтверждения врожденного порока развития (далее - ВПР) у плода, требующего хирургической помощи, консилиумом врачей в составе врача-акушера-гинеколога, врача ультразвуковой диагностики, врача-генетика, врача - детского хирурга, врача-кардиолога, врача - сердечно-сосудистого хирурга определяется прогноз для развития плода и жизни новорожденного. Заключение консилиума врачей выдается на руки беременной женщине для предъявления по месту наблюдения по беременности.
20. Лечащий врач представляет беременной женщине информацию о результатах обследования, наличии ВПР у плода и прогнозе для здоровья и жизни новорожденного, методах лечения, связанном с ними риске, возможных вариантах медицинского вмешательства, их последствиях и результатах проведенного лечения, на основании чего женщина принимает решение о вынашивании или прерывании беременности.
21. При наличии у плода ВПР, несовместимого с жизнью, или наличии сочетанных пороков с неблагоприятным прогнозом для жизни и здоровья, при ВПР, приводящих к стойкой потере функций организма вследствие тяжести и объема поражения при отсутствии методов эффективного лечения, предоставляется информация о возможности искусственного прерывания беременности по медицинским показаниям.
22. При отказе женщины прервать беременность из-за наличия ВПР или иных сочетанных пороков, несовместимых с жизнью, беременность ведется в соответствии с разделом I настоящего Порядка. Медицинская организация для родоразрешения определяется наличием экстрагенитальных заболеваний у беременной женщины, особенностями течения беременности и наличием в акушерском стационаре отделения (палаты) реанимации и интенсивной терапии для новорожденных.
23. При ухудшении состояния плода, а также развитии плацентарных нарушений беременная женщина направляется в акушерский стационар.
24. При решении вопроса о месте и сроках родоразрешения беременной женщины с сердечно-сосудистым заболеванием у плода, требующим хирургической помощи, консилиум врачей в составе врача-акушера-гинеколога, врача - сердечно-сосудистого хирурга (врача-кардиолога), врача - детского кардиолога (врача-педиатра), врача-педиатра (врача-неонатолога) руководствуется следующими положениями:
24.1. При наличии у плода врожденного порока сердца (далее - ВПС), требующего экстренного хирургического вмешательства после рождения ребенка, беременная женщина направляется для родоразрешения в медицинскую организацию, имеющую лицензии на осуществление медицинской деятельности, включая работы (услуги) по "акушерству и гинекологии (за исключением использования вспомогательных репродуктивных технологий)", "сердечно-сосудистой хирургии" и (или) "детской хирургии" и имеющую возможности оказания неотложной хирургической помощи, в том числе с привлечением врачей - сердечно-сосудистых хирургов из профильных медицинских организаций, или в акушерский стационар, имеющий в своем составе отделение реанимации и интенсивной терапии для новорожденных и реанимобиль для экстренной транспортировки новорожденного в медицинскую организацию, оказывающую медицинскую помощь по профилю "сердечно-сосудистая хирургия", для проведения медицинского вмешательства.
К ВПС, требующим экстренного медицинского вмешательства в первые семь дней жизни, относятся:
простая транспозиция магистральных артерий;
синдром гипоплазии левых отделов сердца;
синдром гипоплазии правых отделов сердца;
предуктальная коарктация аорты;
перерыв дуги аорты;
критический стеноз легочной артерии;
критический стеноз клапана аорты;
сложные ВПС, сопровождающиеся стенозом легочной артерии;
атрезия легочной артерии;
тотальный аномальный дренаж легочных вен;
24.2. При наличии у плода ВПС, требующего планового хирургического вмешательства в течение первых 28 дней - трех месяцев жизни ребенка, беременная женщина направляется для родоразрешения в медицинскую организацию, имеющую в своем составе отделение реанимации и интенсивной терапии для новорожденных.
При подтверждении диагноза и наличии показаний к хирургическому вмешательству консилиум врачей в составе врача-акушера-гинеколога, врача - сердечно-сосудистого хирурга (врача - детского кардиолога), врача-неонатолога (врача-педиатра) составляет план лечения с указанием сроков оказания медицинского вмешательства новорожденному в кардиохирургическом отделении. Транспортировка новорожденного к месту оказания специализированной, в том числе высокотехнологичной, медицинской помощи осуществляется выездной анестезиолого-реанимационной неонатальной бригадой.
К ВПС, требующим планового хирургического вмешательства в течение первых 28 дней жизни ребенка, относятся:
общий артериальный ствол;
коарктация аорты (внутриутробно) с признаками нарастания градиента на перешейке после рождения (оценка посредством динамического пренатального эхокардиографического контроля);
умеренный стеноз клапана аорты, легочной артерии с признаками нарастания градиента давления (оценка посредством динамического пренатального эхокардиографического контроля);
гемодинамически значимый открытый артериальный проток;
большой дефект аорто-легочной перегородки;
аномальное отхождение левой коронарной артерии от легочной артерии;
гемодинамически значимый открытый артериальный проток у недоношенных.
24.3. К ВПС, требующим оперативного вмешательства до трех месяцев жизни, относятся:
единственный желудочек сердца без стеноза легочной артерии; атриовентрикулярная коммуникация, полная форма без стеноза легочной артерии;
атрезия трикуспидального клапана;
большие дефекты межпредсердной и межжелудочковой перегородок;
тетрада Фалло;
двойное отхождение сосудов от правого (левого) желудочка.
25. При решении вопроса о месте и сроках родоразрешения беременной женщины с врожденным пороком развития (далее - ВПР) у плода (за исключением ВПС), требующим хирургической помощи, консилиум врачей в составе врача-акушера-гинеколога, врача - детского хирурга, врача-генетика и врача ультразвуковой диагностики руководствуется следующими положениями:
25.1. при наличии у плода изолированного ВПР (поражение одного органа или системы) и отсутствии пренатальных данных за возможное сочетание порока с генетическими синдромами или хромосомными аномалиями, беременная женщина направляется для родоразрешения в акушерский стационар, имеющий в своем составе отделение реанимации и интенсивной терапии для новорожденных и реанимобиль для экстренной транспортировки новорожденного в специализированный детский стационар, оказывающий медицинскую помощь по профилю "детская хирургия", для проведения хирургического вмешательства по стабилизации состояния. Транспортировка новорожденного к месту оказания специализированной, в том числе высокотехнологичной, медицинской помощи осуществляется выездной анестезиолого-реанимационной неонатальной бригадой.
Беременные женщины с ВПР у плода данного типа также могут быть консультированы врачами-специалистами перинатального консилиума врачей (врач-акушер-гинеколог, врач - детский хирург, врач-генетик, врач ультразвуковой диагностики) федеральных медицинских организаций. По результатам консультирования они могут быть направлены на родоразрешение в акушерские стационары федеральных медицинских организаций для оказания помощи новорожденному в условиях отделения хирургии новорожденных, отделения реанимации и интенсивной терапии для новорожденных.
К изолированным ВПР относятся:
гастрошизис;
атрезия кишечника (кроме дуоденальной атрезии);
объемные образования различной локализации;
пороки развития легких;
пороки развития мочевой системы с нормальным количеством околоплодных вод;
25.2. при наличии у плода ВПР, часто сочетающегося с хромосомными аномалиями или наличии множественных ВПР, в максимально ранние сроки беременности в перинатальном центре проводится дополнительное обследование с целью определения прогноза для жизни и здоровья плода (консультирование врача-генетика и проведение кариотипирования в декретированные сроки, ЭХО-кардиография у плода, магнитно-резонансная томография плода). По результатам проведенного дообследования проводится консультирование врачами-специалистами перинатального консилиума врачей федеральной медицинской организации для решения вопроса о месте родоразрешения беременной женщины.
К ВПР плода, часто сочетающимся с хромосомными аномалиями, или наличием множественных ВПР, относятся:
омфалоцеле;
дуоденальная атрезия;
атрезия пищевода;
врожденная диафрагмальная грыжа;
пороки мочевыделительной системы, сопровождающиеся маловодием.
III. Порядок оказания медицинской помощи женщинам в период родов и в послеродовой период
Информация об изменениях:
Приказом Минздрава России от 11 июня 2015 г. N 333н в пункт 26 внесены изменения
См. текст пункта в предыдущей редакции
26. Медицинская помощь женщинам в период родов и в послеродовой период оказывается в рамках специализированной, в том числе высокотехнологичной, и скорой, в том числе скорой специализированной, медицинской помощи в медицинских организациях, имеющих лицензию на осуществление медицинской деятельности, включая работы (услуги) по "акушерству и гинекологии (за исключением использования вспомогательных репродуктивных технологий)" и (или) "акушерскому делу".
27. Правила организации деятельности родильного дома (отделения), рекомендуемые штатные нормативы и стандарт оснащения родильного дома (отделения) определены приложениями N 6 - 8 к настоящему Порядку.
Правила организации деятельности перинатального центра, рекомендуемые штатные нормативы и стандарт оснащения перинатального центра определены приложениями N 9 - 11 к настоящему Порядку.
Правила организации деятельности Центра охраны материнства и детства определены приложением N 16 к настоящему Порядку.
28. С целью обеспечения доступной и качественной медицинской помощью беременных женщин, рожениц и родильниц оказание медицинской помощи женщинам в период беременности, родов и в послеродовой период осуществляется на основе листов маршрутизации, позволяющих предоставить дифференцированный объем медицинского обследования и лечения в зависимости от степени риска возникновения осложнений с учетом структуры, коечной мощности, уровня оснащения и обеспеченности квалифицированными кадрами медицинских организаций.
В зависимости от коечной мощности, оснащения, кадрового обеспечения медицинские организации, оказывающие медицинскую помощь женщинам в период родов и в послеродовый период, разделяются на три группы по возможности оказания медицинской помощи:
а) первая группа - акушерские стационары, в которых не обеспечено круглосуточное пребывание врача-акушера-гинеколога;
б) вторая группа - акушерские стационары (родильные дома (отделения), в том числе профилизированные по видам патологии), имеющие в своей структуре палаты интенсивной терапии (отделение анестезиологии-реаниматологии) для женщин и палаты реанимации и интенсивной терапии для новорожденных, а также межрайонные перинатальные центры, имеющие в своем составе отделение анестезиологии-реаниматологии (палаты интенсивной терапии) для женщин и отделение реанимации и интенсивной терапии для новорожденных;
в) третья А группа - акушерские стационары, имеющие в своем составе отделение анестезиологии-реаниматологии для женщин, отделение реанимации и интенсивной терапии для новорожденных, отделение патологии новорожденных и недоношенных детей (II этап выхаживания), акушерский дистанционный консультативный центр с выездными анестезиолого-реанимационными акушерскими бригадами для оказания экстренной и неотложной медицинской помощи;
г) третья Б группа - акушерские стационары федеральных медицинских организаций, оказывающих специализированную, в том числе высокотехнологичную, медицинскую помощь женщинам в период беременности, родов, послеродовой период и новорожденным, разрабатывающие и тиражирующие новые методы диагностики и лечения акушерской, гинекологической и неонатальной патологии и осуществляющие мониторинг и организационно-методическое обеспечение деятельности акушерских стационаров субъектов Российской Федерации.
29.1. Критериями для определения этапности оказания медицинской помощи и направления беременных женщин в акушерские стационары первой группы (низкая степень риска) являются:
отсутствие экстрагенитальных заболеваний у беременной женщины или соматическое состояние женщины, не требующее проведения диагностических и лечебных мероприятий по коррекции экстрагенитальных заболеваний;
отсутствие специфических осложнений гестационного процесса при данной беременности (отеки, протеинурия и гипертензивные расстройства во время беременности, родов и в послеродовом периоде, преждевременные роды, задержка внутриутробного роста плода);
головное предлежание плода при некрупном плоде (до 4000 г) и нормальных размерах таза матери;
отсутствие в анамнезе у женщины анте-, интра- и ранней неонатальной смерти;
отсутствие осложнений при предыдущих родах, таких как гипотоническое кровотечение, глубокие разрывы мягких тканей родовых путей, родовая травма у новорожденного.
При риске возникновения осложнений родоразрешения беременные женщины направляются в акушерские стационары второй, третьей А и третьей Б группы в плановом порядке.
29.2. Критериями для определения этапности оказания медицинской помощи и направления беременных женщин в акушерские стационары второй группы (средняя степень риска) являются:
пролапс митрального клапана без гемодинамических нарушений;
компенсированные заболевания дыхательной системы (без дыхательной недостаточности);
увеличение щитовидной железы без нарушения функции;
миопия I и II степени без изменений на глазном дне;
хронический пиелонефрит без нарушения функции;
инфекции мочевыводящих путей вне обострения;
заболевания желудочно-кишечного тракта (хронический гастрит, дуоденит, колит);
переношенная беременность;
предполагаемый крупный плод;
анатомическое сужение таза I-II степени;
тазовое предлежание плода;
низкое расположение плаценты, подтвержденное при УЗИ в сроке 34-36 недель;
мертворождение в анамнезе;
многоплодная беременность;
кесарево сечение в анамнезе при отсутствии признаков несостоятельности рубца на матке;
рубец на матке после консервативной миомэктомии или перфорации матки при отсутствии признаков несостоятельности рубца на матке;
рубец на матке после консервативной миомэктомии или перфорации матки при отсутствии признаков несостоятельности рубца;
беременность после лечения бесплодия любого генеза, беременность после экстракорпорального оплодотворения и переноса эмбриона;
многоводие;
преждевременные роды, включая дородовое излитие околоплодных вод, при сроке беременности 33-36 недель, при наличии возможности оказания реанимационной помощи новорожденному в полном объеме и отсутствии возможности направления в акушерский стационар третьей группы (высокой степени риска);
задержка внутриутробного роста плода I-II степени.
29.3. Критериями для определения этапности оказания медицинской помощи и направления беременных женщин в акушерские стационары третьей А группы (высокая степень риска) являются:
преждевременные роды, включая дородовое излитие околоплодных вод, при сроке беременности менее 32 недель, при отсутствии противопоказаний для транспортировки;
предлежание плаценты, подтвержденное при УЗИ в сроке 34-36 недель;
поперечное и косое положение плода;
преэклампсия, эклампсия;
холестаз, гепатоз беременных;
кесарево сечение в анамнезе при наличии признаков несостоятельности рубца на матке;
рубец на матке после консервативной миомэктомии или перфорации матки при наличии признаков несостоятельности рубца;
беременность после реконструктивно-пластических операций на половых органах, разрывов промежности III-IV степени при предыдущих родах;
задержка внутриутробного роста плода II-III степени;
изоиммунизация при беременности;
наличие у плода врожденных аномалий (пороков развития), требующих хирургической коррекции;
метаболические заболевания плода (требующие лечения сразу после рождения);
водянка плода;
тяжелое много- и маловодие;
заболевания сердечно-сосудистой системы (ревматические и врожденные пороки сердца вне зависимости от степени недостаточности кровообращения, пролапс митрального клапана с гемодинамическими нарушениями, оперированные пороки сердца, аритмии, миокардиты, кардиомиопатии, хроническая артериальная гипертензия);
тромбозы, тромбоэмболии и тромбофлебиты в анамнезе и при настоящей беременности;
заболевания органов дыхания, сопровождающиеся развитием легочной или сердечно-легочной недостаточности;
диффузные заболевания соединительной ткани, антифосфолипидный синдром;
заболевания почек, сопровождающиеся почечной недостаточностью или артериальной гипертензией, аномалии развития мочевыводящих путей, беременность после нефрэктомии;
заболевания печени (токсический гепатит, острые и хронические гепатиты, цирроз печени);
эндокринные заболевания (сахарный диабет любой степени компенсации, заболевания щитовидной железы с клиническими признаками гипо- или гиперфункции, хроническая надпочечниковая недостаточность);
заболевания органов зрения (миопия высокой степени с изменениями на глазном дне, отслойка сетчатки в анамнезе, глаукома);
заболевания крови (гемолитическая и апластическая анемия, тяжелая железодефицитная анемия, гемобластозы, тромбоцитопения, болезнь Виллебранда, врожденные дефекты свертывающей системы крови);
заболевания нервной системы (эпилепсия, рассеянный склероз, нарушения мозгового кровообращения, состояния после перенесенных ишемических и геморрагических инсультов);
миастения;
злокачественные новообразования в анамнезе либо выявленные при настоящей беременности вне зависимости от локализации;
сосудистые мальформации, аневризмы сосудов;
перенесенные в анамнезе черепно-мозговые травмы, травмы позвоночника, таза;
прочие состояния, угрожающие жизни беременной женщины, при отсутствии противопоказаний для транспортировки.
29.4. Критериями для определения этапности оказания медицинской помощи и направления беременных женщин в акушерские стационары третьей Б группы (высокая степень риска) являются:
состояния, перечисленные в пункте 29.3 настоящего Порядка;
состояния, требующие оказания специализированной, в том числе высокотехнологичной, медицинской помощи с применением инновационных технологий.
30. Направление беременных женщин (рожениц) в акушерские стационары осуществляется в соответствии с санитарно-эпидемиологическими правилами.
31. В акушерских стационарах рекомендуются семейно-ориентированные (партнерские) роды.
В процессе родов необходимо ведение партограммы.
В течение родов и в первые дни после рождения выполняется комплекс мероприятий, направленных на профилактику гипотермии новорожденных.
В родильном зале рекомендуется обеспечить первое прикладывание ребенка к груди не позднее 1,5-2 часов после рождения продолжительностью не менее 30 минут и поддержку грудного вскармливания.
32. В послеродовых отделениях рекомендуется совместное пребывания# родильниц и новорожденных, свободный доступ членов семьи к женщине и ребенку.
Рекомендуемое время пребывания родильницы в медицинской организации после физиологических родов - 3 суток.
Перед выпиской родильнице предлагается проведение УЗИ органов малого таза.
33. При выписке родильницы лечащим врачом даются разъяснения о пользе и рекомендуемой продолжительности грудного вскармливания (от 6 месяцев до 2 лет с момента рождения ребенка) и профилактике нежеланной беременности.
34. После выписки из медицинской организации родильница направляется в женскую консультацию по месту жительства для диспансерного наблюдения в послеродовом периоде.
IV. Порядок оказания медицинской помощи беременным женщинам, роженицам и родильницам с сердечно-сосудистыми заболеваниями, требующими хирургической помощи
35. Беременные женщины с подтвержденными сердечно-сосудистыми заболеваниями, требующими хирургической помощи, в сроке до 10-12 недель беременности обследуются в амбулаторных условиях или при наличии показаний направляются в стационар медицинских организаций, имеющих лицензию на осуществление медицинской деятельности, включая работы (услуги) по "сердечно-сосудистой хирургии" и (или) "кардиологии" и "акушерству и гинекологии (за исключением использования вспомогательных репродуктивных технологий)".
Консилиум врачей в составе врача-кардиолога, врача - сердечно-сосудистого хирурга и врача-акушера-гинеколога на основании результатов клинического обследования делает заключение о тяжести состояния женщины и представляет ей информацию о состоянии ее здоровья, включая сведения о результатах обследования, наличии заболевания, его диагнозе и прогнозе, методах лечения, связанном с ними риске, возможных вариантах медицинского вмешательства, их последствиях и результатах проведенного лечения для решения вопроса о возможности дальнейшего вынашивания беременности.
36. К заболеваниям сердечно-сосудистой системы, требующим консультации и (или) направления в стационар беременных женщин в сроке до 12 недель в медицинские организации, имеющие лицензию на осуществление медицинской деятельности, включая работы (услуги) по "сердечно-сосудистой хирургии" и (или) "кардиологии", для решения вопроса о возможности вынашивания беременности относятся следующие заболевания:
36.1. ревматические пороки сердца:
все пороки сердца, сопровождающиеся активностью ревматического процесса;
все пороки сердца, сопровождающиеся недостаточностью кровообращения;
ревматические стенозы и недостаточности сердечных клапанов II и более степени тяжести;
все пороки сердца, сопровождающиеся легочной гипертензией;
пороки сердца, осложненные бактериальным эндокардитом;
пороки сердца с нарушениями сердечного ритма;
пороки сердца с тромбоэмболическими осложнениями;
пороки сердца с атриомегалией или кардиомегалией;
36.2. ВПС:
пороки сердца с большим размером шунта, требующие кардиохирургического лечения;
пороки сердца с наличием патологического сброса крови (дефект межжелудочковой перегородки, дефект межпредсердной перегородки, открытый артериальный проток);
пороки сердца, сопровождающиеся недостаточностью кровообращения;
пороки сердца, сопровождающиеся легочной гипертензией;
пороки сердца, осложненные бактериальным эндокардитом;
пороки сердца с затрудненным выбросом крови из правого или левого желудочка (гемодинамически значимые, сопровождающиеся недостаточностью кровообращения и (или) наличием постстенотического расширения);
врожденные аномалии атрио-вентрикулярных клапанов, сопровождающиеся регургитацией II и более степени и (или) нарушениями сердечного ритма;
кардиомиопатии;
тетрада Фалло;
Болезнь Эбштейна;
сложные ВПС;
синдром Эйзенменгера;
болезнь Аэрза;
36.3. болезни эндокарда, миокарда и перикарда: острые и подострые формы миокардита;
хронический миокардит, миокардиосклероз и миокардиодистрофия, сопровождающиеся недостаточностью кровообращения и (или) сложными нарушениями сердечного ритма;
инфаркт миокарда в анамнезе;
острые и подострые формы бактериального эндокардита;
острые и подострые формы перикардита;
36.4. нарушения ритма сердца (сложные формы нарушения сердечного ритма);
36.5. состояния после операций на сердце.
37. При наличии медицинских показаний для прерывания беременности и согласия женщины искусственное прерывание беременности по медицинским показаниям при сроке до 22 недель беременности проводится в условиях гинекологического отделения многопрофильной больницы, имеющей возможность оказания специализированной (в том числе кардиореанимационной) медицинской помощи женщине.
При отказе женщины прервать беременность консилиум врачей в составе врача-кардиолога (врача - сердечно-сосудистого хирурга) и врача-акушера-гинеколога решает вопрос о дальнейшей тактике ведения беременности, а в случае необходимости (наличие тромбоза протеза, критических стенозов и недостаточности клапанов сердца, требующих протезирования, нарушение сердечного ритма, требующих радиочастотной аблации) - о направлении в стационар медицинских организаций, имеющих лицензии на осуществление медицинской деятельности, включая работы (услуги) по "сердечно-сосудистой хирургии" и "акушерству и гинекологии (за исключением использования вспомогательных репродуктивных технологий)".
При сроке беременности 18-22 недели женщины с сердечно-сосудистыми заболеваниями, требующими хирургической помощи, обследуются амбулаторно или стационарно (по показаниям) в медицинских организациях, имеющих лицензию на осуществление медицинской деятельности, включая работы (услуги) по "кардиологии" или "сердечно-сосудистой хирургии" и "акушерству и гинекологии (за исключением использования вспомогательных репродуктивных технологий)", для уточнения функционального состояния сердечно-сосудистой системы, подбора (коррекции) медикаментозной терапии, пренатальной диагностики с целью исключения врожденных аномалий (пороков развития) плода, проведения УЗИ и допплерометрии для оценки состояния фетоплацентарного комплекса.
38. При сроке беременности 27-32 недели беременные женщины с сердечно-сосудистыми заболеваниями, требующими хирургической помощи, направляются в стационар медицинских организаций, имеющих лицензию на осуществление медицинской деятельности, включая работы (услуги) по "кардиологии" и (или) "сердечно-сосудистой хирургии", "акушерству и гинекологии (за исключением использования вспомогательных репродуктивных технологий)", для оценки функционального состояния сердечно-сосудистой системы, проведения УЗИ и допплерометрии, подбора (коррекции) медикаментозной терапии, оценки состояния фетоплацентарного комплекса, определения предполагаемых сроков родоразрешения.
Консилиум врачей медицинской организации, в стационар которой направлена беременная женщина, в составе врача - сердечно-сосудистого хирурга, врача-кардиолога и врача-акушера-гинеколога на основании осмотра, результатов обследования (электрокардиографии и эхокардиографии, УЗИ с допплерометрией) составляет заключение о тяжести состояния женщины и делает заключение о дальнейшей тактике ведения беременности, а при наличии противопоказаний - о досрочном родоразрешении по медицинским показаниям.
39. При сроке беременности 35-37 недель женщины направляются в стационар медицинской организации (для уточнения сроков родов, выбора способа родоразрешения). Медицинская организация для родоразрешения, способ и сроки родоразрешения определяются консилиумом врачей в составе врача-кардиолога (врача - сердечно-сосудистого хирурга), врача-акушера-гинеколога и врача-анестезиолога-реаниматолога в соответствии с функциональным классом по сердечной недостаточности и динамической оценкой, а также течением беременности и особенностями состояния фетоплацентарного комплекса.
Функциональный класс по сердечной недостаточности уточняется непосредственно перед родами с внесением необходимых корректив в план ведения беременности, сроки и способы родоразрешения.
40. Беременные женщины с сердечно-сосудистыми заболеваниями, нуждающиеся в хирургической помощи, при наличии высокого риска развития критических состояний, связанных с кардиохирургической патологией (тромбоз протеза, критические стенозы и недостаточность клапанов сердца, требующие протезирования; нарушения сердечного ритма, требующие радиочастотной аблации), и нуждающиеся в экстренной кардиохирургической помощи, направляются для родоразрешения в медицинские организации, имеющие лицензию на осуществление медицинской деятельности, включая работы (услуги) по "сердечно-сосудистой хирургии" и "акушерству и гинекологии (за исключением использования вспомогательных репродуктивных технологий)" для проведения соответствующего лечения.
41. Дальнейшая тактика ведения родильниц определяется консилиумом врачей в составе врача-акушера-гинеколога, врача-кардиолога (врача-сердечно-сосудистого хирурга по показаниям), врача-анестезиолога-реаниматолога. При наличии показаний к кардиохирургической коррекции медицинское вмешательство проводится в условиях отделения сердечнососудистой хирургии. Для дальнейшего лечения и реабилитации родильница переводится в кардиологическое отделение. При отсутствии показаний к хирургическому лечению пациентка переводится в акушерский стационар.
V. Порядок оказания медицинской помощи женщинам при неотложных состояниях в период беременности, родов и в послеродовой период
42. К основным состояниям и заболеваниям, требующим проведения мероприятий по реанимации и интенсивной терапии женщин в период беременности, родов и в послеродовой период, относятся:
острые расстройства гемодинамики различной этиологии (острая сердечно-сосудистая недостаточность, гиповолемический шок, септический шок, кардиогенный шок, травматический шок);
пре- и эклампсия;
HELLP-синдром;
острый жировой гепатоз беременных;
ДВС-синдром;
послеродовой сепсис;
сепсис во время беременности любой этиологии;
ятрогенные осложнения (осложнения анестезии, трансфузионные осложнения и так далее);
пороки сердца с нарушением кровообращения I степени, легочной гипертензией или другими проявлениями декомпенсации;
миокардиодистрофия, кардиомиопатия с нарушениями ритма или недостаточностью кровообращения;
сахарный диабет с труднокорригируемым уровнем сахара в крови и склонностью к кетоацидозу;
тяжелая анемия любого генеза;
тромбоцитопения любого происхождения;
острые нарушения мозгового кровообращения, кровоизлияния в мозг;
тяжелая форма эпилепсии;
миастения;
острые расстройства функций жизненно важных органов и систем (центральной нервной системы, паренхиматозных органов), острые нарушения обменных процессов.
43. Для организации медицинской помощи, требующей интенсивного лечения и проведения реанимационных мероприятий, в акушерских стационарах создаются отделения анестезиологии-реаниматологии, а также акушерские дистанционные консультативные центры с выездными анестезиолого-реанимационными акушерскими бригадами для оказания экстренной и неотложной медицинской помощи (далее - акушерский дистанционный консультативный центр).
Правила организации деятельности отделения анестезиологии-реаниматологии перинатального центра и родильного дома определены приложением N 12 к настоящему Порядку.
Правила организации деятельности акушерского дистанционного консультативного центра с выездными анестезиолого-реанимационными акушерскими бригадами для оказания экстренной и неотложной медицинской помощи перинатального центра и родильного дома, рекомендуемые штатные нормативы и стандарт оснащения акушерского дистанционного консультативного центра с выездными анестезиолого-реанимационными акушерскими бригадами для оказания экстренной и неотложной медицинской помощи перинатального центра и родильного дома определены приложениями N 13 - 15 к настоящему Порядку.
44. В отделение анестезиологии-реаниматологии направляются беременные женщины, роженицы и родильницы с острыми расстройствами гемодинамики различной этиологии (острая сердечно-сосудистая недостаточность, гиповолемический шок, септический шок, кардиогенный шок, травматический шок), пре- и эклампсией, ДВС-синдромом, острыми расстройствами дыхания, другими острыми расстройствами функций жизненно важных органов и систем (центральной нервной системы, паренхиматозных органов), острыми нарушениями обменных процессов, родильницы в восстановительном периоде после оперативного родоразрешения, осложненного нарушениями функций жизненно важных органов или при реальной угрозе их развития.
В случае необходимости к оказанию медицинской помощи беременным женщинам, роженицам и родильницам в отделение анестезиологии-реаниматологии должны привлекаться врачи той специальности, к которой относится заболевание, определившее необходимость в проведении реанимации и интенсивной терапии.
Основанием для перевода родильниц в послеродовое отделение, беременных женщин - в отделение патологии беременности (другие профильные отделения по показаниям) для дальнейшего наблюдения и лечения является стойкое восстановление гемодинамики и спонтанного дыхания, коррекция метаболических нарушений и стабилизация жизненно важных функций.
45. Оказание экстренной и неотложной медицинской помощи, включая мероприятия по реанимации и интенсивной терапии, женщинам в период беременности, родов и в послеродовой период осуществляется в два этапа:
вне медицинской организации - осуществляется выездной анестезиолого-реанимационной акушерской бригадой для оказания экстренной и неотложной медицинской помощи, функционирующей в составе акушерского дистанционного консультативного центра, которая состоит из врачей-анестезиологов-реаниматологов, владеющих методами ургентной диагностики, реанимации и интенсивной терапии в акушерстве и гинекологии; врачей-акушеров-гинекологов, владеющих навыками хирургических вмешательств, и медицинских сестер-анестезистов, освоивших навыки оказания неотложной помощи в неонатологии и акушерстве и гинекологии, или в случае отсутствия выездной анестезиолого-реанимационной акушерской бригады для оказания экстренной и неотложной медицинской помощи - бригадами скорой медицинской помощи (далее - СМП);
в стационарных условиях - осуществляется в отделениях анестезиологии-реаниматологии медицинских организаций.
46. При возникновении клинической ситуации, угрожающей жизни беременной женщины, роженицы или родильницы на уровне фельдшерско-акушерского пункта медицинский работник в экстренном порядке вызывает бригаду СМП и информирует администрацию соответствующей районной больницы о сложившейся ситуации.
Дежурный администратор районной больницы организует консультативную помощь медицинскому работнику, оказывающему медицинскую помощь беременной женщине, роженице или родильнице с привлечением врачей-акушеров-гинекологов и врачей-анестезиологов-реаниматологов до времени прибытия бригады СМП и осуществляет подготовку подразделений медицинской организации к приему беременной женщины, роженицы или родильницы.
47. При поступлении беременной женщины, роженицы или родильницы в медицинскую организацию, после оценки тяжести состояния беременной женщины, роженицы или родильницы и установления предварительного диагноза, врач, оказывающий ей медицинскую помощь, сообщает о ситуации специалисту органа государственной власти субъекта Российской Федерации в сфере охраны здоровья, курирующему службу родовспоможения, и в территориальный акушерский дистанционный консультативный центр для согласования объема медицинской помощи и вызова выездной анестезиолого-реанимационной акушерской бригады для оказания экстренной и неотложной медицинской помощи.
48. Выездная анестезиолого-реанимационная акушерская бригада для оказания экстренной и неотложной медицинской помощи направляется для оказания специализированной анестезиолого-реанимационной помощи беременным женщинам, роженицам и родильницам с тяжелой акушерской и экстрагенитальной патологией, находящимся на лечении в акушерских стационарах первой и второй групп, для оказания медицинской помощи на месте, а также для транспортировки женщин, нуждающихся в интенсивной терапии в период беременности, родов и в послеродовой период, в акушерские стационары третьей А и Б группы.
49. Выездная анестезиолого-реанимационная акушерская бригада для оказания экстренной и неотложной медицинской помощи транспортирует женщин с акушерской патологией в отделения анестезиологии-реаниматологии акушерских стационаров, с экстрагенитальными заболеваниями в отделения анестезиологии-реаниматологии в составе многопрофильных медицинских организаций по профилю заболевания, в которых обеспечено круглосуточное специализированное лечение этой категории пациентов.
50. В субъектах Российской Федерации, имеющих отдаленные (доставка пациента на автомашине в отделение анестезиологии-реаниматологии занимает больше 1 часа) или транспортно-недоступные населенные пункты, рекомендуется организовывать санитарно-авиационную эвакуацию пациентов.
VI. Порядок оказания медицинской помощи женщинам с ВИЧ-инфекцией в период беременности, родов и в послеродовой период
51. Оказание медицинской помощи женщинам с ВИЧ-инфекцией в период беременности, родов и в послеродовом периоде осуществляется в соответствии с разделами I и III настоящего Порядка.
52. Лабораторное обследование беременных женщин на наличие в крови антител к вирусу иммунодефицита человека (далее - ВИЧ) проводится при постановке на учет по беременности.
53. При отрицательном результате первого обследования на антитела к ВИЧ, женщинам, планирующим сохранить беременность, проводят повторное тестирование в 28-30 недель. Женщин, которые во время беременности употребляли парентерально психоактивные вещества и (или) вступали в половые контакты с ВИЧ-инфицированным партнером, рекомендуется обследовать дополнительно на 36 неделе беременности.
54. Молекулярно-биологическое обследование беременных на ДНК или РНК ВИЧ проводится:
а) при получении сомнительных результатов тестирования на антитела к ВИЧ, полученных стандартными методами (иммуноферментный анализ (далее - ИФА) и иммунный блоттинг);
б) при получении отрицательных результатов теста на антитела к ВИЧ, полученных стандартными методами в случае, если беременная женщина относится к группе высокого риска по ВИЧ-инфекции (употребление наркотиков внутривенно, незащищенные половые контакты с ВИЧ-инфицированным партнером в течение последних 6 месяцев).
55. Забор крови при тестировании на антитела к ВИЧ осуществляется в процедурном кабинете женской консультации с помощью вакуумных систем для забора крови с последующей передачей крови в лабораторию медицинской организации с направлением.
56. Тестирование на антитела к ВИЧ сопровождается обязательным дотестовым и послетестовым консультированием.
Послетестовое консультирование проводится беременным женщинам независимо от результата тестирования на антитела к ВИЧ и включает обсуждение следующих вопросов: значение полученного результата с учетом риска заражения ВИЧ-инфекцией; рекомендации по дальнейшей тактике тестирования; пути передачи и способы защиты от заражения ВИЧ-инфекцией; риск передачи ВИЧ-инфекции во время беременности, родов и грудного вскармливания; методы профилактики передачи ВИЧ-инфекци# от матери ребенку, доступные для беременной женщины с ВИЧ-инфекцией; возможность проведения химиопрофилактики передачи ВИЧ ребенку; возможные исходы беременности; необходимость последующего наблюдения матери и ребенка; возможность информирования о результатах теста полового партнера и родственников.
57. Беременных женщин с положительным результатом лабораторного обследования на антитела к ВИЧ, врач-акушер-гинеколог, а в случае его отсутствия - врач общей практики (семейный врач), медицинский работник фельдшерско-акушерского пункта, направляет в Центр профилактики и борьбы со СПИД субъекта Российской Федерации для дополнительного обследования, постановки на диспансерный учет и назначения химиопрофилактики перинатальной трансмиссии ВИЧ (антиретровирусной терапии).
Информация, полученная медицинскими работниками о положительном результате тестирования на ВИЧ-инфекцию беременной женщины, роженицы, родильницы, проведении антиретровирусной профилактики передачи ВИЧ-инфекции от матери ребенку, совместном наблюдении женщины со специалистами Центра профилактики и борьбы со СПИД субъекта Российской Федерации, перинатальном контакте ВИЧ-инфекции у новорожденного, не подлежит разглашению, за исключением случаев, предусмотренных действующим законодательством.
58. Дальнейшее наблюдение беременной женщины с установленным диагнозом ВИЧ-инфекции осуществляется совместно врачом-инфекционистом Центра профилактики и борьбы со СПИД субъекта Российской Федерации и врачом-акушером-гинекологом женской консультации по месту жительства.
При невозможности направления (наблюдения) беременной женщины в Центр профилактики и борьбы со СПИД субъекта Российской Федерации наблюдение осуществляет врач-акушер-гинеколог по месту жительства при методическом и консультативном сопровождении врача-инфекциониста Центра профилактики и борьбы со СПИД.
Врач-акушер-гинеколог женской консультации в период наблюдения за беременной женщиной с ВИЧ-инфекцией направляет в Центр профилактики и борьбы со СПИД субъекта Российской Федерации информацию о течении беременности, сопутствующих заболеваниях, осложнениях беременности, результатах лабораторных исследований для корректировки схем антиретровирусной профилактики передачи ВИЧ от матери ребенку и (или) антиретровирусной терапии и запрашивает из Центра профилактики и борьбы со СПИД субъекта Российской Федерации информацию об особенностях течения ВИЧ-инфекции у беременной женщины, режиме приема антиретровирусных препаратов, согласовывает необходимые методы диагностики и лечения с учетом состояния здоровья женщины и течения беременности.
59. В течение всего периода наблюдения беременной женщины с ВИЧ-инфекцией врач-акушер-гинеколог женской консультации в условиях строгой конфиденциальности (с использованием кода) отмечает в медицинской документации женщины ее ВИЧ-статус, наличие (отсутствие) и прием (отказ от приема) антиретровирусных препаратов, необходимых для профилактики передачи ВИЧ-инфекции от матери ребенку, назначенных специалистами Центра профилактики и борьбы со СПИД.
Об отсутствии у беременной женщины антиретровирусных препаратов, отказе от их приема, врач-акушер-гинеколог женской консультации незамедлительно информирует Центр профилактики и борьбы со СПИД субъекта Российской Федерации для принятия соответствующих мер.
60. В период диспансерного наблюдения за беременной женщиной с ВИЧ-инфекцией рекомендуется избегать процедур, повышающих риск инфицирования плода (амниоцентез, биопсия хориона). Рекомендуется использование неинвазивных методов оценки состояния плода.
61. При поступлении на роды в акушерский стационар необследованных на ВИЧ-инфекцию женщин, женщин без медицинской документации или с однократным обследованием на ВИЧ-инфекцию, а также употреблявших в течение беременности психоактивные вещества внутривенно, или имевших незащищенные половые контакты с ВИЧ-инфицированным партнером, рекомендуется лабораторное обследование экспресс-методом на антитела к ВИЧ после получения информированного добровольного согласия.
62. Тестирование роженицы на антитела к ВИЧ в акушерском стационаре сопровождается дотестовым и послетестовым консультированием, включающим информацию о значении тестирования, методах профилактики передачи ВИЧ от матери ребенку (применение антиретровирусных препаратов, способе родоразрешения, особенностях вскармливания новорожденного (после рождения ребенок не прикладывается к груди и не вскармливается материнским молоком, а переводится на искусственное вскармливание).
63. Обследование на антитела к ВИЧ с использованием диагностических экспресс-тест-систем, разрешенных к применению на территории Российской Федерации, проводится в лаборатории или приемном отделении акушерского стационара медицинскими работниками, прошедшими специальную подготовку.
Исследование проводится в соответствии с инструкцией, прилагаемой к конкретному экспресс-тесту.
Часть образца крови, взятого для проведения экспресс-теста, направляется для проведения обследования на антитела к ВИЧ по стандартной методике (ИФА, при необходимости иммунный блот) в скрининговой лаборатории. Результаты этого исследования немедленно передаются в медицинскую организацию.
64. Каждое исследование на ВИЧ с применением экспресс тестов должно сопровождаться обязательным параллельным исследованием той же порции крови классическими методами (ИФА, иммунный блот).
При получении положительного результата оставшаяся часть сыворотки или плазмы крови направляется в лабораторию Центра по профилактике и борьбе со СПИД субъекта Российской Федерации для проведения верификационного исследования, результаты которого немедленно передаются в акушерский стационар.
65. В случае получения положительного результата тестирования на ВИЧ в лаборатории Центра профилактики и борьбы со СПИД субъекта Российской Федерации женщина с новорожденным после выписки из акушерского стационара направляется в Центр профилактики и борьбы со СПИД субъекта Российской Федерации для консультирования и дальнейшего обследования.
66. В экстренных ситуациях, при невозможности ожидания результатов стандартного тестирования на ВИЧ-инфекцию из Центра профилактики и борьбы со СПИД субъекта Российской Федерации, решение о проведении профилактического курса антиретровирусной терапии передачи ВИЧ от матери ребенку принимается при обнаружении антител к ВИЧ с помощью экспресс-тест-систем. Положительный результат экспресс-теста является основанием только для назначения антиретровирусной профилактики передачи ВИЧ-инфекции от матери к ребенку, но не для постановки диагноза ВИЧ-инфекции.
67. Для обеспечения профилактики передачи ВИЧ-инфекции от матери ребенку в акушерском стационаре постоянно должен иметься необходимый запас антиретровирусных препаратов.
68. Проведение антиретровирусной профилактики у женщины в период родов осуществляет врач-акушер-гинеколог, ведущий роды, в соответствии с рекомендациями и стандартами по профилактике передачи ВИЧ от матери ребенку.
69. Профилактический курс антиретровирусной терапии во время родов в акушерском стационаре проводится:
а) у роженицы с ВИЧ-инфекцией;
б) при положительном результате экспресс-тестирования женщины в родах;
в) при наличии эпидемиологических показаний:
невозможность проведения экспресс-тестирования или своевременного получения результатов стандартного теста на антитела к ВИЧ у роженицы;
наличие в анамнезе у роженицы в период настоящей беременности парентерального употребления психоактивных веществ или полового контакта с партнером с ВИЧ-инфекцией;
при отрицательном результате обследования на ВИЧ-инфекцию, если с момента последнего парентерального употребления психоактивных веществ или полового контакта с ВИЧ-инфицированным партнером прошло менее 12 недель.
70. Врачом-акушером-гинекологом принимаются меры по недопущению длительности безводного промежутка более 4 часов.
71. При ведении родов через естественные родовые пути проводится обработка влагалища 0,25% водным раствором хлоргексидина при поступлении на роды (при первом влагалищном исследовании), а при наличии кольпита - при каждом последующем влагалищном исследовании. При безводном промежутке более 4 часов обработку влагалища хлоргексидином проводят каждые 2 часа.
72. Во время ведения родов у женщины с ВИЧ-инфекцией при живом плоде рекомендуется ограничить проведение процедур, повышающих риск инфицирования плода: родостимуляция; родоусиление; перинео(эпизио)томия; амниотомия; наложение акушерских щипцов; вакуум-экстракция плода. Выполнение данных манипуляций производится только по жизненным показаниям.
73. Плановое кесарево сечение для профилактики интранатального заражения ребенка ВИЧ-инфекцией проводится (при отсутствии противопоказаний) до начала родовой деятельности и излития околоплодных вод при наличии хотя бы одного из следующих условий:
а) концентрация ВИЧ в крови матери (вирусная нагрузка) перед родами (на сроке не ранее 32 недели беременности) более или равна 1 000 коп/мл;
б) вирусная нагрузка матери перед родами неизвестна;
в) антиретровирусная химиопрофилактика не проводилась во время беременности (или проводилась в режиме монотерапии или ее продолжительность была менее 4 недель) или невозможно применить антиретровирусные препараты в родах.
74. При невозможности проведения химиопрофилактики в родах кесарево сечение может быть самостоятельной профилактической процедурой, снижающей риск заражения ребенка ВИЧ-инфекцией в период родов, при этом его проводить не рекомендуется при безводном промежутке более 4 часов.
75. Окончательное решение о способе родоразрешения женщины с ВИЧ-инфекцией принимается врачом-акушером-гинекологом, ведущим роды, в индивидуальном порядке, с учетом состояния матери и плода, сопоставляя в конкретной ситуации пользу от снижения риска заражения ребенка при проведении операции кесарева сечения с вероятностью возникновения послеоперационных осложнений и особенностей течения ВИЧ-инфекции.
76. У новорожденного от ВИЧ-инфицированной матери сразу после рождения осуществляется забор крови для тестирования на антитела к ВИЧ с помощью вакуумных систем для забора крови. Кровь направляется в лабораторию Центра профилактики и борьбы со СПИД субъекта Российской Федерации.
77. Антиретровирусная профилактика новорожденному назначается и проводится врачом-неонатологом или врачом-педиатром независимо от приема (отказа) антиретровирусных препаратов матерью в период беременности и родов.
78. Показаниями к назначению антиретровирусной профилактики новорожденному, рожденному от матери с ВИЧ-инфекцией, положительным результатом экспресс-тестирования на антитела к ВИЧ в родах, неизвестным ВИЧ-статусом в акушерском стационаре являются:
а) возраст новорожденного не более 72 часов (3 суток) жизни при отсутствии вскармливания материнским молоком;
б) при наличии вскармливания материнским молоком (вне зависимости от его продолжительности) - период не более 72 часов (3 суток) с момента последнего вскармливания материнским молоком (при условии его последующей отмены);
в) эпидемиологические показания:
неизвестный ВИЧ статус матери, употребляющей парентерально психоактивные вещества или имеющей половой контакт с ВИЧ-инфицированным партнером;
отрицательный результат обследования матери на ВИЧ-инфекцию, употребляющей парентерально в течение последних 12 недель психоактивные вещества или имеющей половой контакт с партнером с ВИЧ-инфекцией.
79. Новорожденному проводится гигиеническая ванна с раствором хлоргексидина (50 мл 0,25% раствора хлоргексидина на 10 литров воды). При невозможности использовать хлоргексидин используется мыльный раствор.
80. При выписке из акушерского стационара врач-неонатолог или врач-педиатр подробно в доступной форме разъясняет матери или лицам, которые будут осуществлять уход за новорожденным, дальнейшую схему приема химиопрепаратов ребенком, выдает на руки антиретровирусные препараты для продолжения антиретровирусной профилактики в соответствии с рекомендациями и стандартами.
При проведении профилактического курса антиретровирусных препаратов методами экстренной профилактики, выписка из родильного дома матери и ребенка осуществляется после окончания профилактического курса, то есть не ранее 7 дней после родов.
В акушерском стационаре проводится консультирование женщин с ВИЧ по вопросу отказа от грудного вскармливания, при согласии женщины принимаются меры к прекращению лактации.
81. Данные о ребенке, рожденном матерью с ВИЧ-инфекцией, проведении антиретровирусной профилактики женщине в родах и новорожденному, способах родоразрешения и вскармливания новорожденного указываются (с кодом контингента) в медицинской документации матери и ребенка и передаются в Центр профилактики и борьбы со СПИД субъекта Российской Федерации, а также в детскую поликлинику, в которой будет наблюдаться ребенок.
VII. Порядок оказания медицинской помощи женщинам с гинекологическими заболеваниями
Информация об изменениях:
Приказом Минздрава России от 11 июня 2015 г. N 333н в пункт 82 внесены изменения
См. текст пункта в предыдущей редакции
82. Медицинская помощь при гинекологических заболеваниях оказывается в рамках первичной медико-санитарной, специализированной, в том числе высокотехнологичной, медицинской помощи в медицинских организациях, имеющих лицензию на осуществление медицинской деятельности, включая работы (услуги) по "акушерству и гинекологии (за исключением использования вспомогательных репродуктивных технологий)" и (или) "акушерскому делу".
Правила организации деятельности гинекологического отделения медицинской организации, рекомендуемые штатные нормативы и стандарт оснащения гинекологического отделения медицинской организации определены приложениями N 17 - 19 к настоящему Порядку.
Правила организации деятельности Центра охраны здоровья семьи и репродукции, рекомендуемые штатные нормативы и стандарт оснащения Центра охраны здоровья семьи и репродукции определены приложениями N 22 - 24 к настоящему Порядку.
83. Этапность оказания медицинской помощи женщинам с гинекологическими заболеваниями определена приложением N 20 к настоящему Порядку.
84. Основной задачей первичной медико-санитарной помощи гинекологическим больным является профилактика, раннее выявление и лечение наиболее распространенных гинекологических заболеваний, а также оказание медицинской помощи при неотложных состояниях, санитарно-гигиеническое образование, направленное на предупреждение абортов, охрану репродуктивного здоровья, формирование стереотипа здорового образа жизни, с использованием эффективных информационно-просветительских моделей (школы пациентов, круглые столы с участием пациентов, дни здоровья).
На этапе первичной медико-санитарной помощи врач-акушер-гинеколог взаимодействует со специалистом по социальной работе в части осуществления мероприятий по предупреждению абортов, проведения консультаций по вопросам социальной защиты женщин, обращающихся по поводу прерывания нежеланной беременности, формирования у женщины сознания необходимости вынашивания беременности и дальнейшей поддержки в период беременности и после родов.
В рамках первичной медико-санитарной помощи осуществляются профилактические медицинские осмотры женщин, направленные на раннее выявление гинекологических заболеваний, патологии молочных желез, инфекций, передаваемых половым путем, ВИЧ-инфекции, подбор методов контрацепции, преконцепционную и прегравидарную подготовку.
При проведении профилактических осмотров женщин осуществляются цитологический скрининг на наличие атипических клеток шейки матки, маммография, УЗИ органов малого таза.
85. По результатам профилактических осмотров женщин формируются группы состояния здоровья:
I группа - практически здоровые женщины, не нуждающиеся в диспансерном наблюдении;
II группа - женщины с риском возникновения патологии репродуктивной системы;
III группа - женщины, нуждающиеся в дополнительном обследовании в амбулаторных условиях для уточнения (установления) диагноза при впервые установленном хроническом заболевании или при наличии уже имеющегося хронического заболевания, а также нуждающиеся в лечении в амбулаторных условиях;
IV группа - женщины, нуждающиеся в дополнительном обследовании и лечении в условиях стационара;
V группа - женщины с впервые выявленными заболеваниями или наблюдающиеся по хроническому заболеванию и имеющие показания для оказания высокотехнологичной медицинской помощи.
Женщинам, отнесенным к I и II группам состояния здоровья, рекомендуются профилактические осмотры не реже 1 раза в год.
При наличии риска возникновения патологии репродуктивной системы в детородном возрасте женщины ориентируются врачом-акушером-гинекологом на деторождение с последующим подбором методов контрацепции.
Женщинам, отнесенным к III, IV, V группам состояния здоровья, в зависимости от выявленных заболеваний составляется индивидуальная программа лечения, при необходимости за ними устанавливается диспансерное наблюдение врачом-акушером-гинекологом по месту жительства.
Группы диспансерного наблюдения:
1 диспансерная группа - женщины с хроническими заболеваниями, доброкачественными опухолями и гиперпластическими процессами репродуктивной системы и молочной железы, фоновыми заболеваниями шейки матки;
2 диспансерная группа - женщины с врожденными аномалиями развития и положения гениталий;
3 диспансерная группа - женщины с нарушениями функции репродуктивной системы (невынашивание, бесплодие).
Женщины с хроническими заболеваниями, доброкачественными опухолями и гиперпластическими процессами репродуктивной системы обследуются на предмет исключения злокачественных новообразований.
Медицинская помощь женщинам с целью выявления заболеваний молочных желез оказывается врачом-акушером-гинекологом, прошедшим тематическое усовершенствование по патологии молочной железы.
Женщины с выявленными кистозными и узловыми изменениями молочных желез направляются в онкологический диспансер для верификации диагноза. После исключения злокачественных новообразований женщины с доброкачественными заболеваниями молочных желез находятся под диспансерным наблюдением врача-акушера-гинеколога, который оказывает медицинскую помощь по диагностике доброкачественной патологии молочных желез и лечению доброкачественных диффузных изменений с учетом сопутствующей гинекологической патологии.
86. В дневные стационары направляются женщины с гинекологическими заболеваниями, нуждающиеся в проведении инвазивных манипуляций, ежедневном наблюдении и (или) выполнении медицинских процедур, но не требующие круглосуточного наблюдения и лечения, а также для продолжения наблюдения и лечения после пребывания в круглосуточном стационаре. Рекомендуемая длительность пребывания в дневном стационаре составляет 4-6 часов в сутки.
При наличии показаний для оказания специализированной, в том числе высокотехнологичной, медицинской помощи женщины с гинекологической патологией направляются в медицинские организации, имеющие лицензии и врачей-специалистов соответствующего профиля.
VIII. Порядок оказания медицинской помощи девочкам с гинекологическими заболеваниями
87. Оказание медицинской помощи девочкам (в возрасте до 17 лет включительно) с гинекологическими заболеваниями осуществляется в рамках первичной медико-санитарной, специализированной, в том числе высокотехнологичной, медицинской помощи.
88. Первичная медико-санитарная помощь девочкам включает:
а) профилактику нарушений формирования репродуктивной системы и заболеваний половых органов;
б) раннее выявление, лечение, в том числе неотложное, и проведение медицинских реабилитационных мероприятий при выявлении гинекологического заболевания;
в) персонифицированное консультирование девочек и их законных представителей по вопросам интимной гигиены, риска заражения инфекциями, передаваемыми половым путем, профилактики абортов и выбора контрацепции;
г) санитарно-гигиеническое просвещение девочек, проводимое на территории медицинской организации, и направленное на усвоение стереотипа здорового образа жизни, приобретение навыков ответственного отношения к семье и своим репродуктивным возможностям с использованием эффективных информационно-просветительных моделей.
89. Первичная медико-санитарная помощь девочкам с целью профилактики, диагностики и лечения гинекологических заболеваний оказывается в медицинских организациях: в детской поликлинике, женской консультации, Центре охраны репродуктивного здоровья подростков, Центре охраны здоровья семьи и репродукции, Центре охраны материнства и детства, перинатальном центре, в поликлиническом отделении медико-санитарной части, городской больницы, клиники, входящей в состав образовательных и научных организаций, осуществляющих медицинскую деятельность, иных медицинских организациях, имеющих лицензию на осуществление медицинской деятельности, включая работы (услуги) по "акушерству и гинекологии (за исключением использования вспомогательных репродуктивных технологий)" и (или) "педиатрии".
Правила организации деятельности Центра охраны репродуктивного здоровья подростков, рекомендуемые штатные нормативы и стандарт оснащения Центра охраны репродуктивного здоровья подростков определены приложениями N 25 - 27 к настоящему Порядку.
Медицинские организации обеспечивают доступность, междисциплинарное взаимодействие и преемственность в оказании медицинской помощи, включая применение реабилитационных методов и санаторно-курортное лечение.
90. Первичная медико-санитарная помощь девочкам в целях выявления гинекологических заболеваний организуется в амбулаторных условиях и в условиях дневного стационара врачом-акушером-гинекологом, прошедшим тематическое усовершенствование по особенностям формирования репродуктивной системы и течения гинекологической патологии у детей, а в случае отсутствия указанного врача-специалиста - любым врачом-акушером-гинекологом, врачом-педиатром, врачом-педиатром участковым, врачом общей практики (семейным врачом), фельдшером, акушеркой или медицинской сестрой фельдшерско-акушерского пункта.
Девочкам, проживающим в отдаленных и труднодоступных районах, первичная медико-санитарная помощь оказывается врачами-акушерами-гинекологами, врачами-педиатрами, врачами-специалистами или другими медицинскими работниками в составе выездных бригад.
Врачи-акушеры-гинекологи, оказывающие медицинскую помощь девочкам с гинекологическими заболеваниями, должны направляться на обучение на цикле тематического усовершенствования по особенностям формирования репродуктивной системы и течения гинекологической патологии у детей не реже 1 раза в 5 лет.
91. Основной обязанностью врача-акушера-гинеколога или другого медицинского работника при оказании первичной медико-санитарной помощи является проведении# профилактических осмотров девочек в возрасте 3, 7, 12, 14, 15, 16 и 17 лет включительно в целях предупреждения и ранней диагностики гинекологических заболеваний и патологии молочных желез.
В остальные возрастные периоды осмотр девочки проводится врачом-педиатром, врачом-педиатром участковым, врачом общей практики (семейным врачом), фельдшером, акушеркой или медицинской сестрой фельдшерско-акушерского пункта и осуществляется направление девочки к врачу-акушеру-гинекологу в соответствии с перечнем показаний согласно приложению N 21 к Порядку оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)", утвержденному настоящим приказом.
92. При проведении профилактических медицинских осмотров девочек декретируемых возрастов после получения информированного добровольного согласия на медицинское вмешательство врач-акушер-гинеколог или иной медицинский работник осуществляет выяснение жалоб, проводит общий осмотр, измерение роста и массы тела с определением их соответствия возрастным нормативам, оценку степени полового развития по Таннеру, осмотр и ручное исследование молочных желез и наружных половых органов, консультирование по вопросам личной гигиены и полового развития. При профилактическом осмотре девочки в возрасте до 15 лет разрешается присутствие ее законного представителя.
93. По результатам профилактических осмотров девочек формируются группы состояния здоровья:
I группа - практически здоровые девочки; девочки с факторами риска формирования патологии репродуктивной системы.
II группа - девочки с расстройствами менструаций в год наблюдения (менее 12 месяцев); с функциональными кистами яичников; с доброкачественными болезнями молочных желез; с травмой и с острым воспалением внутренних половых органов при отсутствии осложнений основного заболевания.
III группа - девочки с расстройствами менструаций в течение более 12 месяцев; с доброкачественными образованиями матки и ее придатков; с нарушением полового развития; с пороками развития половых органов без нарушения оттока менструальной крови; с хроническими, в том числе рецидивирующими, болезнями наружных и внутренних половых органов при отсутствии осложнений основного заболевания, а также при их сочетании с экстрагенитальной, в том числе эндокринной, патологией в стадии компенсации.
IV группа - девочки с нарушением полового развития; с пороками развития половых органов, сопровождающимися нарушением оттока менструальной крови; с расстройствами менструаций и с хроническими болезнями наружных и внутренних половых органов в активной стадии, стадии нестойкой клинической ремиссии и частыми обострениями, требующими поддерживающей терапии; с возможными осложнениями основного заболевания; с ограниченными возможностями обучения и труда вследствие основного заболевания; с сопутствующей экстрагенитальной, в том числе эндокринной, патологией с неполной компенсацией соответствующих функций.
V группа - девочки-инвалиды с сопутствующими нарушениями полового развития, расстройствами менструаций и заболеваниями наружных и внутренних половых органов.
Девочки из I и II группы состояния здоровья подлежат плановым профилактическим осмотрам врачом-акушером-гинекологом или другим медицинским работником.
Девочкам, отнесенным к III, IV, V группам состояния здоровья, в зависимости от выявленных заболеваний составляется индивидуальная программа лечения, при необходимости за ними устанавливается диспансерное наблюдение по месту жительства.
Группы диспансерного наблюдения:
1 диспансерная группа - девочки с нарушением полового развития;
2 диспансерная группа - девочки с гинекологическими заболеваниями;
3 диспансерная группа - девочки с расстройствами менструаций на фоне хронической экстрагенитальной, в том числе эндокринной патологии.
94. Медицинские вмешательства проводятся после получения информированного добровольного согласия девочек в возрасте 15 лет и старше, а в случае обследования и лечения детей, не достигших указанного возраста, а также признанных в установленном законом порядке недееспособными, если они по своему состоянию не способны дать информированное добровольное согласие, - при наличии информированного добровольного согласия одного из родителей или иного законного представителя.
95. При наличии беременности любого срока у девочки в возрасте до 17 лет включительно наблюдение ее осуществляется врачом-акушером-гинекологом медицинской организации.
При отсутствии врача-акушера-гинеколога девочки с беременностью любого срока наблюдаются врачом общей практики (семейным врачом), врачом-терапевтом, врачом-педиатром, фельдшером, акушеркой или медицинской сестрой фельдшерско-акушерского пункта в соответствии с разделами I-VI настоящего Порядка.
96. Экстренная и неотложная медицинская помощь девочкам с острыми гинекологическими заболеваниями, требующими хирургического лечения, оказывается в медицинских организациях, имеющих лицензии на осуществление медицинской деятельности, включая работы (услуги) по "акушерству и гинекологии (за исключением использования вспомогательных репродуктивных технологий)" и (или) "детской хирургии", "хирургии", имеющих стационар круглосуточного пребывания с отделением анестезиологии-реаниматологии, врачами-акушерами-гинекологами, врачами - детскими хирургами, врачами-хирургами. При выполнении экстренных хирургических вмешательств на органах малого таза у девочек рекомендуется использовать малоинвазивный доступ (лапароскопия) с обеспечением сохранения функции матки и ее придатков.
Решение вопроса об удалении яичников, маточных труб и матки при выполнении экстренной операции врачами-детскими хирургами или врачами-хирургами рекомендуется согласовывать с врачом-акушером-гинекологом.
97. Для оказания специализированной, в том числе высокотехнологичной, медицинской помощи, врач-акушер-гинеколог или иной медицинский работник направляет девочку с гинекологической патологией в круглосуточный или дневной стационар медицинской организации, имеющей гинекологические койки для детей и лицензию на осуществление медицинской деятельности, включая работы (услуги) по "акушерству и гинекологии (за исключением использования вспомогательных репродуктивных технологий)" и "педиатрии".
98. При необходимости реабилитационного и восстановительного лечения медицинская помощь девочкам с гинекологическими заболеваниями оказывается в медицинских организациях (санаторно-курортных организациях), имеющих лицензию на осуществление медицинской деятельности, включая работы (услуги) по "акушерству и гинекологии (за исключением использования вспомогательных репродуктивных технологий)".
99. Девочки, достигшие возраста 18 лет, передаются под наблюдение врача-акушера-гинеколога женской консультации после оформления переводного эпикриза. Врачи женских консультаций обеспечивают прием документов и осмотр девушки для определения группы диспансерного наблюдения.
100. Правила организации деятельности врача-акушера-гинеколога, оказывающего медицинскую помощь девочкам с гинекологическими заболеваниями, определены приложением N 21 к настоящему Порядку.
IX. Порядок оказания медицинской помощи женщинам при искусственном прерывании беременности
101. Искусственное прерывание беременности, в том числе несовершеннолетним, проводится врачом-акушером-гинекологом в медицинских организациях, имеющих лицензию на осуществление медицинской деятельности, включая работы (услуги) по "акушерству и гинекологии (за исключением использования вспомогательных репродуктивных технологий)".
102. Искусственное прерывание беременности проводится при наличии информированного добровольного согласия женщины.
Искусственное прерывание беременности у несовершеннолетних младше 15 лет, а также несовершеннолетних, больных наркоманией младше 16 лет, проводится на основе добровольного информированного согласия одного из родителей или иного законного представителя.
103. Для получения направления на искусственное прерывание беременности женщина обращается к врачу-акушеру-гинекологу, а в случае его отсутствия к врачу общей практики (семейному врачу), медицинскому работнику фельдшерско-акушерского пункта.
104. При первичном обращении женщины для искусственного прерывания беременности по желанию женщины или по социальному показанию врач-акушер-гинеколог, а в случае его отсутствия - врач общей практики (семейный врач), медицинский работник фельдшерско-акушерского пункта, направляет беременную в кабинет медико-социальной помощи женской консультации (Центр медико-социальной поддержки беременных женщин, оказавшихся в трудной жизненной ситуации) для консультирования психологом (медицинским психологом, специалистом по социальной работе). При отсутствии кабинета медико-социальной помощи (Центра медико-социальной поддержки беременных женщин, оказавшихся в трудной жизненной ситуации) консультирование проводит медицинский работник с высшим или средним медицинским образованием, прошедший специальное обучение, на основе информированного добровольного согласия женщины.
Правила организации деятельности Центра медико-социальной поддержки беременных женщин, оказавшихся в трудной жизненной ситуации, рекомендуемые штатные нормативы и стандарт оснащения Центра медико-социальной поддержки беременных женщин, оказавшихся в трудной жизненной ситуации, определены приложениями N 31 - 33 к настоящему Порядку.
105. Врач-акушер-гинеколог при обращении женщины за направлением на искусственное прерывание беременности производит обследование для определения срока беременности и исключения медицинских противопоказаний.
Искусственное прерывание беременности не проводится при наличии острых инфекционных заболеваний и острых воспалительных процессов любой локализации, включая женские половые органы. Прерывание беременности проводится после излечения указанных заболеваний.
При наличии других противопоказаний (заболеваний, состояний, при которых прерывание беременности угрожает жизни или наносит серьезный ущерб здоровью) вопрос решается индивидуально консилиумом врачей.
Информация об изменениях:
Приказом Минздрава России от 12 января 2016 г. N 5н в пункт 106 внесены изменения
См. текст пункта в предыдущей редакции
106. Перед направлением на искусственное прерывание беременности при сроке до двенадцати недель рекомендуется микроскопическое исследование отделяемого женских половых органов, определение основных групп крови (А, В, 0) и резус-принадлежности, УЗИ органов малого таза. В целях сохранения беременности при проведении УЗИ органов малого таза беременной женщине демонстрируется изображение эмбриона и его сердцебиение (при наличии сердцебиения).
107. Искусственное прерывание беременности в зависимости от срока беременности, показаний и противопоказаний может быть проведено с использованием медикаментозного или хирургического метода на основании информированного добровольного согласия женщины.
При медикаментозном методе прерывания беременности используются лекарственные средства, зарегистрированные на территории Российской Федерации, в соответствии с инструкциями по медицинскому применению препаратов.
При использовании хирургического метода искусственного прерывания беременности рекомендуется вакуумная аспирация.
108. Прерывание беременности медикаментозным методом проводится в рамках оказания первичной специализированной медико-санитарной помощи с периодом наблюдения не менее 1,5-2 часов после приема препаратов.
109. Прерывание беременности в сроке до двенадцати недель хирургическим методом проводится в условиях дневных стационаров медицинских организаций и в стационаре. Продолжительность наблюдения женщины в условиях дневного стационара после произведенного без осложнений прерывания беременности определяется лечащим врачом с учетом состояния женщины, но составляет не менее 4 часов.
Искусственное прерывание беременности при сроке до двенадцати недель у женщин с отягощенным акушерским анамнезом (рубец на матке, внематочная беременность), миомой матки, хроническими воспалительными заболеваниями с частыми обострениями, аномалиями развития половых органов и другой гинекологической патологией, при наличии тяжелых экстрагенитальных заболеваний, тяжелых аллергических заболеваний (состояний) производится в условиях стационара.
110. Перед хирургическим прерыванием беременности у первобеременных женщин во всех сроках, а у повторно беременных после восьми недель и при наличии аномалий шейки матки (врожденных или приобретенных в результате оперативных вмешательств или травм) проводится подготовка шейки матки.
111. Контроль опорожнения полости матки осуществляется путем визуализации удаленных тканей. При необходимости выполняется УЗИ и (или) определение бета-субъединицы хорионического гонадотропина количественным методом в динамике.
112. Вопрос об искусственном прерывании беременности по социальному показанию решается комиссией в составе руководителя медицинской организации, врача-акушера-гинеколога, юриста, специалиста по социальной работе (при его наличии). Комиссия рассматривает письменное заявление женщины, заключение врача-акушера-гинеколога о сроке беременности, документы, подтверждающие наличие социального показания для искусственного прерывания беременности, утвержденного постановлением Правительства Российской Федерации от 6 февраля 2012 г. N 98 "О социальном показании для искусственного прерывания беременности" (Собрание законодательства Российской Федерации, 2012, N 7, ст. 878).
При наличии социального показания для искусственного прерывания беременности комиссией выдается заключение, заверенное подписями членов комиссии и печатью медицинской организации.
113. Для подтверждения наличия медицинских показаний для прерывания беременности, утвержденных приказом Министерства здравоохранения и социального развития Российской Федерации от 3 декабря 2007 г. N 736 (зарегистрирован Минюстом России 25 декабря 2007 г. N 10807), с изменениями, внесенными приказом Минздравсоцразвития России от 27 декабря 2011 г. N 1661н (зарегистрирован Минюстом России 3 февраля 2012 г. N 23119), в медицинских организациях формируется комиссия в составе врача-акушера-гинеколога, врача той специальности, к которой относится заболевание (состояние) беременной женщины, являющееся медицинским показанием для искусственного прерывания беременности, и руководителя медицинской организации (далее - Комиссия).
Персональный состав Комиссии и порядок ее деятельности определяется руководителем медицинской организации.
При наличии медицинских показаний для проведения искусственного прерывания беременности Комиссией выдается заключение о наличии у беременной женщины заболевания, являющегося показанием для проведения искусственного прерывания беременности, заверенное подписями членов Комиссии и печатью медицинской организации.
114. Перед направлением на искусственное прерывание беременности во II триместре проводится обследование: общий (клинический) анализ крови развернутый, анализ крови биохимический общетерапевтический, коагулограмма (ориентировочное исследование системы гемостаза), определение антител классов М, G к вирусу иммунодефицита человека ВИЧ-1 и ВИЧ-2 в крови, определение антител классов М, G к антигену вирусного гепатита В и вирусному гепатиту С в крови, определение антител к бледной трепонеме в крови, определение основных групп крови (А, В, 0) и резус-принадлежности, анализ мочи общий, микроскопическое исследование отделяемого женских половых органов, УЗИ матки и придатков трансабдоминальное (трансвагинальное), регистрация электрокардиограммы, прием врача-терапевта. По показаниям проводятся консультации смежных врачей-специалистов.
115. Искусственное прерывание беременности по медицинским показаниям при сроке до 22 недель беременности проводится в условиях гинекологического отделения многопрофильной больницы, имеющей возможность оказания специализированной (в том числе реанимационной) помощи женщине (при обязательном наличии врачей-специалистов соответствующего профиля, по которому определены показания для искусственного прерывания беременности).
116. Прерывание беременности (родоразрешение) по медицинским показаниям с 22 недель беременности проводится только в условиях акушерского стационара, имеющего возможность оказания специализированной (в том числе реанимационной) помощи женщине с учетом основного заболевания и новорожденному, в том числе с низкой и экстремально низкой массой тела.
117. Для прерывания беременности сроком более двенадцати недель рекомендуется как хирургический, так и медикаментозные методы.
118. Перед хирургическим абортом при сроке беременности более двенадцати недель всем женщинам проводится подготовка шейки матки.
119. Хирургический аборт во втором триместре рекомендуется проводить под контролем УЗИ.
120. При наличии признаков неполного аборта и (или) обнаружении остатков плодного яйца независимо от примененного метода искусственного прерывания беременности проводится вакуумная аспирация или кюретаж.
После выделения плаценты проводится ее осмотр с целью определения целостности.
121. При прерывании беременности в сроке 22 недели и более при наличии врожденных аномалий (пороков развития) у плода, несовместимых с жизнью, перед искусственным прерыванием беременности проводится интракардиальное введение хлорида калия или дигоксина.
122. Всем женщинам, которым выполняется хирургический аборт, проводится антибиотикопрофилактика.
При проведении медикаментозного аборта антибиотикопрофилактика проводится при высоком риске возникновения воспалительных заболеваний.
123. Искусственное прерывание беременности осуществляется с обязательным обезболиванием на основе информированного добровольного согласия женщины.
124. После искусственного прерывания беременности женщинам с резус-отрицательной принадлежностью крови независимо от метода прерывания беременности проводится иммунизация иммуноглобулином антирезус Rho (Д) человека в соответствии с инструкцией по медицинскому применению препарата.
125. После искусственного прерывания беременности с каждой женщиной проводится консультирование, в процессе которого обсуждаются признаки осложнений, при которых женщина обязана незамедлительно обратиться к врачу; предоставляются рекомендации о режиме, гигиенических мероприятиях, а также по предупреждению абортов и необходимости сохранения и вынашивания следующей беременности.
126. После искусственного прерывания беременности контрольный осмотр врача-акушера-гинеколога при отсутствии жалоб проводится через 9-15 дней.
Приложение N 1
к Порядку оказания
медицинской помощи по профилю
"акушерство и гинекология
(за исключением использования
вспомогательных репродуктивных
технологий)", утв. приказом
Министерства здравоохранения РФ
от 1 ноября 2012 г. N 572н
Правила
организации деятельности женской консультации
1. Настоящие Правила регулируют вопросы организации деятельности женской консультации.
2. Женская консультация создается как самостоятельная медицинская организация или как структурное подразделение медицинской организации для оказания первичной медико-санитарной акушерско-гинекологической помощи женщинам в амбулаторных условиях.
3. Руководство женской консультацией, созданной как самостоятельная медицинская организация, осуществляет главный врач.
Руководство женской консультацией, созданной в структуре медицинской организации, осуществляет заведующий.
4. Структура и штатная численность женской консультации устанавливаются в зависимости от объема проводимой работы и численности обслуживаемого населения, с учетом рекомендуемых штатных нормативов согласно приложению N 2 к Порядку оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)", утвержденному настоящим приказом.
5. Оснащение женской консультации осуществляется в соответствии со стандартом оснащения согласно приложению N 3 к Порядку оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)", утвержденному настоящим приказом.
6. На должность главного врача (заведующего) женской консультации - врача-акушера-гинеколога назначается специалист, соответствующий Квалификационным требованиям к специалистам с высшим и послевузовским медицинским и фармацевтическим образованием в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 7 июля 2009 г. N 415н (зарегистрирован Минюстом России 9 июля 2009 г. N 14292), с изменениями, внесенными приказом Минздравсоцразвития России от 26 декабря 2011 г. N 1644н (зарегистрирован Минюстом России 18 апреля 2012 г. N 23879), а также Квалификационным характеристикам должностей работников в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 23 июля 2010 г. N 541н (зарегистрирован Минюстом России 25 августа 2010 г. N 18247).
7. На должности врачей женской консультации назначаются специалисты, соответствующие Квалификационным требованиям к специалистам с высшим и послевузовским медицинским и фармацевтическим образованием в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 7 июля 2009 г. N 415н, по соответствующим специальностям, а также Квалификационным характеристикам должностей работников в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 23 июля 2010 г. N 541н.
8. На должности медицинских работников со средним медицинским образованием женской консультации назначаются специалисты, соответствующие Квалификационным характеристикам должностей работников в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 23 июля 2010 г. N 541н.
9. В целях оказания первичной медико-санитарной акушерско-гинекологической помощи женщинам, услуг по охране и укреплению репродуктивного здоровья, профилактике абортов, а также по профилактике, диагностике и лечению гинекологических заболеваний женская консультация осуществляет следующие функции:
диспансерное наблюдение беременных женщин, в том числе выделение женщин "групп риска" в целях предупреждения и раннего выявления осложнений беременности, родов и послеродового периода;
направление беременных женщин в медицинские организации, осуществляющие пренатальную диагностику, в целях обследования на наличие хромосомных нарушений и врожденных аномалий (пороков развития) у плода;
выявление, установление медицинских показаний и направление беременных женщин, родильниц, женщин с гинекологическими заболеваниями для получения специализированной, в том числе высокотехнологичной, медицинской помощи;
проведение физической и психопрофилактической подготовки беременных женщин к родам, в том числе подготовка семьи к рождению ребенка;
проведение патронажа беременных женщин и родильниц;
консультирование и оказание услуг по вопросам охраны и укрепления репродуктивного здоровья, применение современных методов профилактики абортов и подготовки к беременности и родам;
организация и проведение профилактических осмотров женского населения с целью раннего выявления гинекологических и онкологических заболеваний, патологии молочных желез;
обследование и лечение беременных женщин и гинекологических больных с использованием современных медицинских технологий, в том числе в условиях дневного стационара и в амбулаторных условиях;
диспансерное наблюдение гинекологических больных, в том числе девочек;
установление медицинских показаний и направление на санаторно-курортное лечение беременных женщин и женщин, в том числе девочек, с гинекологическими заболеваниями;
осуществление прерывания беременности в ранние сроки, а также выполнение малых гинекологических операций с использованием современных медицинских технологий (гистероскопия, лазеро-, криохирургия);
обеспечение взаимодействия в обследовании и лечении беременных женщин, родильниц, гинекологических больных между женской консультацией и другими медицинскими организациями (медико-генетическими центрами (консультациями), кожно-венерологическим, онкологическим, психоневрологическим, наркологическим, противотуберкулезным диспансерами), территориальным фондом обязательного медицинского страхования, страховыми компаниями, территориальным органом Фонда социального страхования Российской Федерации;
проведение клинико-экспертной оценки качества оказания медицинской помощи женщинам вне-, в период беременности, послеродовом периоде и эффективности лечебных и диагностических мероприятий;
проведение экспертизы временной нетрудоспособности по беременности, родам в связи с гинекологическими заболеваниями, выдачу листков нетрудоспособности женщинам по беременности, родам в связи с гинекологическими заболеваниями в установленном порядке, определение необходимости и сроков временного или постоянного перевода работника по состоянию здоровья на другую работу, направление в установленном порядке на медико-социальную экспертизу женщин с признаками стойкой утраты трудоспособности;
оказание правовой, психологической и медико-социальной помощи женщинам и членам их семей на основе индивидуального подхода с учетом особенностей личности;
проведение консультаций по вопросам психологической, социальной поддержки женщин, обращающихся по поводу прерывания нежеланной беременности;
социально-психологическая помощь несовершеннолетним, направленная на сохранение и укрепление репродуктивного здоровья, подготовка к семейной жизни, ориентация на здоровую семью;
медико-психологическая и социальная помощь женщинам-инвалидам, в том числе в части формирования репродуктивного поведения;
повышение квалификации врачей и медицинских работников со средним медицинским образованием;
внедрение в практику современных диагностических и лечебных технологий, новых организационных форм работы, средств профилактики и реабилитации больных;
выполнение санитарно-гигиенических и противоэпидемических мероприятий для обеспечения безопасности пациентов и медицинских работников, предотвращения распространения инфекций;
проведение мероприятий в части информирования и повышения санитарной культуры населения по различным аспектам здорового образа жизни, позитивного родительства, сохранения и укрепления репродуктивного здоровья женщин, профилактики врожденной и наследственной патологии у будущего ребенка, профилактики абортов, а также инфекций, передаваемых половым путем, в том числе ВИЧ-инфекции;
проведение анализа показателей работы женской консультации, эффективности и качества медицинской помощи, разработка предложений по улучшению качества акушерско-гинекологической помощи.
10. Основными критериями качества работы женской консультации являются:
показатель ранней постановки на учет по беременности;
доля женщин, вставших на учет по беременности из числа женщин, обратившихся для искусственного прерывания беременности;
частота невынашивания и недонашивания беременности;
показатели материнской и перинатальной заболеваемости и смертности;
отсутствие антенатальной гибели плода;
отсутствие врожденных аномалий развития плода, не выявленных во время беременности;
разрыв матки вне стационара;
несвоевременное направление в стационар при гипертензии средней степени тяжести, обусловленной беременностью;
несвоевременное направление в стационар при переношенной беременности.
11. Женская консультация может использоваться в качестве клинической базы образовательных учреждений среднего, высшего и дополнительного профессионального образования, а также научных организаций.
12. Рекомендуемая структура женской консультации:
б) кабинет врача-акушера-гинеколога;
в) кабинеты специализированных приемов:
невынашивания беременности;
гинекологической эндокринологии;
патологии шейки матки;
сохранения и восстановления репродуктивной функции;
врача-гинеколога детского и подросткового возраста;
функциональной диагностики;
ультразвуковой диагностики;
г) кабинеты специалистов:
врача-терапевта;
врача-стоматолога;
врача-офтальмолога;
врача-психотерапевта (медицинского психолога или психолога);
юриста;
специалиста по социальной работе;
лечебной физкультуры;
психопрофилактической подготовки беременных к родам;
по раннему выявлению заболеваний молочных желез;
д) другие подразделения:
малая операционная;
клинико-диагностическая лаборатория;
дневной стационар;
стационар на дому;
процедурный кабинет;
физиотерапевтический кабинет;
рентгеновский (маммографический) кабинет;
стерилизационная.
Приложение N 2
к Порядку оказания
медицинской помощи по профилю
"акушерство и гинекология
(за исключением использования
вспомогательных репродуктивных
технологий)", утв. приказом
Министерства здравоохранения РФ
от 1 ноября 2012 г. N 572н
Рекомендуемые штатные нормативы женской консультации
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Главный врач (заведующий) женской консультации - врач-акушер-гинеколог
|
1 должность
|
|
2.
|
Врач-акушер-гинеколог
|
1 должность на 2200 женщин
|
|
3.
|
Врач-терапевт
|
1 должность на 40 тыс. взрослого населения, проживающего на обслуживаемой территории
|
|
4.
|
Врач-стоматолог
|
1 должность на 40 тыс. взрослого населения, проживающего на обслуживаемой территории
|
|
5.
|
Врач-офтальмолог
|
1 должность на 40 тыс. взрослого населения, проживающего на обслуживаемой территории
|
|
6.
|
Врач клинической лабораторной диагностики
|
1 должность на 10 должностей врачей-специалистов
|
|
7.
|
Врач-физиотерапевт
|
1 должность на 15 должностей врачей-специалистов
|
|
8.
|
Врач по лечебной физкультуре
|
1 должность на 20 должностей врачей-специалистов
|
|
9.
|
Врач-психотерапевт (медицинский психолог)
|
1 должность на 10 должностей врачей-специалистов
|
|
10.
|
Врач-акушер-гинеколог (специалист по выявлению заболеваний молочных желез)
|
1 должность на 10 должностей врачей-специалистов
|
|
11.
|
Врач-акушер-гинеколог (специализированного приема: гинеколог-эндокринолог, по невынашиванию беременности, патологии шейки матки, бесплодию)
|
1 должность каждого врача-специалиста при наличии более 8 должностей врачей-акушеров-гинекологов
|
|
12.
|
Врач-акушер-гинеколог (по оказанию медицинской помощи в детском возрасте)
|
1,25 должности на 10 тысяч детского населения
|
|
13.
|
Врач-акушер-гинеколог (дневного стационара)
|
1 должность на 15 коек дневного стационара
|
|
14.
|
Врач функциональной диагностики
|
1 должность на 10 должностей врачей-специалистов
|
|
15.
|
Врач ультразвуковой диагностики
|
Из расчета норм времени на ультразвуковые исследования
|
|
16.
|
Врач-анестезиолог-реаниматолог
|
1 должность при наличии дневного стационара
|
|
17.
|
Врач-рентгенолог
|
0,5 должности
|
|
18.
|
Врач-статистик
|
1 должность
|
|
19.
|
Врач-эпидемиолог
|
1 должность
|
|
20.
|
Старшая акушерка
|
1 должность
|
|
21.
|
Акушерка
|
1 должность на каждую должность врача-акушера-гинеколога
|
|
22.
|
Медицинская сестра
|
1 должность:
на каждую должность врача-специалиста;
на 10 коек дневного стационара
|
|
23.
|
Медицинская сестра процедурной
|
1 должность на 7 должностей врачей-специалистов
|
|
24.
|
Медицинская сестра (кабинета функциональной диагностики)
|
2 должности на 1 должность врача функциональной диагностики
|
|
25.
|
Медицинская сестра (кабинета ультразвуковой диагностики)
|
1 должность на каждую должность врача ультразвуковой диагностики
|
|
26.
|
Операционная медицинская сестра
|
1 должность
|
|
27.
|
Медицинская сестра-анестезист
|
1 должность на 1 должность врача-анестезиолога-реаниматолога
|
|
28.
|
Медицинский технолог, фельдшер-лаборант (медицинский лабораторный техник), лаборант
|
Из расчета норм времени на лабораторные исследования
|
|
29.
|
Медицинская сестра по физиотерапии
|
В зависимости от объема работы
|
|
30.
|
Медицинская сестра стерилизационной
|
1 должность
|
|
31.
|
Рентгенолаборант
|
1 должность
|
|
32.
|
Инструктор по лечебной физкультуре
|
1 должность на 10 должностей врачей-специалистов
|
|
33.
|
Медицинский статистик
|
1 должность
|
|
34.
|
Медицинский регистратор
|
1 должность на 5 должностей врачей-специалистов
|
|
35.
|
Сестра-хозяйка
|
1 должность на женскую консультацию, в которой не менее 8 должностей врачей-акушеров-гинекологов
|
|
36.
|
Санитар
|
1 должность на 3 должности врачей-специалистов
|
|
37.
|
Санитар (дневного стационара)
|
В соответствии с количеством должностей медицинских сестер
|
|
38.
|
Юрист
|
1 должность
|
|
39.
|
Специалист по социальной работе
|
1 должность
|
|
40.
|
Медицинский психолог (психолог)
|
1 должность
|
|
41.
|
Программист
|
1 должность
|
Примечания:
1. Нормативы не распространяются на медицинские организации частной системы здравоохранения.
2. Норма нагрузки консультативно-амбулаторного приема врача-акушера-гинеколога: первичный прием беременной женщины - 30 минут, повторный прием беременной женщины - 20 минут, прием женщины с гинекологическим заболеванием - 25 минут, профилактический осмотр женщины - 15 минут, первичный прием девочки - 30 минут, повторный прием девочки - 20 минут.
Приложение N 3
к Порядку оказания
медицинской помощи по профилю
"акушерство и гинекология
(за исключением использования
вспомогательных репродуктивных
технологий)", утв. приказом
Министерства здравоохранения РФ
от 1 ноября 2012 г. N 572н
Стандарт
оснащения женской консультации
С изменениями и дополнениями от:
17 января 2014 г.
Кабинет врача-акушера-гинеколога
Кабинеты специализированных приемов (за исключением кабинета врача-гинеколога детского и подросткового возраста, кабинета функциональной диагностики и кабинета ультразвуковой диагностики)
|
N п/п
|
Наименование*
|
|
1.
|
Кресло гинекологическое
|
|
2.
|
Светильник медицинский передвижной
|
|
3.
|
Набор гинекологических инструментов
|
|
4.
|
Кольпоскоп
|
|
5.
|
Анализатор допплеровский сердечно-сосудистой деятельности матери и плода малогабаритный
|
|
6.
|
Стетоскоп акушерский
|
|
7.
|
Весы медицинские
|
|
8.
|
Ростомер
|
|
9.
|
Сантиметровая лента
|
|
10.
|
Тазомер
|
|
11.
|
Аппарат для измерения артериального давления
|
|
12.
|
Стетофонендоскоп
|
|
13.
|
Кушетка медицинская
|
|
14.
|
Ширма
|
|
15.
|
Емкость для хранения стекол с мазками и их доставки в лабораторию
|
|
16.
|
Пенал для переноса материала в лабораторию
|
|
17.
|
Манипуляционный стол для хранения стерильных инструментов
|
|
18.
|
Контейнеры для хранения стерильных инструментов и материала
|
|
19.
|
Облучатель бактерицидный (лампа)
|
|
20.
|
Исключен
Информация об изменениях:
См. текст пункта 20
|
|
21.
|
Персональный компьютер с принтером
|
|
22.
|
Рабочее место врача
|
|
23.
|
Рабочее место медицинской сестры
|
Кабинет врача-гинеколога детского и подросткового возраста
|
N п/п
|
Наименование*
|
|
1.
|
Кресло гинекологическое
|
|
2.
|
Светильник медицинский передвижной
|
|
3.
|
Источник холодного света и волоконнооптический световод
|
|
4.
|
Ростомер
|
|
5.
|
Весы медицинские
|
|
6.
|
Сантиметровая лента
|
|
7.
|
Стетоскоп акушерский
|
|
8.
|
Тазомер
|
|
9.
|
Аппарат для измерения артериального давления
|
|
10.
|
Стетофонендоскоп
|
|
11.
|
Кольпоскоп
|
|
12.
|
Стерильные детские вагиноскопы диаметром 8, 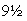 , 11, 13 мм , 11, 13 мм
|
|
13.
|
Исключен
Информация об изменениях:
См. текст пункта 13
|
|
14.
|
Набор гинекологических инструментов: влагалищные зеркала по Симпсу детские N 1, 2, 3, 4 и зеркала-подъемники (влагалищные по Отту N 1, 2, 3 и желобоватые детские N 1, 2, 3); влагалищные зеркала по Куско с кремальерой детские N 1, 2, 3
|
|
15.
|
Корнцанги детские изогнутые 228 мм повышенной стойкости, корнцанги детские прямые, желобоватые зонды, ложки гинекологические двухсторонние Фолькмана, гинекологический пинцет
|
|
16.
|
Одноразовые палочки или щеточки для взятия мазков, медицинские шпатели.
|
|
17.
|
Зонд маточный с делениями, двусторонний пуговчатый зонд, пуговчатый зонд с ушком, ножницы
|
|
18.
|
Стерильные резиновые уретральные катетеры N 1 и 2
|
|
19.
|
Термометр медицинский
|
|
20.
|
Исключен
Информация об изменениях:
См. текст пункта 20
|
|
21.
|
Кушетка медицинская
|
|
22.
|
Ширма
|
|
23.
|
Емкость для хранения стекол с мазками и их доставки в лабораторию
|
|
24.
|
Пенал для переноса материала в лабораторию
|
|
25.
|
Манипуляционный стол для хранения стерильных инструментов
|
|
26.
|
Контейнеры для хранения стерильных инструментов и материала
|
|
27.
|
Емкости для сбора бытовых и медицинских отходов
|
|
28.
|
Емкости для дезинфицирующих средств
|
|
29.
|
Облучатель бактерицидный (лампа)
|
|
30.
|
Рабочее место врача
|
|
31.
|
Рабочее место медицинской сестры
|
|
32.
|
Персональный компьютер с принтером
|
Информация об изменениях:
Приказом Минздрава России от 17 января 2014 г. N 25н в раздел "Кабинет функциональной диагностики" внесены изменения
См. текст раздела в предыдущей редакции
Кабинет функциональной диагностики
|
N п/п
|
Наименование*
|
|
1.
|
Кардиомонитор фетальный
|
|
2.
|
Исключен
Информация об изменениях:
См. текст пункта 2
|
|
3.
|
Электрокардиограф
|
|
4.
|
Аппарат для измерения артериального давления
|
|
5.
|
Стетофонендоскоп
|
|
6.
|
Облучатель бактерицидный (лампа) настенный и/или потолочный
|
|
7.
|
Рабочее место врача
|
|
8.
|
Рабочее место медицинской сестры
|
|
9.
|
Персональный компьютер с принтером
|
|
10.
|
Аппарат для суточного мониторирования артериального давления
|
Кабинет ультразвуковой диагностики
|
N п/п
|
Наименование*
|
|
1.
|
Аппарат для ультразвукового исследования с цветным допплером и тремя датчиками (трансабдоминальный, трансвагинальный и линейный для исследования молочной и щитовидной желез)
|
|
2.
|
Видеопринтер
|
|
3.
|
Кушетка медицинская
|
|
4.
|
Ширма
|
|
5.
|
Рабочее место врача
|
|
6.
|
Рабочее место медицинской сестры
|
|
7.
|
Персональный компьютер с принтером
|
Кабинет врача-терапевта
|
N п/п
|
Наименование*
|
|
1.
|
Рабочее место врача
|
|
2.
|
Рабочее место медицинской сестры
|
|
3.
|
Персональный компьютер с принтером
|
|
4.
|
Кушетка медицинская
|
|
5.
|
Исключен
Информация об изменениях:
См. текст пункта 5
|
|
6.
|
Исключен
Информация об изменениях:
См. текст пункта 6
|
|
7.
|
Исключен
Информация об изменениях:
См. текст пункта 7
|
|
8.
|
Аппарат для измерения артериального давления
|
|
9.
|
Стетофонендоскоп
|
Кабинет врача-стоматолога
|
N п/п
|
Наименование*
|
|
1.
|
Рабочее место стоматолога
|
|
2.
|
Стерилизационный шкаф (сухожаровой) 20 л - 30 л
|
|
3.
|
Облучатель бактерицидный (лампа) настенный и/или потолочный
|
|
4.
|
Камера для хранения стерильных инструментов и изделий
|
|
5.
|
Противошоковая укладка
|
Кабинет врача-офтальмолога
|
N п/п
|
Наименование*
|
|
1.
|
Рабочее место врача
|
|
2.
|
Рабочее место медицинской сестры
|
|
3.
|
Персональный компьютер с принтером
|
|
4.
|
Тумбочка медицинская для приборов
|
|
5.
|
Щелевая лампа
|
|
6.
|
Наборы луп различной диоптрийности
|
|
7.
|
Офтальмоскоп
|
Информация об изменениях:
Приказом Минздрава России от 17 января 2014 г. N 25н в раздел "Кабинет врача-психотерапевта (медицинского психолога или психолога)" внесены изменения
См. текст раздела в предыдущей редакции
Кабинет врача-психотерапевта (медицинского психолога или психолога)
|
N п/п
|
Наименование*
|
|
1.
|
Рабочее место врача
|
|
2.
|
Рабочее место медицинской сестры
|
|
3.
|
Персональный компьютер с принтером
|
|
4.
|
Аппарат для измерения артериального давления
|
|
5.
|
Стетофонендоскоп
|
|
6.
|
Кушетка медицинская
|
|
7.
|
Кушетка психоаналитическая (кресло функциональное)
|
|
8.
|
Стул полумягкий
|
|
9.
|
Журнальный столик
|
|
10.
|
Секундомер
|
|
11.
|
Молоток неврологический
|
|
12.
|
Аудиокомплекс
|
|
13.
|
Исключен
Информация об изменениях:
См. текст пункта 13
|
|
14.
|
Шкаф для медицинских инструментов
|
|
15.
|
Тумба для аудиоаппаратуры
|
|
16.
|
Облучатель бактерицидный (лампа)
|
|
17.
|
Набор моделей (муляжей) плодов разных сроков беременности
|
Кабинет психопрофилактической подготовки беременных к родам
|
N п/п
|
Наименование*
|
|
1.
|
Кукла-муляж
|
|
2.
|
Аудио- и видеоаппаратура
|
|
3.
|
Персональный компьютер с принтером
|
|
4.
|
Игровой инвентарь
|
Информация об изменениях:
Приказом Минздрава России от 17 января 2014 г. N 25н в раздел "Малая операционная" внесены изменения
См. текст раздела в предыдущей редакции
Малая операционная
|
N п/п
|
Наименование*
|
|
1.
|
Кресло гинекологическое операционное (с гидравлическим подъемником)
|
|
2.
|
Светильник бестеневой медицинский
|
|
3.
|
Кольпоскоп
|
|
4.
|
Набор гинекологических инструментов
|
|
5.
|
Набор для введения внутриматочной спирали
|
|
6.
|
Исключен
Информация об изменениях:
См. текст пункта 6
|
|
7.
|
Исключен
Информация об изменениях:
См. текст пункта 7
|
|
8.
|
Фиброгистероскоп (гистероскоп)
|
|
9.
|
Набор для проведения гистеросальпингографии
|
|
10.
|
Аппарат для высокочастотной электрохирургии гинекологический и/или аппарат для криохирургии гинекологический и/или аппарат лазерный хирургический
|
|
11.
|
Исключен
Информация об изменениях:
См. текст пункта 11
|
|
12.
|
Исключен
Информация об изменениях:
См. текст пункта 12
|
|
13.
|
Аспиратор (насос отсасывающий) (помпа) хирургический
|
|
14.
|
Вакуум-аспиратор мануальный
|
|
15.
|
Насос инфузионный
|
|
16.
|
Ларингоскоп с набором клинков
|
|
17.
|
Аппарат наркозно-дыхательный
|
|
18.
|
Исключен
Информация об изменениях:
См. текст пункта 18
|
|
19.
|
Исключен
Информация об изменениях:
См. текст пункта 19
|
|
20.
|
Источник кислорода (центральная разводка или концентратор кислорода)
|
|
21.
|
Исключен
Информация об изменениях:
См. текст пункта 21
|
|
22.
|
Шкаф для медикаментов
|
|
23.
|
Шкаф для хранения стерильного материала
|
|
24.
|
Камера для хранения стерильных инструментов и изделий
|
|
25.
|
Контейнеры для использованных материалов (медицинских отходов)
|
|
26.
|
Облучатель бактерицидный (лампа) настенный и/или потолочный
|
|
27.
|
Противошоковая укладка
|
Клинико-диагностическая лаборатория
|
N п/п
|
Наименование*
|
|
1.
|
Микроскоп бинокулярный
|
|
2.
|
Центрифуги от 1500 до 3000 оборотов в 1 минуту на 10 гнезд
|
|
3.
|
Термостат до +52 град. С
|
|
4.
|
Клинический анализатор определения гемоглобина, эритроцитов, тромбоцитов (гематологический анализатор)
|
|
5.
|
Биохимический анализатор
|
|
6.
|
Анализатор иммуноферментный
|
|
7.
|
Вытяжной шкаф
|
|
8.
|
Коагулометр
|
|
9.
|
Счетчик лейкоцитарный формулы крови
|
|
10.
|
Глюкометр
|
|
11.
|
Планшет для определения группы крови
|
|
12.
|
Приспособление для фиксации и окраски мазков
|
|
13.
|
Анализатор мочи
|
|
14.
|
Контейнеры для первичной стерилизации (емкости для дезинфекции) от 1 до 5 литров
|
|
15.
|
Облучатель бактерицидный (лампа) настенный и/или потолочный
|
|
16.
|
Контейнеры для использованных материалов (медицинских отходов)
|
Процедурный кабинет
|
N п/п
|
Наименование*
|
|
1.
|
Облучатель бактерицидный (лампа)
|
|
2.
|
Аппарат для измерения артериального давления
|
|
3.
|
Стетофонендоскоп
|
|
4.
|
Стол процедурный
|
|
5.
|
Манипуляционный столик
|
|
6.
|
Кушетка медицинская
|
|
7.
|
Ширма
|
|
8.
|
Рабочее место медицинской сестры
|
|
9.
|
Инструментарий и расходные материалы для манипуляций
|
|
10.
|
Контейнеры для хранения стерильного материала
|
|
11.
|
Противошоковая укладка, анти-ВИЧ-укладка
|
|
12.
|
Холодильник
|
|
13.
|
Шкаф для медикаментов экстренной помощи
|
|
14.
|
Медицинский шкаф для стерильных растворов и медикаментов
|
|
15.
|
Штативы для внутривенного капельного вливания
|
|
16.
|
Исключен
Информация об изменениях:
См. текст пункта 16
|
|
17.
|
Контейнеры для дезинфекции материала и игл
|
Физиотерапевтический кабинет
|
N п/п
|
Наименование*
|
|
1.
|
Рабочее место врача
|
|
2.
|
Рабочее место медицинской сестры
|
|
3.
|
Аппарат для гальванизации и лекарственного электрофореза
|
|
4.
|
Аппарат низкочастотный магнитотерапии
|
|
5.
|
Аппарат для терапии электросном
|
|
6.
|
Аппарат ультразвуковой терапевтический
|
|
7.
|
Аппарат лазерный терапевтический (1 класс защиты)
|
|
8.
|
Исключен
Информация об изменениях:
См. текст пункта 8
|
|
9.
|
Аппарат для измерения артериального давления
|
|
10.
|
Стетофонендоскоп
|
|
11.
|
Облучатель бактерицидный (лампа)
|
|
12.
|
Кушетка медицинская
|
|
13.
|
Облучатель коротковолновой ультрафиолетовый
|
|
14.
|
Аппарат высокочастотной терапии (дарсонвализация, ТНЧ)
|
|
15.
|
Противошоковая укладка
|
Рентгеновский (маммографический) кабинет
|
N п/п
|
Наименование*
|
|
1.
|
Микродозовый цифровой рентгеновский маммограф
|
|
2.
|
Цифровой рентгеновский аппарат
|
|
3.
|
Электронная система для записи электронных носителей
|
|
4.
|
Устройство для печати снимков
|
|
5.
|
Большая рентгенозащитная ширма (при отсутствии встроенной защитной ширмы)
|
|
6.
|
Негатоскоп
|
|
7.
|
Предметные стекла
|
|
8.
|
Облучатель бактерицидный (лампа)
|
|
9.
|
Рентгенозащитная дверь
|
|
10.
|
Рентгенозащитные ставни (для 1-го этажа)
|
|
11.
|
Сигнал "Не входить"
|
|
12.
|
Средства индивидуальной защиты от рентгеновского излучения (комплект)
|
|
13.
|
Мебель (стол, стулья), покрытая материалами, допускающими влажную обработку
|
|
14.
|
Персональный компьютер с принтером
|
|
15.
|
Рабочее место врача
|
|
16.
|
Рабочее место медицинской сестры
|
|
17.
|
Шкаф для медикаментов
|
|
18.
|
Шкаф для хранения стерильного материала
|
|
19.
|
Противошоковая укладка
|
Стерилизационная
|
N п/п
|
Наименование*
|
|
1.
|
Стерилизатор паровой
|
|
2.
|
Шкаф сухожаровой
|
|
3.
|
Облучатель бактерицидный (лампа)
|
|
4.
|
Аквадистиллятор
|
|
5.
|
Ванна моечная для дезинфекции и предстерилизационной обработки инструментов
|
_____________________________
* Количество единиц - не менее 1.
Приложение N 4
к Порядку оказания
медицинской помощи по профилю
"акушерство и гинекология
(за исключением использования
вспомогательных репродуктивных
технологий)", утв. приказом
Министерства здравоохранения РФ
от 1 ноября 2012 г. N 572н
Правила
организации деятельности врача-акушера-гинеколога женской консультации
1. Настоящие Правила регулируют порядок организации деятельности врача-акушера-гинеколога женской консультации.
2. На должность врача-акушера-гинеколога женской консультации назначается специалист, соответствующий Квалификационным требованиям к специалистам с высшим и послевузовским медицинским и фармацевтическим образованием в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 7 июля 2009 г. N 415н, по специальности "акушерство и гинекология", а также Квалификационным характеристикам должностей работников в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 23 июля 2010 г. N 541н.
Информация об изменениях:
Приказом Минздрава России от 12 января 2016 г. N 5н в пункт 3 внесены изменения
См. текст пункта в предыдущей редакции
3. Врач-акушер-гинеколог осуществляет следующие функции:
диспансерное наблюдение за беременными женщинами (в том числе патронаж беременных женщин и родильниц), формирует группы высокого акушерского и перинатального риска в целях предупреждения и раннего выявления осложнений беременности, родов и послеродового периода;
направление на пренатальный скрининг для формирования групп риска по хромосомным нарушениям и врожденным аномалиям (порокам развития) у плода;
осуществление контроля за результатами пренатального скрининга на хромосомные нарушения и врожденные аномалии (пороки развития) плода и направление беременных женщин группы высокого риска, сформированной по результатам пренатального скрининга, в медико-генетические центры (консультации);
участие в организации и проведении перинатального консилиума по формированию дальнейшей тактики ведения беременности в случае пренатально установленного диагноза врожденных аномалий (пороков развития) у плода и хромосомных нарушений;
проведение физической и психопрофилактической подготовки беременных женщин к родам, в том числе подготовки семьи к рождению ребенка;
организация и проведение профилактических мероприятий по выявлению, предупреждению и снижению гинекологических и онкологических заболеваний, патологии молочных желез, инфекций, передаваемых половым путем, ВИЧ-инфекции, в том числе передачи ВИЧ-инфекции от матери ребенку;
проведение комплекса мероприятий по диспансеризации женского населения участка в соответствии с перечнем нозологических форм, подлежащих диспансерному наблюдению, анализа эффективности и качества диспансеризации;
организация экстренной и неотложной медицинской помощи беременным женщинам, родильницам и гинекологическим больным независимо от их места жительства в случае их непосредственного обращения в женскую консультацию при возникновении острых состояний;
организация в случаях необходимости консультирования беременных женщин и гинекологических больных главным врачом (заведующим) женской консультации, врачами других специальностей женской консультации и других организаций;
определение медицинских показаний и направление беременных женщин, родильниц и гинекологических больных для оказания специализированной, в том числе высокотехнологичной, медицинской помощи в стационарных условиях;
осуществление направления беременных женщин в отделения акушерского ухода;
осуществление наблюдения за пациентками на всех этапах оказания медицинской помощи;
подготовка заключений по медицинским показаниям о необходимости направления беременных женщин, женщин с гинекологическими заболеваниями на санаторно-курортное лечение;
проведение клинико-экспертной оценки качества оказания медицинской помощи женщинам вне-, в период беременности, в послеродовом периоде и эффективности лечебных и диагностических мероприятий;
осуществление санитарно-гигиенического образования среди прикрепленного женского населения по вопросам охраны и укрепления репродуктивного здоровья, профилактики абортов;
способствование формированию у женщин установки на материнство, сознанию необходимости вынашивания беременности и рождения ребенка;
организация и проведение мероприятий по соблюдению санитарно-противоэпидемического режима;
взаимодействие с медицинскими организациями, страховыми медицинскими компаниями, иными организациями и территориальными органами Фонда социального страхования Российской Федерации;
содействие обеспечению правовой помощи беременным женщинам, родильницам и гинекологическим больным;
организация совместно с органами социальной защиты медико-социальной помощи для социально незащищенных групп населения из числа беременных женщин и кормящих матерей;
организация деятельности медицинских работников женской консультации;
организация ведения учетной и отчетной документации, предоставление отчетов о деятельности в установленном порядке, сбор данных для регистров, ведение которых предусмотрено законодательством.
Приложение N 5
к Порядку оказания
медицинской помощи по профилю
"акушерство и гинекология
(за исключением использования
вспомогательных репродуктивных
технологий)", утв. приказом
Министерства здравоохранения РФ
от 1 ноября 2012 г. N 572н
Этапность оказания медицинской помощи женщинам в период беременности, родов и в послеродовом периоде
С изменениями и дополнениями от:
17 января 2014 г.
Информация об изменениях:
Приказом Минздрава России от 17 января 2014 г. N 25н в раздел "Базовый спектр обследования беременных женщин" внесены изменения
См. текст раздела в предыдущей редакции
Базовый спектр обследования беременных женщин
|
Рубрика
|
Диагностические мероприятия в амбулаторных условиях
|
Диагностические мероприятия
в стационарных условиях
(в отделении патологии беременности)
|
|
A1-обследование в I триместре (и при первой явке)
|
Анамнез. Общее физикальное обследование органов дыхания, кровообращения, пищеварения, мочевыводящей системы, молочных желез. Антропометрия (измерение роста, массы тела, определение индекса массы тела). Измерение размеров таза. Осмотр шейки матки в зеркалах. Бимануальное влагалищное исследование.
Анализы крови*(1, 2, 3, 4) и мочи. Определение основных групп крови (А, В, 0) и резус-принадлежности, биохимический скрининг уровней сывороточных маркеров: связанный с беременностью плазменный протеин А (РАРР-А) и свободная бета-субъединица хорионического гонадотропина (далее - бета-ХГ) (11-14 недель), определение антител к бледной трепонеме (Treponema pallidum) в крови, определение антител классов М, G к вирусу иммунодефицита человека ВИЧ-1 и ВИЧ-2 в крови, определение антител классов М, G к антигену вирусного гепатита В и вирусному гепатиту С в крови.
Микроскопическое исследование отделяемого женских половых органов на гонококк, микроскопическое исследование влагалищного отделяемого на грибы рода кандида. Определение глюкозы венозной плазмы натощак.
Электрокардиография (далее - ЭКГ) по назначению врача-терапевта (врача-кардиолога).
Ультразвуковое исследование (далее - УЗИ) органов малого таза (в сроке 11-14 недель).
|
Анамнез. Общее физикальное обследование органов дыхания, кровообращения, пищеварения, мочевыводящей системы, молочных желез. Антропометрия (измерение роста, массы тела, определение индекса массы тела). Измерение размеров таза. Осмотр шейки матки в зеркалах. Бимануальное влагалищное исследование.
Анализы крови*(1, 2, 3, 4) и мочи. Определение основных групп крови (А, В, 0) и резус-принадлежности, определение антител к бледной трепонеме (Treponema pallidum) в крови, ВИЧ, бактериоскопическое исследование мазков из влагалища. Определение глюкозы венозной плазмы натощак.
УЗИ органов малого таза (в сроке 11-14 недель).
Если не выполнено на амбулаторном этапе: биохимический скрининг уровней сывороточных маркеров: связанный с беременностью плазменный протеин А (РАРР-А) и бета-ХГ (11-14 недель), цитологическое исследование мазков шейки матки, кровь на Ig G на краснуху, токсоплазму.
|
|
А2-обследование во II триместре
|
Анамнез. Общее физикальное обследование органов дыхания, кровообращения, пищеварения, мочевыводящей системы, молочных желез. Определение окружности живота, высоты дна матки (далее - ВДМ), тонуса матки, пальпация плода, аускультация плода с помощью стетоскопа.
Анализы крови*(1) и мочи.
Скрининговое УЗИ плода в сроке 18-21 неделя.
При поздней первой явке во II триместре:
Анамнез. Общее физикальное обследование органов дыхания, кровообращения, пищеварения, мочевыводящей системы, молочных желез. Антропометрия (измерение роста, массы тела, определение индекса массы тела). Измерение размеров таза. Осмотр шейки матки в зеркалах. Бимануальное влагалищное исследование.
Анализы крови*(1, 2, 3, 4) и мочи. Определение основных групп крови (А, В, 0) и резус-принадлежности, определение антител к бледной трепонеме (Treponema pallidum) в крови, определение антител классов М, G к вирусу иммунодефицита человека ВИЧ-1 и ВИЧ-2 в крови, определение антител классов М, G к антигену вирусного гепатита В и вирусному гепатиту С в крови, альфа-фетопротеин, бета-ХГ (в сроке 16-18 недель). Определение глюкозы венозной плазмы натощак; проведение ОГТП с 75 г глюкозы в 24-28 недель (за исключением беременных с существующим сахарным диабетом).
Микроскопическое исследование отделяемого женских половых органов на гонококк, микроскопическое исследование влагалищного отделяемого на грибы рода кандида.
ЭКГ (по назначению врача-терапевта (врача-кардиолога)).
|
Анамнез. Общее физикальное обследование органов дыхания, кровообращения, пищеварения, мочевыводящей системы, молочных желез. Антропометрия (измерение роста, массы тела, определение индекса массы тела). Определение окружности живота, ВДМ, тонуса матки, пальпация плода, аускультация плода с помощью стетоскопа. Исследование при помощи зеркал (по показаниям). Влагалищное исследование.
Анализы крови*(1, 2, 3, 4) и мочи, определение антител к бледной трепонеме (Treponema pallidum) в крови, ВИЧ, HBsAg, HCV. Определение основных групп крови (А, В, 0) и резус-принадлежности. Бактериоскопическое исследование мазков из влагалища, цервикального канала, уретры. Определение глюкозы венозной плазмы натощак; проведение ОГТП с 75 г глюкозы в 24-28 недель (за исключением беременных с существующим сахарным диабетом).
УЗИ плода. Допплерометрия.
Если не произведено на амбулаторном этапе: связанный с беременностью плазменный протеин А (РАРР-А) и бета-ХГ (в сроке 11-14 недель), или эстриол, альфа-фетопротеин, бета-ХГ (в сроке 16-18 недель), цитологическое исследование мазков шейки матки, кровь на Ig G на краснуху, токсоплазму, цитомегаловирус.
|
|
А3-обследование в III триместре
|
Анамнез. Общее физикальное обследование органов дыхания, кровообращения, пищеварения, мочевыводящей системы, молочных желез. Определение окружности живота, ВДМ, тонуса матки, пальпация плода, аускультация плода с помощью стетоскопа.
После 32 недель беременности определяют положение плода,
предлежащую часть.
Анализы крови*(1, 2, 3, 4) и мочи. Определение антител к бледной трепонеме (Treponema pallidum) в крови, определение антител классов М, G к вирусу иммунодефицита человека ВИЧ-1 и ВИЧ-2 в крови, определение антител классов М, G к антигену вирусного гепатита В и вирусному гепатиту С в крови. Проведение ОГТП с 75 г глюкозы в 24 - 28 недель (за исключением беременных с существующим сахарным диабетом).
Микроскопическое исследование отделяемого женских половых органов на гонококк, микроскопическое исследование влагалищного отделяемого на грибы рода кандида.
Скрининговое УЗИ плода в сроке 30-34 недели с допплерометрией, кардиотокография (далее - КТГ) плода после 33 недель.
При поздней первой явке в III триместре:
Анамнез. Общее физикальное обследование органов дыхания, кровообращения, пищеварения, мочевыводящей системы, молочных желез. Антропометрия (измерение роста, массы тела, определение индекса массы тела). Измерение размеров таза. Определение окружности живота, ВДМ, тонуса матки, пальпация плода, аускультация плода с помощью стетоскопа. Осмотр шейки матки в зеркалах. Влагалищное исследование.
Анализы крови*(1, 2, 3, 4) и мочи. Определение основных групп крови (А, В, 0) и резус-принадлежности, определение антител к бледной трепонеме (Treponema pallidum) в крови, определение антител классов М, G к вирусу иммунодефицита человека ВИЧ-1 и ВИЧ-2 в крови, определение антител классов М, G к антигену вирусного гепатита В и вирусному гепатиту С в крови.
Микроскопическое исследование отделяемого женских половых органов на гонококк, микроскопическое исследование влагалищного отделяемого на грибы рода кандида.
ЭКГ. УЗИ плода в сроке 30-34 недели с допплерометрией, КТГ плода после 33 недель.
|
Анамнез. Общее физикальное обследование органов дыхания, кровообращения, пищеварения, мочевыводящей системы, молочных желез. Антропометрия (измерение роста, массы тела, определение индекса массы тела). Определение окружности живота, ВДМ, тонуса матки, пальпация плода, аускультация плода с помощью стетоскопа.
После 32 недель беременности определяют положение плода, предлежащую часть.
Влагалищное исследование.
Анализы крови*(1, 2, 3, 4) и мочи. Определение основных групп крови (А, В, 0) и резус-принадлежности. Определение антител к бледной трепонеме (Treponema pallidum) в крови, ВИЧ, HBsAg, HCV. Проведение ОГТП с 75 г глюкозы в 24 - 28 недель (за исключением беременных с существующим сахарным диабетом).
Бактериоскопическое исследование мазков из влагалища, цервикального канала, уретры.
ЭКГ.
Скрининговое УЗИ плода в сроке 30-34 недели. Допплерометрия. КТГ плода после 33 недель.
|
|
A1, A2, A3
|
Осмотры и консультации (при физиологически протекающей беременности):
- врача-акушера-гинеколога - не менее семи раз;
- врача-терапевта - не менее двух раз;
- врача-стоматолога - не менее двух раз;
- врача-оториноларинголога, врача-офтальмолога - не менее одного раза
(не позднее 7-10 дней после первичного обращения в женскую
консультацию);
- других врачей-специалистов - по показаниям, с учетом сопутствующей патологии.
При осложненном течении беременности и сопутствующей патологии частота, кратность осмотров и консультаций врача-акушера-гинеколога и врачей-специалистов определяется индивидуально.
Для исключения бессимптомной бактериурии (наличие колоний бактерий более 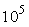 в 1 мл средней порции мочи, определяемое культуральным методом без клинических симптомов) всем беременным женщинам однократно во время беременности (после 14 недель) посев средней порции мочи. в 1 мл средней порции мочи, определяемое культуральным методом без клинических симптомов) всем беременным женщинам однократно во время беременности (после 14 недель) посев средней порции мочи.
|
A1, A2, A3 - диагностика бессимптомной бактериурии (в любом триместре беременности) (если не проведено амбулаторно).
Консультации смежных врачей-специалистов при экстрагенитальных заболеваниях.
|
|
В - комплекс исследований на инфекции
|
Микробиологическое исследование отделяемого женских половых органов на аэробные и факультативно-анаэробные микроорганизмы и чувствительность к антибиотикам.
Микроскопическое исследование отделяемого женских половых органов на аэробные и факультативно-анаэробные микроорганизмы.
Полимеразная цепная реакция (далее - ПЦР) Chlamidia trachomatis.
|
| |
* (1) Общий (клинический) анализ крови развернутый.
*(2) Анализ крови биохимический (общетерапевтический): общий белок, мочевина, креатинин, общий билирубин, прямой билирубин, аланин-трансаминаза (далее - АЛТ), аспартат-трансаминаза (далее - ACT), глюкоза, (при ожирении, отеках, преэклампсии беременных, при заболеваниях щитовидной железы, сахарном диабете, артериальной гипертензии, ишемической болезни сердца (далее - ИБС), церебро-васулярных заболеваниях - триглицериды крови, липопротеины высокой плотности (далее - ЛПВП), липопротеины низкой плотности (далее - ЛПНП), общий холестерин.
*(3) Коагулограмма (ориентировочное исследование системы гемостаза) - количество тромбоцитов, время свертывания, время кровотечения, агрегация тромбоцитов, активированное частичное тромбопласти новое время (далее - АЧТВ), фибриноген, определение протромбинового (тромбопластинового) времени.
*(4) Определение антител классов М, G (IgM, IgG) к вирусу краснухи в крови, определение антител к токсоплазме в крови.
|
|
Нозологическая форма (код по МКБ-Х)
|
Объем обследования и лечения на амбулаторном этапе
|
Показания для госпитализации (код по МКБ-Х)
|
Объем обследования и лечения на стационарном этапе
|
|
диагностические мероприятия, консультации смежных врачей-специалистов
|
лечебные мероприятия
|
диагностические мероприятия, консультации смежных врачей-специалистов
|
лечебные мероприятия до родов
|
лечебные мероприятия при родоразрешении и в послеродовой период
|
|
I. Беременность физиологическая
|
|
Ведение беременности при физиологическом течении
|
1. Обследование, осмотры и консультации в соответствии с рубриками А1, А2, A3.
2. У резус-отрицательных женщин:
а) обследование отца ребенка на групповую и резус-принадлежность;
б) кровь на резусантитела (при резусположительной принадлежности отца ребенка) - 1 раз в месяц.
|
1. Фолиевая кислота весь I триместр не более 400 м кг/сутки.
2. Калия йодид 200- 250 мкг всю беременность и период грудного вскармливания.
3. При резусположительной крови отца ребенка и отсутствии резус-антител в крови матери - введение иммуноглобулина человека антирезус RHO[D] в 28-30 недель.
4. Школы:
а) школа беременных;
б) партнерские роды;
в) грудное вскармливание.
|
O80.0
O80.1
|
|
|
1. Родоразрешение в срок, семейно-ориентированные (партнерские) роды.
2. В послеродовом периоде:
раннее прикладывание к груди, грудное вскармливание, свободное посещение родственниками, ранняя выписка.
3. Повторное введение иммуноглобулина человека антирезус RHO[D] не позднее 72 часов после родов (у резус-отрицательных женщин при резус-положительной крови отца ребенка и отсутствии резус-антител в крови матери).
|
|
II. Беременность патологическая (акушерская патология)
|
|
Рвота беременных
O21.0 Рвота беременных легкая или умеренная
O21.1 Чрезмерная или тяжелая рвота беременных с нарушениями обмена веществ
O21.2 Поздняя рвота беременных
O21.8 Другие формы рвоты, осложняющей беременность
O21.9 Рвота беременных неуточненная
|
О21.0 Рвота беременных легкая или умеренная (до 10 раз в сутки и потеря массы тела не превышает 2-3 кг)
1. Контроль массы тела, диуреза, артериального давления (далее - АД)
2. Клинический анализ крови, гематокрит - 1 раз в 10 дней.
3. Биохимический анализ крови (общий белок, билирубин общий и прямой, АЛТ, ACT, электролиты - Na, К, Сl, глюкоза, креатинин) - 1 раз 7-10 дней.
4. Ацетон и кетоновые тела в моче - 1 раз в 2 недели.
5. Тиреотропный гормон (далее - ТТГ)
|
1. Нормосолевая и нормоводная диета, сбалансированная по калорийности и содержанию белков.
2. Самоконтроль баланса выпитой и выделенной жидкости.
3. Антигистаминные препараты.
4. Пиридоксина гидрохлорид.
5. Противорвотные и седативные средства.
|
1. Отсутствие эффекта от проводимой терапии / ухудшение состояния беременной.
2. Рвота беременных более 10 раз в сутки и потеря массы тела превышает 3 кг за 1-1,5 недели.
3. O21.1 Чрезмерная или тяжелая рвота беременных с нарушениями обмена веществ.
4. О21.2 Поздняя рвота беременных.
5. О21.8 Другие формы рвоты, осложняющей беременность.
6. О21.9 Рвота беременных неуточненная.
7. Необходимость обследования в условиях стационара.
|
1. См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
2. Клинический анализ крови, гематокрит в динамике.
3. Биохимический анализ крови (общий белок, билирубин общий и прямой, АЛТ, ACT, электролиты - Na, К, Сl, глюкоза, креатинин) в динамике.
4. Ацетон и кетоновые тела в моче в динамике.
5. Контроль диуреза. Дополнительно:
1) Антитела к тиреопероксидазе (далее - AT к ТПО), ТТГ, свободный тироксин (далее - свободный Т4).
2) Анализ мочи на белок и цилиндры.
3) Консультация врача-невролога.
|
1. Нормосолевая и нормоводная диета, сбалансированная по калорийности и содержанию белков.
2. Противорвотные и седативные средства.
3. Инфузионная терапия.
4. Нейролептики.
5. Пиридоксина гидрохлорид.
6. Антигистаминные препараты.
|
Показания для прерывания беременности:
1. Отсутствие эффекта от проводимой терапии/ ухудшение состояния.
2. Отрицательная динамика лабораторных показателей (изменение кислотно-основного состояния, увеличение ацетона в моче, нарастание гипербилирубинемии, трансаминаз и т.д.).
3. Рвота более 25 раз в сутки и потеря массы тела более 8-10 кг.
4. Признаки печеночно-почечной недостаточности.
|
|
Отеки, вызванные беременностью O12.0
|
1. См. рубрику "Ведение беременности при физиологическом течении".
2. Контроль массы тела, диуреза, АД.
3. Анализ мочи общий 1 раз в 2 недели.
|
1. Нормосолевая и нормоводная диета.
2. Позиционная терапия.
3. Лечебно-охранительный режим в домашних условиях.
4. Самоконтроль баланса выпитой и выделенной жидкости.
|
1. Ухудшение состояния беременной.
2. Госпитализация для родоразрешения в срок.
|
1. См. рубрику "Базовый спектр обследования беременных женщин"(в стационарных условиях).
2. Суточный белок в моче.
|
1. Нормосолевая и нормоводная диета.
2. Позиционная терапия.
3. Самоконтроль баланса выпитой и выделенной жидкости.
|
Родоразрешение в срок
|
|
Отеки, протеинурия и гипертензивные расстройства во время
беременности и в послеродовом периоде
O10 Существовавшая ранее гипертензия, осложняющая беременность, роды и послеродовой период
O11 Существовавшая ранее гипертензия с присоединившейся протеинурией
O12 (кроме O12.0) Вызванные беременностью отеки и протеинурия без гипертензии
O13 Вызванная беременностью гипертензия без значительной протеинурии
|
Во время беременности:
1. Обследование в соответствии с рубрикой A1, A2, A3.
2. ЭКГ и эхокардиография (далее - ЭХОКГ) по назначению врача- кардиолога.
3. Определение суточного белка в моче.
4. Триглицериды.
5. Электролиты крови ( 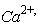 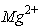 ). ).
6. Коагулограмма.
7. Гемостазиограмма.
8. По показаниям консультации врачей- специалистов:
а) врача-кардиолога (врача-терапевта);
б) врача-нефролога.
|
1. Бета-адреноблокаторы селективные.
2. Дигидропиридиновые производные (нифедипин).
3. Производные фенилалкиламина (верапамил).
4. Магнезиальная терапия.
5. Препараты кальция.
|
1. Отсутствие эффекта от проводимой терапии.
2. Ухудшение
состояние матери и плода.
3. O14 Вызванная беременностью гипертензия со значительной протеинурией.
4. O14.0 Преэклампсия средней тяжести.
5. O14.1 Тяжелая преэклампсия.
6. O14.9 Преэклампсия неуточненная.
7. O15 Эклампсия.
8. Р00.0 Поражения плода и новорожденного, обусловленные гипертензивными расстройствами у матери.
9. Необходимость обследования в условиях стационара.
10. Госпитализация для родоразрешения в срок (38-39 недель).
|
1. См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
2. Дополнительно:
1) контроль АД, пульса, диуреза;
2) общий анализ мочи на белок (возможно двукратно с интервалом 4 часа);
3) биохимия крови (мочевина, ACT, АЛТ, креатинин);
4) общий анализ крови;
5) гемостазиограмма и коагуляционный гемостаз;
6) КТГ, УЗИ + допплерометрия;
7) проба Реберга;
8) аппаратный мониторинг (при тяжелом состоянии больной);
9) по показаниям консультация врача- анестезиолога-реаниматолога;
10) УЗИ почек (при назначении врачом- терапевтом / врачом- нефрологом);
11) УЗИ печени;
12) Суточное мониторирование АД.
|
1. Бета-адреноблокаторы селективные.
2. Дигидропиридиновые производные (нифедипин).
3. Производные фенилалкиламина (верапамил).
4. Антикоагулянты прямые (низкомолекулярные гепарины).
5. Препараты кальция.
6. Вазодилататоры миотропного действия (натрия нитропруссид)
7. Антигипертензивные препараты центрального действия.
8. Ацетилсалициловая кислота.
9. Подготовка незрелой шейки матки к родоразрешению.
10. Препараты магния (магния сульфат).
11. Глюкокортикоиды (для профилактики РДС).
Преэклампсия средней степени тяжести - в сроке до 34 недель на фоне начатой магнезиальной и гипотензивной терапии - перевод в акушерский стационар третьей группы.
|
Показания для досрочного родоразрешения:
1. Отсутствие эффекта от проводимой терапии, тяжелая преэклампсия, эклампсия.
2. Ухудшение состояния матери и плода.
3. Тяжелая преэклампсия в сроке до 34 недель - родоразрешение с профилактикой респираторного дистресс-синдрома (далее - РДС).
4. Тяжелая преэклампсия в сроке 36-38 недель - экстренное родоразрешение в течение 24 часов, при развитии полиорганной недостаточности в течение 4-6 часов.
5. Эклампсия - родоразрешение после стабилизации состояния.
6. Преэклампсия средней степени тяжести: плановое родоразрешение на фоне стабилизации состояния магнезиальной и гипотензивной терапией.
|
|
Привычное невынашивание беременности (в сроке до 22 недель)
O26.2 Медицинская помощь женщине с привычным невынашиванием беременности
|
1. Обследование в соответствии с рубрикой A1, A2, A3; диагностика бессимптомной бактериурии более 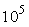 КОЕ/мл. КОЕ/мл.
2. В I и II триместре УЗИ контроль динамики развития плода и его жизнеспособности, УЗИ-цервикометрия.
3. В III триместре УЗИ + допплерометрия в 25 недель и КТГ еженедельно (с 33 недель).
4. Исследование кариотипа супругов (по назначению врача-генетика)
5. Консультации врачей- специалистов по показаниям:
а) врача-генетика
б) врача-терапевта
в) врача-эндокринолога. По показаниям: эндокринные причины невынашивания
1) исследование уровня бета-ХГ в крови;
2) прогестерон;
3) тестостерон (при гиперандрогении);
4) ТТГ, свободный Т4.
Инфекционные причины невынашивания:
1) обследование в соответствии с рубрикой В
2) определение lg G, М к вирусу простого герпеса 1 и 2 типа, цитомегаловирусу, вирусу краснухи, токсоплазме.
Иммунологические причины невынашивания и иные аллоиммунные процессы:
1) исследование уровня бета- тромбоглобулина;
2) исследование антител к тиреоглобулину;
3) HLA-антигены;
4) исследование антител к хорионическому гонадотропину.
Антифосфолипидный синдром:
1) гемостазиограмма развернутая (Д-димер, тромбоэластография (далее - ТЭГ), растворимые комплексы мономеров фибрина, время свертывания с использованием яда гадюки Рассела. Исследование уровня ингибитора активаторов плазминогена (ИАП);
2) исследование на наличие антител класса Ig G, М к кардиолипину, группе фосфолипидов и кофакторам (протромбин, аннексии, протеин С, протеин S, тромбомодулин, в2 - гликопротен), волчаночный антикоагулянт двукратно с интервалом 6 недель.
Иные причины:
1) непрямой антиглобулино- вый тест (тест Кумбса);
2) пренатальная диагностика (в т.ч. инвазивная) для выявления внутриутробных пороков развития плода.
|
1. См. рубрику "Ведение беременности при физиологическом течении".
2. Антимикробные препараты местного и системного применения при верифицированной инфекции.
3. Антикоагулянты прямые (низкомолекулярные гепарины).
4. Ингибиторы агрегации тромбоцитов (ацетилсалициловая
кислота)
5. Аминокислоты (транексамовая кислота)
6. Прочие системные гемостатики.
7. Производные фенилалкиламина (верапамил).
8. Глюкокортико- стероиды слабоактивные (группа I).
9. Производные прегнена.
10. Производные прегнадиена.
11. Иммуноцито- терапия.
12. Бета2- адреностимуляторы селективные.
13. Антагонисты кальция.
14. Препараты магния.
15. Прогестерон.
16. Санация влагалища.
|
1. Необходимость в проведении инвазивной пренатальной диагностики (биопсия хориона, плаценты, амниоцентез, кордоцентез).
2. Ухудшение состояния беременной / плода.
3. Нарастание гемостазиологических нарушений / осложнений.
4. Подозрение на тяжелую форму анти- фосфолипидного синдрома.
5. O20.0 Угрожающий аборт.
6. O20.8 Другие кровотечения в ранние сроки беременности.
7. O20.9 Кровотечение в ранние сроки. беременности неуточненное.
8. N96 Привычный выкидыш.
9. Р01.0 Поражения плода и новорожденного, обусловленные истмико-цервикальной недостаточностью.
|
1. См. рубрику "Базовый спектр обследования беременных женщин "(в стационарных условиях).
2. См. объем обследования на амбулаторном этапе.
3. Дополнительно:
По показаниям: проведение инвазивной пренатальной диагностики (биопсия хориона, плаценты, амниоцентез, кордоцентез)
Эндокринные причины невынашивания: См. объем обследования на амбулаторном этапе
Антифосфолипидный синдром: См. объем обследования на амбулаторном этапе
Иные причины: См. объем обследования на амбулаторном этапе
|
1. Антимикробные препараты местного и системного применения по показаниям.
2. Лечение бессимптомной бактериурии.
3. Антикоагулянты прямые (низкомолекулярные гепарины).
4. Ингибиторы агрегации тромбоцитов (ацетилсалициловая кислота)
5. Аминокислоты (транексамовая кислота)
6. Прочие системные гемостатики.
7. Антагонисты кальция.
8. Дигидропиридиновые производные (нифедипин).
9. Производные фенилалкиламина (верапамил).
10. Глюкокортико-стероиды слабоактивные (Группа
1).
11. Производные прегнена.
12. Производные прегнадиена.
13. Бета2- адреностимуляторы селективные.
14. Препараты магния.
15. Санация влагалища.
16. Наложение швов на шейку матки (O34.3)
17. Истмико - цервикальная недостаточность, требующая предоставления медицинской помощи матери: введение разгружающего пессария.
18. Оперативные методы лечения (в связи N96 Привычный выкидыш).
|
Удаление остатков плодного яйца при неполном аборте, замершей беременности (антенатальной гибели плода) и иных осложнениях связанных с O.03, O05 - O07
|
|
Кровотечение в ранние сроки беременности.
Привычный выкидыш.
O20.0 Угрожающий аборт
O20.8 Другие кровотечения в ранние сроки беременности
O20.9 Кровотечение в ранние сроки беременности неуточненное N96 Привычный выкидыш
|
Обследование в соответствии с рубрикой А1.
|
См. рубрику "Ведение беременности при физиологическом течении".
1. Производные прегнена.
2. Производные прегнадиена.
3. Аминокислоты (транексамовая кислота)
4. Препараты магния.
|
1. Неэффективность проводимой терапии.
2. Ухудшение состояния беременной.
|
См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
|
Медикаментозная терапия, направленная на сохранение беременности:
1. производные прегнена;
2. производные прегнадиена;
3. аминокислоты (транексамовая кислота);
4. препараты магния.
|
Удаление остатков плодного яйца при неполном аборте, замершей беременности и иных осложнениях связанных с O03, O05- О07
|
|
Преждевременные роды (угроза)
O60 Преждевременные роды (угроза)
|
1. Обследование в соответствии с рубрикой A1, A2, A3.
2. УЗИ-цервикометрия.
3. Лечение бессимптомной бактериурии.
4. Определение маркеров преждевременных родов (тест-система)
|
См. рубрику "Ведение беременности при физиологическом течении".
1. Бета2- адреностимуляторы селективные.
2. Препараты магния.
3. Дигидропиридиновые производные (нифедипин).
4. Производные фенилалкиламина (верапамил).
5. Глюкокортикостероиды активные (Группа III) (бетам етазон).
6. Глюкокортикостероиды (дексаметазон).
7. Антибиотикотерапия бактериального вагиноза.
|
1. Госпитализация в акушерский стационар третьей группы (при сроке беременности менее 32 недель).
2. Неэффективность проводимой терапии.
3. Ухудшение состояния беременной / плода.
|
1. См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
2. См. объем обследования на амбулаторном этапе.
3. Определение маркеров преждевременных родов (тест-система)
|
1. Дигидропиридиновые производные (нифедипин).
2. Ингибиторы циклооксигеназы индометацин (применяется до 32 недель беременности).
3. Бета2-адреностимуляторы селективные (при непереносимости нифедипина)
4. Токолиз гексопреналином.
5. Препараты магния.
6. Лечение бессимптомной бактериурии.
7. Производные фенилалкиламина (верапамил).
8. Профилактика РДС: глюкокортикоиды.
9. Лечение бактериального вагиноза.
10. При наличии хориоамнионита токолитическая терапия противопоказана.
12. В сроке до 24-25 недель и длине шейки матки более 15 мм наложение швов на шейку матки.
|
1. При сроке менее 34 недель:
а) при открытии шейки матки менее 3 см перевод в акушерский стационар третьей группы, профилактика РДС, токолиз (также и во время транспортировки);
б) при открытии шейки матки более 3 см вызов реанимационной неонатологической бригады, роды.
2. При сроке 34-37 недель:
а) менее 3 см открытия - перевод в акушерский стационар второй (третьей) группы;
б) токолиз на время транспортировки;
в) при открытии шейки матки более 3 см вызов врача-неонатолога на роды.
3. При развитии регулярной родовой деятельности родоразрешение.
|
|
Многоплодная беременность
|
|
|
|
|
|
|
|
O03.0 Беременность двойней
|
1. Обследование в соответствии с рубрикой A1, A2, A3.
2. Скрининговое УЗИ в 16-18 недель для исключения синдрома фето-фетальной трансфузии и истмико-цервикальной недостаточности.
3. УЗИ-цервикометрия.
|
См. рубрику "Ведение беременности при физиологическом течении".
|
1. O31 Осложнения, характерные для многоплодной беременности.
2. O43.0 Синдром плацентарной трансфузии.
3. Патологичес кое течение беременности.
4. Угроза преждевре менных родов.
5. Плановая госпитализация для родоразрешения в сроке 36 недель с целью подготовки к родам и определения способа родоразрешения.
|
1. См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
2. Оценка состояния беременной и плода / плодов.
3. Определение степени риска и способа родоразрешения.
|
См. рубрику Преждевременные роды (угроза).
|
Родоразрешение в соответствии с акушерской ситуацией.
|
|
O30.1 Беременность тройней
O30.2 Беременность четырьмя плодами
O30.8 Другие формы многоплодной беременности
O30.9 Многоплодная беременность неуточненная
|
1. Обследование в соответствии с рубрикой А1, А2, A3.
2. ТТГ, свободный Т4.
3. Скрининговое УЗИ в 16-18 недель для исключения синдрома фето-фетальной трансфузии и истмико- цервикальной недостаточности.
4. УЗИ-цервикометрия.
|
1. См. рубрику "Многоплодная беременность".
2. Медикаментозная терапия, направленная на пролонгирование беременности (см. рубрику O60 Преждевременные роды O20 Кровотечение в ранние сроки беременности).
|
1. O31 Осложнения, характерные для многоплодной беременности.
2. O43.0 Синдромы плацентарной трансфузии.
3. Патологическое течение беременности.
4. Угроза преждевременных родов.
5. Для родоразрешения в сроке 33-36 недель.
|
1. См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
2. Оценка состояния беременной и плода / плодов, определение степени риска.
3. См. объем обследования на амбулаторном этапе.
|
1. Медикаментозная терапия, направленная на пролонгирование беременности.
2. Фетальная хирургическая коррекция.
3. Родоразрешение.
|
Родоразрешение в соответствии с акушерской ситуацией.
|
|
O43.0 Синдромы плацентарной трансфузии
|
1. Обследование в соответствии с рубрикой A1, A2, A3.
2. УЗИ + допплерометрия.
3. КТГ плода / плодов после 33 недель в динамике.
|
1. Медикаментозная терапия, направленная на пролонгирование беременности.
2. Лечение иных осложнений, характерных для многоплодной беременности.
3. Оценка состояния беременной и плода / плодов и степени риска для решения вопроса о сроках родоразрешения.
|
1. Лечение осложнений, характерных для многоплодной беременности.
2. Оценка состояния беременной и плода / плодов и степени риска для решения вопроса о хирургическом лечении синдрома фето-фетальной трансфузии (фетальная хирургия).
3. Родоразрешение.
|
1. См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
2. Пренатальная диагностика: биопсия хориона, плаценты; амниоцентез; кордоцентез.
|
1. Медикаментозная терапия, направленная на пролонгирование беременности, лечение осложнений, характерных для многоплодной беременности.
2. Хирургическое лечение синдрома фето-фетальной трансфузии.
3. Досрочное родоразрешение.
4. Родоразрешение.
|
Родоразрешение в соответствии с акушерской ситуацией.
|
|
Осложнения, характерные для многоплодной беременности
O31.1 Продолжающаяся беременность после аборта одного или более чем одного плода
O31.2 Продолжающаяся беременность после внутриутробной гибели одного или более чем одного плода
O31.8 Другие осложнения, характерные для многоплодной беременности
O32.5 Многоплодная беременность с неправильным предлежанием одного или нескольких плодов, требующая предоставления медицинской помощи матери
|
1. Обследование в соответствии с рубрикой A1, A2, A3.
2. ТТГ, свободный Т4.
3. Скрининговое УЗИ в 16-18 недель для исключения синдрома фето-
фетальной трансфузии и истмико-цервикальной недостаточности.
4. УЗИ плода / плодов и плаценты с фетометрией в динамике (О31.1, О31.2, О31.8)
5. КТГ плода / плодов.
|
1. Медикаментозная терапия, направленная на пролонгирование беременности и лечение иных осложнений, характерных для многоплодной беременности.
2. Оценка состояния
беременной и плода /плодов.
3. Определение степени риска.
4. См. рубрику "Ведение беременности при физиологическом течении".
|
1. Плановая госпитализация для оперативного лечения - фетальная хирургическая коррекция.
2. Для родоразрешения.
3. Для проведения инвазивной диагностики.
|
1. См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
2. См. объем обследования на амбулаторном этапе.
3. Дополнительно:
1) оценка состояния беременной и плода / плодов, определение степени риска;
2) УЗИ-цервикометрия.
|
1. Медикаментозная терапия, направленная на пролонгирование беременности.
2. Лечебные мероприятия при преждевременных родах, кровотечении в ранние сроки
беременности.
3. Биопсия хориона, плаценты.
4. Амниоцентез.
5. Кордоцентез.
6. Фетальная хирургия.
|
1. Досрочное родоразрешение при ухудшении состояния матери, плода / плодов.
2. При антенатальной гибели плода / плодов -
родоразрешение с учетом клинической ситуации.
3. При самопроизвольном аборте/ неразвивающейся беременности - удаление остатков плодного яйца.
|
|
Медицинская помощь матери при установленном или предполагаемом неправильном
предлежании плода
O32.0 Неустойчивое положение плода, требующее предоставления медицинской помощи матери
O32.1 Ягодичное предлежание плода, требующее предоставления медицинской помощи матери
O32.2 Поперечное или косое положение плода, требующее предоставления медицинской помощи матери
O32.3 Лицевое, лобное или подбородочное предлежание плода, требующее предоставления медицинской помощи матери
O32.4 Высокое стояние головки к концу беременности, требующее предоставления медицинской помощи матери
Р01.7 Поражения плода и новорожденного, обусловленные неправильным предлежанием плода перед родами
|
См. рубрику "Ведение беременности при физиологическом течении".
|
1. Оценка состояния беременной и плода.
2. Определение степени риска.
3. См. рубрику "Ведение
беременности при физиологическом течении".
4. Позиционная терапия (коленно-грудное положение).
|
Плановая госпитализация в сроке 37-39 недель в акушерский стационар второй (третьей) группы.
|
1. См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
2. Оценка состояния беременной и плода.
3. Определение степени риска и способа родоразрешения.
|
1. Подготовка к родам.
2. При тазовом предлежании предлагается наружный поворот плода на головку в сроке 37 недель.
3. Для проведения наружного поворота плода:
а) токолиз;
б) УЗИ и КТГ дважды за 5 мин.;
в) после завершения процедуры повторить нестрессовый тест в течение 20 минут;
г) УЗИ-контроль
|
Родоразрешение в срок
|
|
Медицинская помощь матери при установленном или предполагаемом несоответствии размеров таза и плода
O33.0 Деформация костей таза, приводящая к диспропорции, требующей предоставления медицинской помощи матери
O33.1 Равномерно суженный таз, приводящий к диспропорции, требующей предоставления медицинской помощи матери
O33.2 Сужение входа таза, приводящее к диспропорции, требующей предоставления медицинской помощи матери
O33.3 Сужение выхода таза, приводящее к диспропорции, требующей предоставления медицинской помощи матери
O33.4 Диспропорция смешанного материнского и плодного происхождения, требующая предоставления медицинской помощи матери
O33.5 Крупные размеры плода, приводящие к диспропорции, требующей предоставления медицинской помощи матери
O33.6 Гидроцефалия плода, приводящая к диспропорции, требующей предоставления медицинской помощи матери
O33.7 Другие аномалии плода, приводящие к диспропорции, требующей предоставления медицинской помощи матери
O33.8 Диспропорция вследствие других причин, требующая предоставления медицинской помощи матери
O33.9 Диспропорция, требующая предоставления медицинской помощи матери, неуточненная
|
1. См. рубрику "Ведение беременности при физиологическом течении".
2. УЗИ и фетометрия плода дополнительно в 35-36 недель.
|
1. Оценка состояния беременной и плода/ плодов.
2. См. рубрику "Ведение беременности при физиологическом течении".
3. См. "синдром задержки роста плода и плацентарные нарушения".
|
1. Ухудшение состояния матери / плода.
2. Плановая госпитализация для родоразрешения в сроке 38 недель (O65)
|
1. См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
2. Подготовка к родам.
3. Оценка состояния беременной и плода.
4. Определение степени риска и способа родоразрешения.
|
При ухудшении состояния матери / плода - см. "синдром задержки роста плода и плацентарные нарушения".
|
Родоразрешение с учетом установленного несоответствия размеров таза и плода.
|
|
Медицинская помощь матери при установленной или предполагаемой аномалии органов таза
O34.0 Врожденные аномалии матки, требующие предоставления медицинской помощи матери
O34.1 Опухоль тела матки, требующая предоставления медицинской помощи матери
O34.2 Послеоперационный рубец матки, требующий предоставления медицинской помощи матери
O34.3 Истмико-цервикальная недостаточность, требующая предоставления медицинской помощи матери
O34.4 Другие аномалии шейки матки, требующие предоставления медицинской помощи матери
O34.5 Другие аномалии беременной матки, требующие предоставления медицинской помощи матери
O34.6 Аномалии влагалища, требующие предоставления медицинской помощи матери
|
1. Обследование в соответствии с рубрикой A1, A2, A3.
2. Выписка из истории родов, закончившихся кесаревым сечением, миомэктомией и иными операциями на матке, с указанием локализации удаленных узлов, объема операции, способа восстановления стенок матки (для O34.0 - O34.5)
3. УЗИ контроль состояния рубца.
4. УЗИ плода / плодов и плаценты с фетометрией в динамике (O31.1, O31.2, O31.8)
5. КТГ плода / плодов.
6. УЗИ контроль (цервикометрия)
7. Консультации врачей-специалистов: врача-онколога при подозрении на рак женских половых органов любой локализации.
|
1. См. рубрику "Ведение беременности при физиологическом течении".
2. См. "Синдром задержки роста плода и плацентарные нарушения".
3. См. "Привычное невынашивание беременности".
4. Разгружающий пессарий.
|
1. Ухудшение состояния беременной / плода.
2. Необходимость хирургической коррекции.
3. Наложение швов на шейку матки.
4. O20.0 Угрожающий аборт.
5. Р01.0 Поражения плода и новорожденного, обусловленные истмико-цервикальной недостаточностью.
6. Плановая госпитализация для родоразрешения в сроке 37- 38 недель (О65.5)
|
1. См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
2. Оценка состояния беременной и плода.
3. Магнитно-резонансная терапия (далее - МРТ) таза во II или III триместре для уточнения диагноза (O34.0, O34.1, O34.5)
4. Определение степени риска и способа родоразрешения.
|
1. Медикаментозные методы лечения, направленные на сохранение беременности, подготовка к родам.
2. См. "Синдром задержки роста плода и плацентарные нарушения".
3. См. "Привычное невынашивание беременности".
4. Наложение швов на шейку матки / циркляж нижнего сегмента матки в гинекологическом стационаре в сроке до 26 недель.
5. Разгружающий пессарий.
|
1. Родоразрешение (O65.5)
2. Миомэктомия:
а) во II триместре при нарушении кровоснабжения в миоматозных узлах, подтвержденном клинико-лабораторно;
б) интраоперационно при кесаревом сечении при расположении узлов, препятствующих выполнению кесарева сечения.
3. Гистерэктомия интраоперационно после кесарева сечения по витальным показаниям при невозможности остановки кровотечения другими методами.
|
|
Медицинская помощь матери при установленных или предполагаемых аномалиях и повреждениях плода O35.0 Пороки развития центральной нервной системы у плода, требующие предоставления медицинской помощи матери
O35.1 Хромосомные аномалии у плода (предполагаемые), требующие предоставления медицинской помощи матери
O35.2 Наследственные болезни (предполагаемые) у плода, требующие предоставления медицинской помощи матери
O35.3 Поражение плода (предполагаемое) в результате вирусного заболевания матери, требующее предоставления медицинской помощи матери
O35.4 Поражение плода (предполагаемое) в результате воздействия алкоголя, требующее предоставления медицинской помощи матери
O35.5 Поражение плода (предполагаемое) в результате употребления лекарственных средств, требующее предоставления медицинской помощи матери
O35.6 Поражение плода (предполагаемое) в результате радиации, требующее предоставления медицинской помощи матери
O35.7 Поражение плода (предполагаемое) в результате других медицинских процедур, требующее предоставления медицинской помощи матери
O35.8 Другие аномалии и поражения плода (предполагаемые), требующие предоставления медицинской помощи матери
О35.9 Аномалия и поражение плода, требующие предоставления медицинской помощи матери, неуточненные
|
1. Обследование в соответствии с рубрикой A1, A2, A3.
2. Обследование в соответствии с рубрикой В (по показаниям).
3. Пренатальный скрининг.
4. УЗИ плода и плаценты с фетометрией, допплерометрия каждые 7-10 дней.
5. КТГ плода.
6. Консультации врачей- специалистов по показаниям:
а) врача-генетика;
б) врача-терапевта;
в) врача-эндокринолога;
г) врача-радиолога;
д) врача - детского хирурга - после 33 недель.
|
1. См. рубрику "Ведение беременности при физиологическом течении".
2. См. "Синдром задержки роста плода и плацентарные нарушения".
|
1. Необходимость проведения инвазивной пренатальной диагностики.
2. Для прерывания беременности по медицинским показаниям.
3. Ухудшение состояния беременной / плода.
4. O20.0 Угрожающий аборт.
5. Плановая госпитализация для родоразрешения в 37-38 недель (О65.5) или ранее (по показаниям).
6. Выбор медицинской организации для родоразрешения с учетом необходимости оказания хирургической помощи новорожденному.
|
1. См. рубрику "Базовый спектр обследования беременных женщин"(в стационарных условиях).
2. См. объем обследования на амбулаторном этапе.
3. Дополнительно:
1) ТТГ, свободный Т4;
2) оральный глюкозо-толерантный тест;
3) обследование в соответствии с рубрикой В (по показаниям).
4) инвазивная пренатальная диагностика;
5) решение вопроса о прерывании беременности.
|
1. Инвазивная пренатальная диагностика.
2. Прерывание беременности по медицинским показаниям.
3. Медикаментозные методы лечения, направленные на сохранение беременности.
4. См. "синдром задержки роста плода и плацентарные нарушения".
5. Подготовка к родоразрешению.
|
1. Прерывание беременности при наличии пороков, несовместимых с жизнью.
2. Досрочное родоразрешение при ухудшении состояния беременной / плода.
3. Хирургическая коррекция пороков у новорожденных.
|
|
Беременность с резусиммунизацией O36.0 Резус-иммунизация, требующая предоставления медицинской помощи матери
O36.1 Другие формы изоиммуиизации, требующие предоставления медицинской помощи матери
|
1. Обследование в соответствии с рубрикой A1, A2, A3.
2. Обследование в соответствии с рубрикой В (по показаниям).
3. По показаниям:
а) прямой антиглобулиновый тест (прямая проба Кумбса);
б) непрямой анти-глобул и - новый тест (тест Кумбса)
4. В процессе наблюдения:
а) анализ крови на Rh-фактор и групповые иммунные антитела 1 раз в 1 месяц (до 32 недель), после 32 недель 2 раза в месяц.
б) УЗИ, допплерометрия с измерением скорости кровотока в среднемозговой артерии плода.
|
Иммуноглобулин человека антирезус RHO[D] резус-отрицательным беременным женщинам на 28-й и 34-й неделе беременности, а также после хорионбиопсии, амниоцентеза, кордоцентеза, биопсии плаценты.
|
1. Ухудшение состояния плода.
2. Родоразрешение.
|
1. См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
2. См. объем обследования на амбулаторном этапе.
|
1. Амниоцентез, спектрофотометрический анализ продуктов деградации гемоглобина (билирубина) в амниотической жидкости.
2. Кордоцентез, определение групповой и резус- принадлежности плода и уровня гематокрита крови плода.
3. Внутриутробное переливание крови плоду.
|
1. Досрочное родоразрешение при ухудшении состояния плода.
2. Родоразрешене в срок.
|
|
Признаки внутриутробной гипоксии плода, требующие предоставления медицинской помощи матери
O36.3 Признаки внутриутробной гипоксии плода, требующие предоставления медицинской помощи матери
Р20.0 Внутриутробная гопксия, впервые отмеченная до начала родов
Р20.9 Внутриутробная гипоксия неуточненная
|
1. Обследование в соответствии с рубрикой A1, A2, A3 (в плановом порядке).
2. Скрининговое УЗИ плода и плаценты, допплерометрия, КТГ плода.
|
1. Глюкокортикостероиды активные (Группа III) для профилактики дистрес-синдрома.
2. Бета2- адреностимуляторы селективные.
3. Дигидропиридиновые производные (нифедипин).
4. Производные фенилалкиламина (верапамил).
|
1. Ухудшение состояния плода (нарушение маточно-плацентарного кровотока Iб, II, III).
2. Присоединение преэклампсии.
3. Перенашивание беременности.
|
1. См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
2. Обследование в соответствии с рубрикой В (по показаниям).
3. См. объем обследования на амбулаторном этапе.
|
1. Глюкокортикосте- роиды активные (Группа III) (бетазон) для профилактики РДС.
2. Бета2-адреностимуляторы селективные.
3. Дигидропиридиновые производные (нифедипин).
4. Производные фенилалкиламина (верапамил). При отрицательном диастолическом фето-плацентарном кровотоке и индексе состояния плода равном 2,5 или более кесарево сечение под эпидуральной анестезией в интересах плода.
|
1. Досрочное родоразрешение: ухудшение состояния плода (нарушение маточно-плацентарного кровотока II, III).
2. Родоразрешение в срок.
|
|
Синдром задержки роста плода и плацентарные нарушения
O36.5 Недостаточный рост плода, требующий предоставления медицинской помощи матери
O43.1 Аномалия плаценты
O43.8 Другие плацентарные нарушения
O43.9 Плацентарное нарушение неуточненное
Р02 Поражения плода и новорожденного, обусловленные осложнениями со стороны плаценты, пуповины и плодных оболочек
Р05 Замедленный рост и недостаточность питания плода
|
1. Обследование в соответствии с рубрикой A1, A2, A3.
2. Обследование в соответствии с рубрикой В (по показаниям).
3. УЗИ контроль динамики развития плода и его жизнеспособности.
4. В III триместре УЗИ + допплерометрия, КТГ плода с 33 недель в динамике.
5. Консультация врача-генетика по показаниям (исследование кариотипа супругов)
|
1. Глюкокортикосте- роиды слабоактивные (Группа I) при гиперандрогении.
2. Глюкокортикосте- роиды активные (Группа III).
3. Бета2-адреностимуляторы селективные.
|
1. Для проведения инвазивной пренатальной диагностики.
2. Ухудшение состояния беременной / плода (нарушение маточно-плацентарного кровотока 1б, II, III).
3. Присоединение преэклампсии.
4. Перенашивание беременности.
5. Родоразрешение.
|
1. См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
2. См. объем обследования на амбулаторном этапе.
3. Дополнительно:
1) допплерометрия в динамике 1 раз в неделю (по показаниям - чаще);
2) пренатальная диагностика (по назначению врача-генетика);
3) амниоцентез;
4) кордоцентез;
5) консультация врача-генетика (по показаниям)
Иммунологические причины невынашивания и иные аллоиммунные процессы:
1. Исследование уровня бета-тромбоглобулина
2. Исследование антител к тироглобулину.
3. HLA-антигены.
4. Исследование антител к хорионическому гонадотропину.
Антифосфолипидный синдром:
1. Гемостазиограмма развернутая (Д-димер, ТЭГ, растворимые комплексы мономеров фибрина, время свертывания с использованием яда гадюки Рассела)
2. Исследование на наличие антител класса Ig M, G к кардиолипину, группе фосфолипидов и кофакторам (протромбин, аннексин, протеин С, протеин S, тромбомодулин, b2-гликопротеин), волчаночный антикоагулянт двукратно с интервалом 6 недель.
По показаниям:
1. Исследование уровня свободного Т4.
2. Исследование уровня ТТГ.
3. Исследование уровня гомоцистеина в крови.
|
1. Медикаментозные методы лечения, направленные на сохранения беременности, лечение синдрома задержки роста плода, плацентарных нарушений.
2. Глюкокортикостероиды активные (Группа III).
3. Бета2-адреностимуляторы селективные.
4. Проведение инвазивной пренатальной диагностики (биопсия хориона, плаценты, амниоцентез, кордоцентез).
|
1. Досрочное родоразрешение: ухудшение состояния беременной / плода (нарушение маточно-плацентарного кровотока II, III).
2. Родоразрешение в срок. При отрицательном диастолическом фето-плацентарном кровотоке и индексе состояния плода равном 2,5 или более кесарево сечение
под эпидуральной анестезией в интересах плода.
При тазовом предлежании и весе менее 2500 и более 3600 кесарево сечение
|
|
Многоводие и другие нарушения со стороны амниотической жидкости и плодных оболочек
O40 Многоводие
O41.0 Олигогидрамнион
O41.1 Инфекция амниотической полости и плодных оболочек
O41.8 Другие уточненные нарушения амниотической жидкости и плодных оболочек
O41.9 Нарушение амниотической жидкости и плодных оболочек неуточненное
Р01.2 Поражения плода и новорожденного обусловленные олигогидрамнионом
Р01.3 Поражения плода и новорожденного обусловленные полигидрамнионом
|
1. Обследование в соответствии с рубрикой A1, A2, A3.
2. Обследование в соответствии с рубрикой В.
3. Исследование на выявление сахарного диабета (глюкоза крови, оральный глюкозотолерантный тест (далее - ОГТТ) с 75 г глюкозы).
4. См. "Медицинская помощь матери при установленных или предполагаемых аномалиях и повреждениях плода".
5. Обследование в соответствии с рубрикой "инфекции".
6. Обследование в соответствии с рубрикой "беременность с резусиммунизацией".
7. УЗИ для определения объема околоплодных вод (определение индекса амниотической жидкости).
8. Дополнительно: консультация врача-генетика, врача- эндокринолога.
|
Медикаментозная терапия основного заболевания (сахарный диабет, врожденный порок развития, резус-конфликт, инфекция).
|
1. Острое многоводие.
2. Ухудшение состояния беременной или плода.
3. Признаки гипоксии плода.
4. Гипотрофия плода.
5. Проведение инвазивных методов диагностики.
|
1. См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
2. См. объем обследования на амбулаторном этапе.
3. Дополнительно:
1) КТГ, допплерометрия в динамике.
2) Консультация врача-генетика (биопсия хориона, плаценты амниоцентез, кордоцентез).
|
1. Медикаментозная терапия.
2. Пренатальные методы хирургического лечения.
3. Амниоцентез.
4. Кордоцентез.
5. Подготовка к родоразрешению.
|
1. Досрочное родоразрешение (острое многоводие, ухудшение состояния беременной или плода, признаки гипоксии плода, синдром задержки роста плода)
2. Родоразрешение в срок.
|
|
Предлежание плаценты без кровотечения
O44.0 предлежание
плаценты, уточненное как без кровотечения
Р02.0 Поражения плода и новорожденного, обусловленные предлежанием плаценты
|
1. Обследование в соответствии с рубрикой A1, A2, A3.
2. При постановке диагноза консультация в акушерском стационаре третьей группы для составления дальнейшего плана ведения и наблюдения.
|
См. "Ведение беременности при физиологическом течении".
|
1. O44.1 Предлежание плаценты с кровотечением.
2. Р02.0
Поражения плода и новорожденного, обусловленные предлежанием плаценты.
3. Р02.1 Поражения плода и новорожденного, обусловленные другими осложнениями, связанными с отделением плаценты и кровотечением.
4. О36.3 Признаки внутриутробной гипоксии плода, требующие предоставления медицинской помощи матери.
5. Р20.0 Внутриутробная гипоксия, впервые отмеченная до начала родов.
6. Р20.9 Внутриутробная гипоксия неуточненная.
7. Плановая госпитализация для родоразрешения в 34-35 недель.
|
1. См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных
условиях).
2. Осмотр врача- акушера-гинеколога при развернутой операционной.
3. Пульс, АД, частота дыхания, температура тела.
4. УЗИ органов малого таза + допплерометрия.
5. УЗИ органов брюшной полости.
6. Оценка состояния плода. КТГ, непрерывная КТГ.
7. Комплекс исследований при проведении трансфузии.
8. Магнитно-резонансная томография (далее - МРТ) матки во время беременности и послеродовое УЗИ вагинальным датчиком.
9. При подозрении на placenta accreta, increta, percreta MPT.
|
1. При остановившемся кровотечении перевод в акушерский стационар третьей группы (при сроке менее 34 недель).
2. Наложение профилактического шва на шейку матки.
3. Медикаментозная терапия и сроки родоразрешения в зависимости от осложнений.
4. Если плод живой и гестационный срок менее 34 недель - консервативная тактика (профилактика РДС).
5. Глюкокортикостероиды (профилактика РДС) в сроке до 34 недель (при О44.1)
6. Если плод живой и гестационный срок 34-37 недель консервативная тактика.
7. Токолиз Токолитические препараты назначают в режиме монотерапии. Дигидропиридиновые производные (нифедипин).
8. Если плод живой и доношенный - подготовка к плановому оперативному родоразрешению (рассмотреть вопрос об эмболизации сосудов матки).
9. Если плод мертвый или с явными аномалиями развития при любом сроке гестации - подготовка к родоразрешению (при полном предлежании - оперативным путем). См. выше пункт 4 "при живом плоде".
10. Способ родоразрешения - кесарево сечение.
|
Родоразрешение в зависимости от клинической ситуации.
|
|
Инфекции мочеполовых путей при беременности
|
|
|
|
|
|
|
|
Бессимптомная бактериурия
O23.0 Инфекция почек при беременности
O23.1
Инфекция мочевого пузыря при беременности
O23.2 Инфекция уретры при беременности
O23.3 Инфекция других отделов мочевых путей при беременности
O23.4 Инфекция мочевых путей при беременности неуточненная
O23.9 Другая и неуточненная инфекция мочеполовых путей при беременности
Р00.1 Поражения плода и новорожденного, обусловленные болезнью почек и мочевых путей у матери
|
1. Обследование в соответствии с рубрикой В.
2. Диагностика бессимптомной бактериурии
более 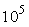 КОЕ/мл. КОЕ/мл.
3. Мазок на флору и степень чистоты (при выявлении бактериурии).
4. Посев средней порции мочи и отделяемого влагалища на флору и чувствительность к антибиотикам.
5. Клинический анализ крови.
6. Анализ мочи по Нечипоренко, Зимницкому, проба Реберга.
7. Биохимический анализ крови (общий белок, мочевина, мочевая кислота, креатинин).
8. Контроль АД, диуреза.
9. УЗИ почек и мочевыводящих путей.
10. УЗИ почек плода в 20-24 недели.
11. Консультация врача-уролога.
|
1. Антибактериальная терапия.
2. Спазмолитическая терапия.
3. Питьевой режим.
4. Фитотерапия.
5. Позиционная терапия.
|
1. Госпитализация в урологический стационар: при необходимости уточнения диагноза и стадии процесса, отсутствии эффекта от проводимой терапии, ухудшении состояния (снижение функции почек).
2. Госпитализация в акушерский стационар: при присоединении преэклампсии, ухудшении состояния плода, в 38 недель - для решения вопроса о родоразрешении.
|
1. См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
2. При осложненных формах пиелонефрита биохимический анализ крови: триглицериды, электролиты, альбумин, печеночные ферменты, коагулограмма, гемостазиограмма, суточная протеинурия, ЭКГ.
3. При осложненных формах - лучевые методы диагностики во II-III триместре.
Лучевая экспозиция менее чем в 5 РАД не вызывает увеличения аномалий плода и не является показанием к прерыванию беременности!
Однако, у беременных женщин предпочтительнее УЗИ и МРТ.
|
1. Позиционная терапия.
2. Инфузионная терапия.
3. Антибактериальная терапия
(деэскалационный подход)
4. Спазмолитическая терапия.
5. Фитотерапия.
6. Стентирование почки / микростома.
7. Питьевой режим.
При выписке:
1. Культуральное исследование мочи 1 раз в 2 недели до родоразрешения. При двух отрицательных результатах - 1 раз в месяц.
При осложненных формах пиелонефрита:
1. Комбинированная внутривенная антибактериальная терапия.
2. Оперативное лечение: нефрэктомия, или санация гнойно-некротических очагов с их удалением, декапсуляцией почки и проведением нефростомии, дренированием забрюшинного пространства.
3. Плазмаферез (в случае полиорганной недостаточности).
|
1. Досрочное родоразрешение (в интересах матери и (или) плода при
отсутствии эффекта от лечения).
2. Родоразрешение в срок.
|
|
O23.5 Инфекция половых путей при беременности
O23.9 Другая и неуточненная инфекция мочеполовых путей при беременности
O98 Инфекционные и паразитарные болезни матери, классифицированные в других рубриках, но осложняющие беременность, роды и послеродовой период
|
1. Мазок на флору и степень чистоты.
2. Микроскопическое исследование отделяемого женских половых органов на аэробные и факультативно- анаэробные микроорганизмы.
3. Микробиологическое исследование отделяемого женских половых органов на хламидии.
4. Микробиологическое исследование отделяемого женских половых органов на микоплазму.
5. Бактериологическое исследование отделяемого женских половых органов на гонококк.
6. Микроскопическое исследование влагалищного отделяемого на кандида.
7. Микробиологическое исследование отделяемого женских половых органов на аэробные и факультативно-анаэробные микроорганизмы и чувствительность к антибиотикам.
8. Паразитологическое исследование влагалищного отделяемого на атрофозоиты трихомонад.
9. Проба с КОН
10. Кольпоскопия
11. Консультации врачей-специалистов:
а) врач-инфекционист,
б) врач-дерматовенеролог.
|
1. Антибактериальная терапия местного и системного применения
2. Противогрибковые препараты для местного применения.
3. Средства, нормализующие микрофлору кишечника.
|
1. Отсутствие эффекта от проводимой терапии.
2. Осложненное течение.
3. Ухудшение состояния беременной женщины или плода.
4. Родоразрешение.
|
1. Мазок на флору и степень чистоты.
2. Микроскопическое исследование отделяемого женских половых органов на аэробные и факультативно- анаэробные микроорганизмы.
3. Бактериологическое исследование отделяемого женских половых органов на гонококк (Neisseria gonorrhoeae).
4. Проба с КОН.
5. Кольпоскопия по показаниям.
6. Консультации специалистов:
а) врача-дерматовенеролога;
б) врача-инфекциониста.
|
1. Антибактериальные препараты для лечения гинекологических заболеваний системного применения.
2. Противогрибковые препараты для системного применения.
3. Иммунные сыворотки и иммуноглобулины.
|
Родоразрешение в срок
|
|
Переношенная беременность
O48 Переношенная беременность
|
1. Обследование в соответствии с рубрикой A1, A2, A3.
2. Определение зрелости шейки матки.
3. УЗИ с определением индекса амниотической жидкости.
4. КТГ, допплерометрия после предполагаемого срока родов.
|
|
Госпитализация для родоразрешения (при сроке беременности 41 неделя и более в акушерский стационар второй (третьей) группы.
|
См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях). УЗИ с определением ИАЖ, КТГ, допплерометрия после предполагаемого срока родов.
|
1. Индукция родов после уточнения сроков беременности (предпочтительно не ранее 41 недели).
2. Медикаментозные методы подготовки недостаточно зрелой шейки матки (простагландины, антипрогестины).
3. Механические методы (ламинарии, катетер Фоллея).
4. При готовности родовых путей - родовозбуждение амниотомией.
5. При отказе от индукции родов предлагается влагалищное исследование с целью отслаивания нижнего полюса плодного пузыря.
|
Родоразрешение.
|
|
Герпес беременных
O26.4 Герпес беременных
А60 Аногенитальная герпетическая вирусная инфекция [herpes simplex]
А60.0 Герпетические инфекции половых органов и мочеполового тракта
А60.1 Герпетические инфекции перианальных кожных покровов и прямой кишки
А60.9 Аногенитальная герпетическая инфекция неуточненная
|
1. Обследование в соответствии с рубрикой A1, A2, A3.
2. Мазок ПЦР из цервикального канала на вирус простого герпеса.
3. Мазок ПЦР с эрозивно-язвенных поверхностей на вирус простого герпеса.
4. Серологическая диагностика: IgG, М, индекс авидности IgG.
5. Консультация врача-дерматовенеролога.
6. Обследование в соответствии с рубрикой "Медицинская помощь матери при установленных или предполагаемых аномалиях и повреждениях плода".
|
1. Противовирусные средства с 36 недель (ацикловир).
2. Местно - противогерпетические мази.
|
1. Генерализация инфекции и развитие осложнений.
2. Ухудшение
состояния матери и плода.
3. Родоразрешение.
|
1. См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
2. УЗИ + допплерометрия после 30 недель, КТГ в динамике.
3. Мазок ПЦР из цервикального канала на вирус простого герпеса.
4. При развитии осложнений консультации врачей-специалистов:
а) врача-терапевта,
б) врача-офтальмолога,
в) врача-невролога,
г) врача-оториноларинголога
|
Во время беременности (после 30 недель) и активных клинических проявлениях:
1. Противовирусные средства (ацикловир).
2. Иммуноглобулин.
3. Местно противо-герпетические мази.
4. Антибиотики широкого спектра действия при развитии вторичных осложнений и генерализованной манифестации.
|
1. Родоразрешение в "холодный" период по акушерской ситуации. При наличии клинических проявлений активизации заболевания плодный пузырь не должен вскрываться ранее чем за 4-6 часов до родоразрешения.
2. Родоразрешение при клинически активной, манифестной форме (первичная, рецидивная): в сроке родов - кесарево сечение в плановом порядке и при излитии околоплодных вод не более 6 часов. При безводном промежутке более 6 часов - через естественные родовые пути. Далее - по акушерской ситуации + противовирусная терапия.
3. Обследование новорожденного и определение показаний для превентивного лечения.
|
|
Папилломавирусная инфекция
А63 Другие болезни, передающиеся преимущественно половым путем, не классифицированные в других рубриках
А63.8 Другие уточненные заболевания, передающиеся преимущественно половым путем
В97.7 Папилломавирусы как возбудители болезней, классифицированных в других рубриках
|
1. Обследование в соответствии с рубрикой A1, A2, A3.
2. Осмотр вульвы, влагалища, шейки матки.
3. Цитологическое исследование шейки матки.
4. При обнаружении экзофитных образований, эрозии шейки матки кольпоскопия.
5. При дисплазии шейки матки II-III биопсия шейки матки с гистологическим исследованием.
6. По показаниям - консультация врача-онколога.
|
1. Криотерапия при небольших перианальных и генитальных бородавках.
2. Электроэксцизия.
|
1. Госпитализация для хирургического лечения (удаления обширных кондилом).
2. Родоразрешение.
|
1. См. рубрику "Базовый спектр обследования беременных женщин"(в стационарных условиях).
2. Дополнительно: при выявлении высокоонкогенных штаммов цитология.
|
При обширных кондиломах - хирургическое удаление или электроэксцизия.
|
1. Родоразрешение в срок.
2. При обширных генитальных кондиломах оперативное родоразрешение (для профилактики кондиломатоза гортани новорожденного).
|
|
Цитомегаловирусная инфекция
В25. Цитомегало - вирусная болезнь.
В25.0. Цитомегало - вирусная пневмония.
В25.1. Цитомегало - вирусный гепатит.
В25.2. Цитомегаловирусный панкреатит.
В25.8. Другие цитомегаловирусные болезни.
В25.9. Неуточненная цитомегаловирусная болезнь.
O35.3. Поражение плода (предполагаемое) в результате вирусного заболевания матери, требующее предоставления медицинской помощи матери.
|
1. Обследование в соответствии с рубрикой A1, A2, A3.
2. УЗИ + допплерометрия, фетометрия в динамике (микроцефалия, гепатомегалия, гидроцефалия, пороки).
3. ПЦР крови, мочи.
4. Антитела к цитомегаловирусу (Ig G, М), индекс авидности IgG.
5. ИФА по показаниям.
6. Консультации врача- аллерголога-иммунолога, врача-инфекциониста.
7. КТГ в динамике после 33 недель.
8. Обследование в соответствии с рубрикой "Медицинская помощь матери при установленных или предполагаемых аномалиях и повреждениях плода".
|
|
Родоразрешение
|
1. См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
2. Биохимический анализ крови (ACT, АЛТ, щелочная фосфатаза)
3. УЗИ + допплерометрия после 30 недель, КТГ в динамике.
4. УЗИ на выявление пороков развития у плода (22 недели).
|
Подготовка к родоразрешению.
|
Родоразрешение через естественные родовые пути. Новорожденному при подтвержденном диагнозе специфический иммуноглобулин.
|
|
Урогенитальный кандидоз
В37.3 + Кандидоз вульвы и вагины (N77.1*)
В37.4+ Кандидоз других урогенитальных локализаций
|
1. Обследование в соответствии с рубрикой A1, A2, A3.
2. Бактериологическое исследование отделяемого женских половых органов.
3. Микроскопическое исследование влагалищного отделяемого на кандида.
4. При наличии клинических проявлений со стороны урологического тракта:
а) анализ мочи (анализ мочи по Нечипоренко);
б) бактериологический анализ мочи + чувствительность к антибиотикам;
в) консультация врача-уролога.
|
Топические азолы местного применения
|
|
|
Перед родами - профилактика неонатального кандидоза.
|
Родоразрешение через естественные родовые пути.
|
|
Микоплазмоз
|
|
|
|
|
|
|
|
А64 Болезни, передаваемые половым путем, неуточненные
|
1. Обследование в соответствии с рубрикой A1, A2, A3.
2. ПЦР + чувствительность к антибиотикам. Показания к обследованию на М. genitalium:
1) воспалительные процессы в нижних отделах мочеполового тракта;
2) наличие осложнений (воспалительные заболевания органов малого таза (далее - ВЗОМТ), бесплодие);
3) обследование полового партнера пациента с обнаруженной М. genitalium;
4) обследование женщин при планировании и во время беременности.
Показания к обследованию на другие микоплазмы (U. urealyticum, U. parvum, M. hominis):
1) наличие клинико-лабораторных признаков воспалительного процесса органов урогенитального тракта при отсутствии патогенных микроорганизмов;
2) отягощенный акушерско-гинекологический анамнез (невынашивание беременности, бесплодие, перинатальные потери);
3) осложнённое течение настоящей беременности, предполагающее возможное инфицирование плода.
При наличии клинических проявлений со стороны урологического тракта:
1. общий анализ мочи (анализ мочи по Нечипоренко);
2. бактериологический анализ мочи + чувствительность к антибиотикам;
3. консультация врача-уролога.
|
1. Азалиды (азитромицин).
2. Полусинтетические пенициллины (амоксицилин).
|
1. Отсутствие эффекта от проводимой терапии.
2. Ухудшение состояния беременной женщины или плода.
|
См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
|
1. Антибактериальная терапия.
2. Терапия, направленная на пролонгирование беременности.
|
Родоразрешение через естественные родовые пути.
|
|
А55 Хламидийная лимфогранулёма (венерическая).
А56 Другие хламидийные болезни, передаваемые половым путём.
А56.0 Хламидийные инфекции нижних отделов мочеполовой системы.
А56.1 + Хламидийные инфекции органов малого таза и других мочеполовых
органов.
А56.2 Хламидийная инфекция мочеполовой системы неуточнённая.
А56.3 Хламидийная инфекция аноректальной области.
А56.4 Хламидийный фарингит.
А56.8 Хламидийные инфекции, передаваемые половым путём, другой локализации.
|
1. Обследование в соответствии с рубрикой A1, A2, A3.
2. Обследование в соответствии с рубрикой В.
3. При наличии цервицита, воспалительных заболеваний органов малого таза, уретрита обследование на хламидиоз.
4. ПЦР метод исследования мазка из цервикального канала.
5. При положительной ПЦР кровь из вены на:
а) антитела IgM, IgA, IgG к хламидийным антигенам;
б) определение хламидийного антигена в крови.
6. Через 3-4 недели после окончания терапии контроль излеченности (ПЦР метод)
7. В 36-37 недель (у пролеченных ранее) - обследование см. пункт 5. У не леченных п. 5.
|
1. Антибиотикотерапия после 12 недель (макролиды, полусинтетические пенициллины) при наличии клинических проявлений инфекции.
2. В 36-37 недель антибактериальная терапия с лечебной целью для профилактики интранатального инфицирования плода.
|
Плановое родоразрешение
|
В сроке 36-37 недель и при подготовке к родам дополнительно обследование на выявление:
1. Метод амплификации нуклеиновых кислот.
2. ПЦР метод, лигазная цепная реакция (далее - ЛЦР), метод ДНК- гибридизации.
3. ПЦР в реальном времени.
|
1. В 36-37 недель антибактериальная терапия с лечебной целью для профилактики интранатального инфицирования плода.
2. Кормящим (не пролеченным) макролиды.
|
1. Родоразрешение в срок.
2. Обследование новорожденных (соскоб с коньюктивы, посев из носоглотки) на хламидии.
3. В послеродовой период у непролеченных антибактериальная терапия макролидами с последующим контролем через 3-4 недели.
4. При выявлении хламидий у новорожденных назначение антибактериальной терапии (эритромицин).
|
|
Инфекционные и паразитарные болезни матери, классифицированные в других рубриках, но осложняющие беременность, роды и послеродовой период. Включено: перечисленные состояния, осложняющие беременность, отягощенные беременностью или являющиеся показанием для акушерской помощи
При необходимости идентифицировать конкретное состояние используют дополнительный код (класс I).
|
|
O98.0 Туберкулез, осложняющий беременность, деторождение или послеродовой период
|
Критерии, по которым беременным необходимо проводить консультации врача-фтизиатра и профилактическое противотуберкулёзное лечение:
1. Величина туберкулиновой пробы.
2. ВИЧ статус.
3. Иммунный статус.
4. Контакт с больным активной формой туберкулёза. Профилактическое противотуберкулёзное лечение во время беременности показано:
1. ВИЧ-инфицированным, контактировавшим с больным активной формой туберкулёза.
2. ВИЧ-инфицированным с результатом туберкулиновой пробы более 5 мм (риск активной формы туберкулеза в течение года 8%).
3. Беременные с результатом туберкулиновой пробы более 5 мм, контактировавшие в недавнем времени с больным активной формой туберкулёза (риск активной формы туберкулеза в течение года 0,5%).
4. Беременные с результатом туберкулиновой пробы более 10 мм, но при положительных результатах рентгенографии легких. При отрицательных результатах лечение откладывается до послеродового периода (по прошествии 3-6 месяцев после родов - изониазид в течение года)
Беременным, у которых туберкулиновая проба стала положительной в последние два года: риск активной формы туберкулеза в течение года 3%.
Препараты для противотуберкулёзной профилактики: изониазид. Рекомендуется дополнительный прием пиридоксина.
|
| |
1. Обследование в соответствии с рубрикой A1, A2, A3.
2. Ведение совместно с врачом-фтизиатром и смежными врачами-специалистами.
3. Туберкулиновая проба.
4. Рентгенография лёгких после триместра (назначение врача-фтизиатра)
5. Анализ крови на ВИЧ.
6. УЗИ печени у плода (новорожденного).
|
Направление в противотуберкулезный диспансер для постановки на учет и лечения.
|
1. Госпитализация в профильный стационар (противотуберкулезный диспансер) определяется врачом- фтизиатром.
2. Госпитализация в акушерский стационар: осложнения течения беременности; ухудшение состояние плода, ухудшение состояния матери, активная форма туберкулеза.
|
1. См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
2. Дополнительно:
а) УЗИ + доплерометрия;
б) КТГ плода / плодов после 33 недель в динамике. Беременным с положительным результатом пробы, с симптоматикой (кашель, продолжающийся не менее 3 недель, наличие крови в мокроте, ночная потливость, потеря веса и лихорадка) вне зависимости от результата пробы:
1) при выявлении микобактерий туберкулеза - проба на чувствительность к химиотерапевтическим препаратам и начало лечения;
2) общий анализ крови, мочи;
3) ACT, АЛТ, билирубин, щелочная фосфатаза, креатинин и количество тромбоцитов;
4) ежемесячно микроскопическое и культуральное исследование мокроты (в условиях противотуберкулезного диспансера).
|
Профилактическое лечение (изониазид, пиридоксин)
|
1. Сроки способ родоразрешения определяется акушерской ситуацией.
2. Ношение матерью маски.
3. При активной форме туберкулеза раздельное пребывание матери и новорожденного
4. На 3-4 дни жизни введение вакцины БЦЖ новорожденному.
5. Новорожденным от матерей, получающих лечение, следует провести туберкулиновую пробу после рождения и три месяца спустя.
6. Грудное вскармливание не противопоказано при терапии изониазидом, пиразинамидом, этамбутолом и рифампицином.
7. Новорожденному от матери с активной формой туберкулёза следует назначать изониазид для профилактики инфицирования и вводить изониазид-резистентную форму БЦЖ.
Медицинскому персоналу, участвовавшему в ведении и родоразрешении беременной с активной формой туберкулёза, необходимо проведение кожной пробы Манту сразу и через 12 недель после контакта. УЗИ печени новорожденного.
|
|
O98.1 Сифилис, осложняющий беременность, деторождение или послеродовой период
|
1. Обследование в соответствии с рубрикой A1, A2, A3.
2. При положительной качественной пробе (реакция Вассермана):
а) трепонемные тесты;
б) консультация и наблюдение врача-дерматовенеролога в течение всей беременности и последородовом периоде.
3. Первичное специфическое и профилактическое лечение по назначению врача-дерматовенеролога.
4. Профилактика врожденного сифилиса с 16 недель.
5. Консультации врачей- специалистов:
а) врача-невролога;
б) врача-терапевта;
в) врача-офтальмолога;
г) врача-оториноларинголога.
|
1. Направление в кожно-венерологический диспансер для постановки на учет и лечения препаратами пенициллинов (основного или профилактического курсов)
2. Лечение полового партнера.
|
1. Осложнения течения беременности.
2. Ухудшение состояния плода.
|
См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
|
Лечение совместно с врачом-дерматовенерологом
|
1. Срок и способ родоразрешения определяется акушерской ситуацией.
2. Забор крови новорожденного на серологический статус производится в родовом зале.
3. Профилактическое лечение новорожденного (положительные серологические реакции у матери после лечения).
4. Лечение врожденного сифилиса (если мать не получала специфического лечения).
|
|
O98.2 Гонорея, осложняющая беременность, деторождение или послеродовой период
|
1. Обследование в соответствии с рубрикой A1, A2, A3.
2. Скрининговая микроскопия влагалищного мазка.
3. При положительном результате микроскопическое исследование отделяемого влагалища, уретры, прямой кишки.
4. При положительном результате - консультация врача-дерматовенеролога.
5. Бактериологический посев на гонококк с определением чувствительности к антибиотикам.
6. Контрольное обследование через 3 недели после лечения.
7. Обследование полового партнера.
8. Общий анализ мочи.
9. Консультация врача-уролога.
|
Лечение совместно с врачом-дерматовенерологом. Антибактериальная терапия беременной и полового партнера (цефалоспорины II и III поколения).
|
1. Осложнения течения беременности.
2. Ухудшение состояния плода.
|
1. См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
2. При наличии жалоб со стороны мочевого тракта:
а) консультация врача-уролога;
б) общий анализ мочи / анализ мочи по Нечипоренко.
3. При сепсисе, вызванном Neisseria gonorrhoeae:
а) бактериологический анализ крови + посев на чувствительность к антибиотикам.
|
Антибактериальная терапия нелеченным (цефалоспорины 2, 3 поколения, макролиды, пенициллины)
|
1. Родоразрешение в срок.
2. Лечение новорожденного (профилактика гонорейного конъюнктивита у родившихся от матерей с гонореей): мазь эритромициновая 0,5%, тетрациклиновая 1% однократно.
|
|
O98.3 Другие инфекции, передаваемые преимущественно половым путем, осложняющие беременность, деторождение или послеродовой период
|
Микоплазмоз (М. Genitalium, на U. urealyticum, U. parvum, M. hominis): Обследование в соответствии с рубрикой A1, A2, A3.
Показания к обследованию:
1. Воспалительные процессы в нижних отделах мочеполового тракта.
2. Отягощенный акушерско-гинекологический анамнез (невынашивание беременности, бесплодие, ВЗОМТ, перинатальные потери).
3. Исследование мазка из цервикального канала на микоплазму методом амплификации нуклеиновых кислот (далее - МАНК).
4. Обследование и лечение полового партнера в условиях кожно-венерологического диспансера (МАНК).
|
1. Антибактериальная терапия беременной и полового партнера при наличии клинических проявлений инфекции и при обнаружении М. genitalium:
а) макролиды;
б) полусинтетические пенициллины.
|
1. Осложнения течения беременности.
2. Ухудшение состояния плода.
|
1. См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
2. Дополнительно:
а) мазок из цервикального канала на микоплазму методом МАНК или (ПЦР, ЛЦР);
б) через 3 недели после лечения повторить МАНК
При наличии жалоб со стоны мочевого тракта:
1) консультация врача-уролога;
2) общий анализ мочи /анализ мочи по Нечипоренко.
|
1. Этиотропная терапия (макролиды).
2. Полусинтетические пенициллины.
3. Терапия, направленная на пролонгирование беременности.
|
Родоразрешение в срок.
|
|
O98.4 Вирусный гепатит, осложняющий беременность, деторождение или послеродовой период
|
1. Обследование в соответствии с рубрикой A1, А2, A3.
2. При положительном HBsAg анализ крови на HBeAg и ДНК HBV.
3. При положительном анти-HCV анализ ПЦР крови на РНК HCV.
4. Биохимический анализ крови (билирубин, ACT. АЛТ, гамма-глутамилтранс-пептидаза, холестерин, щелочная фосфатаза, фракции белка)
5. Гемостазио - грамма, коагулограмма.
6. Консультация врача- инфекциониста, врача- гастроэнтеролога.
7. УЗИ + допплерометрия после 30 недель, КТГ в динамике.
8. УЗИ печени и желчного пузыря.
|
1. Диета.
2. Гепатопротекторы.
3. Витамины.
|
1. Острый гепатит, обострение хронического гепатита госпитализация в инфекционный стационар.
2. Тяжелое состояние беременной, обусловленное нарушением функции печени госпитализация в отделение реанимации и интенсивной терапии многопрофильного стационара.
3. Сочетанная акушерская патология, ухудшение состояния плода госпитализация в акушерский стационар третьей группы.
|
1. См. рубрику "Базовый спектр обследования беременных женщин"(в стационарных условиях).
2. Дополнительно:
а) Ig M, G;
б) УЗИ печени, желчного пузыря по назначению врачей- специалистов.
|
Совместно с врачом-инфекционистом, врачом-гастроэнтерологом:
1. Кристаллоиды.
2. Трансфузия свежезамороженной плазмы.
3. Криопреципитат.
4. Препараты для парентерального питания.
5. Аминокислоты (в т.ч. транексамовая кислота)
6. Факторы свертывания крови.
7. Препараты плазмы крови и плазмозамещающие препараты.
8. Пенициллины в комбинации с ингибиторами бета-лактамаз.
9. Цефалоспорины.
10. Растворы электролитов.
11. Алкалоиды белладонны.
12. Нестероидные противовоспалительные.
13. Антикоагулянты прямые (гепарин и его производные).
14. Ингибиторы протеолиза.
15. Гепатопротекторы / мембранопротекторы.
16. Специфический иммуноглобулин.
17. Витамины.
18. Вакцина генноинженерная.
19. Интерфероны.
20. При гепатите В (активный) - специфический иммуноглобулин.
21. При носительстве HBsAg вакцинация.
22. При активном вирусном гепатите В в первые два часа после родов - специфический иммуноглобулин. Далее - вакцинация по схеме.
23. При осложненном течении:
а) лечение синдрома диссеминированного внутрисосудистого свертывания (далее - ДВС-синдром);
б) лечение печеночной недостаточности.
|
Сроки родоразрешения сроки и методы родоразрешения определяются функцией печени и активностью вирусного гепатита. При активном процессе - плановое кесарево сечение при целом плодном пузыре.
|
|
O98.5 Другие вирусные болезни, осложняющие беременность, деторождение или послеродовой период (вирус Эпштейна-Барра, парвовирус В 19)
|
1. Обследование в соответствии с рубрикой A1, A2, A3.
2. ИФА метод на IgG, IgM к вирусу Эпштейна-Барра, парвовирус В 19.
3. При положительном результате анализ крови на ПЦР к ДНК вирусов.
4. Консультация врача- инфекциониста.
5. УЗИ + допплерометрия после 30 недель, КТГ в динамике.
|
1. Введение иммуноглобулина после 12 недель беременности.
2. Симптоматическая терапия.
3. Антибактериальная терапия при лихорадке более 7 дней и наличии вторичных осложнений.
|
1. Ухудшение состояния матери / плода.
2. Лихорадка более 7 дней.
3. Необходимость использования инвазивных методов пренатальной диагностики.
4. Родоразрешение.
|
1. См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
2. См. соответствующие рубрики.
3. См. объем обследования на амбулаторном этапе.
4. Дополнительно: инвазивная пренатальная диагностика: амниоцентез, кордоцентез (20-24 недели), биопсия хориона (12-14 недели).
|
1. Ведение иммуноглобулина после 12 недель.
2. Дезинтоксикационная терапия.
3. Симптоматическая терапия.
4. При тяжелом течении и длительной лихорадке:
а) препараты плазмы крови и плазмозамещающие препараты;
б) пенициллины в комбинации с ингибиторами бета-лактамаз;
в) цефалоспорины;
г) растворы электролитов;
д) нестероидные противовоспалительные;
е) антикоагулянты прямые (гепарин и его производные);
ж) ингибиторы протеолиза;
з) интерфероны.
|
Родоразрешение в срок.
|
|
O98.6 Протозойные инфекции, осложняющие беременность, деторождение или послеродовой период
|
Токсоплазмоз:
1. Обследование в соответствии с рубрикой A1, A2, A3.
2. Показания к обследованию: результаты скрининга, перинатальные потери, пороки развития.
3. При положительном результате ИФА антитела к токсоплазме IgG, IgM - динамика нарастания титра антител к IgG при положительном IgM.
|
1. Профилактика: употребление в пищу мяса, прошедшего только адекватную тепловую обработку, мытье рук после приготовления мяса, использование перчаток при
контакте с землей и экскрементами домашних животных.
2. Антипротозойные препараты с 12 недель.
3. Антибактериальные препарты с 12 недель (спиромицин).
4. Фолиевая кислота на протяжении всей беременности.
5. Дезинтоксикационная терапия.
6. Симптоматическая терапия.
|
1. Ухудшение состояния матери / плода.
2. Лихорадка более 7 дней.
3. Угроза самопроизвольного выкидыша.
4. Пренатальная диагностика (анализ крови плода на токсоплазму).
|
1. См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
2. См. рубрику "привычное невынашивание беременности".
3. Дополнительно: консультация врача-невролога, врача-инфекциониста.
|
1. Антипротозойные препараты с 12 недель.
2. Антибактериальные препарты с 12 недель (спиромицин).
3. Дезинтоксикационная терапия.
4. Симптоматическая терапия.
5. Пренатальная диагностика (анализ крови плода на токсоплазму).
6. Ввведение иммуноглобулина после 12 недель.
|
Родоразрешение в срок. Обследование новорожденного на антитела к токсоплазме IgM.
|
|
O98.8 Другие инфекционные и паразитарные болезни матери, осложняющие беременность, деторождение или послеродовой период
|
Обследование в соответствии с рубрикой A1, A2, A3 Листериоз:
1. Показания к обследованию: лихорадка неясной этиологии, репродуктивные потери, пороки развития.
2. Анализ крови на антитела к листериозу, IgG, IgM
3. При положительном результате ИФА антител к листериозу IgG, IgM - анализ крови ПЦР на листериоз.
4. УЗИ + допплерометрия после 30 недель, КТГ в динамике.
5. УЗИ на выявление пороков развития у плода.
6. При подтверждении диагноза - пренатальная диагностика
7. Контроль после лечения - анализ крови на антигены к листериозу методом ПЦР.
|
Антибактериальная терапия на любом сроке беременности (пенициллины)
|
Лихорадка неясной этиологии
|
1. См. рубрику "Базовый спектр обследования беременных женщин"(в стационарных условиях).
2. Дополнительно:
1) При положительном результате ИФА антител к листериозу IgG, IgM консультация врача-инфекциониста.
2) При подтверждении диагноза листериоза - консилиум врачей, пренатальная диагностика.
3) Контроль после лечения - анализ крови на антигены к листериозу методом ПЦР.
4) При неврологической симптоматике консультация врача- невролога.
5) Обследование новорожденного на антитела IgM.
|
1. Симптоматическая терапия.
2. Антибактериальная терапия на любом сроке беременности (пенициллины).
|
Родоразрешение в срок.
|
|
Подозрение на ВИЧ-инфекцию
Z20.6 Контакт с больным и возможность заражения вирусом иммунодефицита человека [ВИЧ]
|
1. Обследование и ведение беременности в соответствии с рубрикой A1, A2, A3.
2. Обследование на антитела к ВИЧ-1 и ВИЧ-2.
3. Молекулярно- биологическое обследование на ДНК или РНК ВИЧ (при получении отрицательного результата обследования на антитела к ВИЧ и наличии данных о половом или парентеральном контакте с больным ВИЧ-инфекцией в течение последних 6 месяцев)
4. Консультация врача-инфекциониста.
|
Лечебные мероприятия согласно имеющимся акушерским и гинекологическим показаниям.
|
Ухудшение состояния матери и плода в связи с течением беременности. Родоразрешение.
|
1. См. объем обследования на амбулаторном этапе.
2. Обследование на антитела к ВИЧ-1 и ВИЧ-2.
3. Использование экспресс-тестов в экстренных случаях.
4. Консультация врача- инфекциониста.
|
В соответствии с причиной госпитализации Химиопрофилактика в родах и новорожденному согласно рекомендациям по профилактике передачи ВИЧ от матери к ребенку.
|
Родоразрешение путем кесарева сечения в обсервационном отделении при отсутствии специализированного родильного дома. После родов не прикладывать к груди и не проводить грудного вскармливания.
|
|
Положительный результат лабораторного обследования на ВИЧ
R75 Лабораторное обнаружение вируса иммунодефицита человека [ВИЧ]
|
1. Обследование и ведение беременности в соответствии с рубрикой A1, A2, A3.
2. Консультация врача- инфекциониста и направление в специализированный центр.
|
Лечебные мероприятия согласно имеющимся акушерским и гинекологическим показаниям.
|
Ухудшение состояния матери и плода в связи с течением беременности.
Родоразрешение.
|
См. объем обследования на амбулаторном этапе
Консультация врача-инфекциониста и направление в специализированный центр.
|
В соответствии с причиной госпитализации.
Химиопрофилактика в родах и новорожденному согласно рекомендациям по профилактике передачи ВИЧ от матери к ребенку.
|
Родоразрешение путем кесарева сечения в обсервационном отделении при отсутствии специализированного родильного дома.
После родов не прикладывать к груди и не проводить грудного вскармливания.
|
|
ВИЧ-инфекция
Z21
Бессимптомный инфекционный статус, вызванный вирусом иммунодефицита человека [ВИЧ]
(В20-В24): Болезнь, вызванная вирусом иммунодефицита человека [ВИЧ]
|
1. Обследование и ведение беременности в соответствии с рубрикой A1, A2, A3.
2. Консультация врача-инфекциониста и направление в специализированный центр.
3. Ведение пациентки совместно с врачом- инфекционистом.
4. При невозможности пациентки наблюдаться в Центре профилактики и борьбы со СПИД обеспечиваются обследования, необходимые для назначения и проведения химиопрофилактики передачи ВИЧ от матери ребенку во время беременности (общий и биохимический анализ крови, уровень СД4, анализ уровня РНК ВИЧ (вирусной нагрузки) согласно протоколам и рекомендациям по профилактике передачи ВИЧ от матери ребенку.
|
1. Лечебные мероприятия согласно имеющимся акушерским и гинекологическим показаниям.
2. Химиопрофилактика передачи ВИЧ от матери ребенку во время беременности согласно существующим рекомендациям.
3. Если беременность наступила на фоне антиретровирусной терапии ее коррекция с учетом беременности, в случае необходимости.
4. При осложненном течении гестационного процесса тактика ведения беременности и терапия не отличается от лечения и ведения неинфицированных женщин.
5. При наличии вторичных заболеваний их лечение в соответствии с существующими рекомендациями.
|
1. Ухудшение состояния матери и плода в связи с течением беременности.
2. Клиническое прогрессирование ВИЧ-инфекции.
3. Родоразрешение.
|
1. См. объем обследования на амбулаторном этапе.
2. При наличии вторичных заболеваний их диагностика и лечение совместно с врачом-инфекционистом, терапия.
3. Диагностика антенатального состояния плода см. "Ведение беременности при физиологическом течении".
4. При осложненном течении гестационного процесса тактика ведения беременности и терапия не отличается от лечения и ведения неинфицированных женщин.
|
1. В соответствии с причиной госпитализации.
2. Лечебные мероприятия согласно имеющимся акушерским и гинекологическим показаниям.
3. Химиопрофилактика передачи ВИЧ от матери ребенку во время беременности, родов и новорожденному согласно существующим рекомендациям.
4. При наличии вторичных заболеваний их лечение в соответствии с существующими рекомендациями.
5. При осложненном течении гестационного процесса тактика ведения беременности и терапия не отличается от лечения и ведения неинфицированных женщин.
|
Решение вопроса о способе родоразрешения в зависимости от вирусной нагрузки.
Родоразрешение в обсервационном отделении при отсутствии специализированного родильного дома.
После родов не прикладывать к груди и не проводить грудного вскармливания.
|
|
III. Беременность и экстрагенитальные заболевания
|
|
O99 Другие болезни матери, классифицированные в других рубриках, но осложняющие беременность, роды и послеродовой период
|
|
Венозные осложнения во время беременности
O22.0 Варикозное расширение вен нижних конечностей во время беременности
O22.1 Варикозное расширение вен половых органов во время беременности
O22.2 Поверхностный тромбофлебит во время беременности
O22.3 Глубокий флеботромбоз во время беременности
O22.4 Геморрой во время беременности
O22.5 Тромбоз церебральных вен во время беременности
O22.8 Другие венозные осложнения во время беременности
O22.9 Венозное осложнение во время беременности неуточненное
|
1. Анализ крови клинический.
2. Гемостазиограмма + Д-димер.
3. УЗИ + допплерография вовлеченного участка вен, ангиосканирование (по назначению врача - сердечно-сосудистого хирурга)
4. Эхография вен ног (по назначению врача-сердечно-сосудистого хирурга)
5. УЗИ органов и сосудов малого таза.
6. Консультация врача-сердечно-сосудистого хирурга.
|
1. Компрессионное белье (I-II класс компрессии).
2. Медикаментозная терапия по назначению врача - сердечно-сосудистого хирурга.
3. Мазевые / гелевые нестероидные противовоспалительные и антикоагулянтные препараты.
4. Прямые антикоагулянты (низкомолекулярные гепарины).
5. Ангиопротекторы во II-III триместрах беременности.
|
1. О22.3 Глубокий флебо-тромбоз во время беременности
2. О22.4 Геморрой во время беременности
3. О22.5 Тромбоз церебральных вен во время беременности
4. О22.8 Другие венозные осложнения во время беременности
5. O22.9 Венозное осложнение во время беременности неуточненное
6. O87.1 Глубокий флеботромбоз в послеродовом периоде.
|
1. См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
2. См. объем обследования на амбулаторном этапе
3. Дополнительно:
а) Клиническая оценка состояния беременной.
б) Оценка состояния плода.
в) В процессе ведения:
1) общий анализ мочи;
2) агрегатограмма;
3) коагулограмма,
4) УЗИ + допплеро- графия вовлеченного участка вен, ангиосканирование (по назначению врача-сердечно-сосудистого хирурга);
г) УЗИ органов брюшной полости по показаниям 087.1.;
д) биохимия крови (в том числе - мочевина, креатинин);
е) ЭКГ (если не проводилось в III триместре беременности).
|
Медикаментозная терапия в условиях специализированного стационара по назначению врача-сердечно-сосудистого хирурга.
1. Компрессионное белье (I-II класс компрессии).
2. Мазевые / гелевые нестероидные противовоспалительные и антикоагулянтные препараты.
3. Прямые антикоагулянты (низкомолекулярные гепарины).
4. Дезагреганты.
5. Ангиопротекторы во II-III триместрах беременности.
6. Физиотерапия.
7. Антибиотики широкого спектра действия.
8. Инфузионная терапия.
9. Оперативное лечение.
а) В I триместре беременность может быть пролонгирована.
б) Во II и III триместрах тактика ведения беременности определяется сопутствующими акушерскими осложнениями.
в) При развитии тромбоэмболических осложнений (тромбоз глубоких вен, тромбофлебит проксимальнее верхней трети бедра) перевод в стационар по профилю.
г) При выявлении флотирующего тромба установка кава-фильтра (по назначению врача-сердечно-сосудистого хирурга)
|
1. Прерывание беременности / родоразрешение по акушерским показаниям по решению консилиума врачей.
2. Родоразрешение: через естественные родовые пути - если тромбоз не представляет опасности с точки зрения возможного возникновения тромбоэмболии легочной артерии (далее - ТЭЛА), а показания к кесареву сечению определяются акушерской ситуацией. При этом введение гепарина следует прекратить за 6 часов до ожидаемых родов и возобновить через 6 часов после них. В случае, если имеет место флотирующий тромб, представляющий опасность возникновения ТЭЛА, то родоразрешение через естественные родовые пути возможно только после имплантации кава-фильтра. Если кава-фильтр не установлен, то родоразрешение выполняют путём кесарева сечения в сочетании с пликацией нижней полой вены механическим швом на фоне комплексной антитромботической терапии.
|
|
Хронические ревматические болезни сердца
I05 Ревматические болезни митрального клапана
I06 Ревматические болезни аортального клапана
I07 Ревматические болезни трехстворчатого клапана
I08 Поражения нескольких клапанов
I09 Другие ревматические
болезни сердца
Другие болезни сердца
I34 Неревматические поражения митрального клапана
I35 Неревматические поражения аортального клапана
I36 Неревматические поражения трехстворчатого клапана
I37 Поражения клапана легочной артерии.
|
1. Обследование в соответствии с рубрикой A1, A2, A3.
2. См. рубрику "Ведение беременности при физиологическом течении".
3. Консультация врача-кардиолога (врача-терапевта) и в дальнейшем динамическое наблюдение.
4. Уточнение диагноза и решение вопроса о возможности продолжения беременности при сроке до 10 недель.
5. ЭКГ в каждом триместре и перед родами, а также по показаниям.
6. Суточное мониторирование ЭКГ по Холтеру.
7. Рентгенологическое исследование органов грудной клетки (по назначению врача-кардиолога)
8. ЭХОКГ в динамике при появлении клинических признаков декомпенсации.
9. Ревматические пробы (определение титра антигиалуронидазы, анти-О-стрептолизина, дифениламиновая проба, С-реактивный белок, серомукоид)
10. КТГ, допплерометрия в динамике.
11. Плановая госпитализация для родоразрешения в сроке 38 недель.
12. При необходимости консультация врача-сердечно-сосудистого хирурга, динамическое наблюдение, хирургическое лечение.
|
1. Специальная физическая подготовка к родам.
2. Соблюдение режима труда и отдыха с ограничением физической нагрузки.
3. Медикаментозная терапия по назначению врача-кардиолога (врача-терапевта)
|
1. С целью уточнения диагноза и решения вопроса о возможности продолжения беременности при сроке до 10 недель.
2. В 28-32 недели с целью обследования и коррекции проводимой терапии.
3. В 38 недель для подготовки к родоразрешению, выбору тактики и способа родоразрешения.
4. Обследование и лечение в условиях стационара.
5. Ухудшение состояния беременной.
6. Появление признаков декомпенсации.
7. Осложненное течение беременности
8. Р00.3 Поражения плода и новорожденного, обусловленные хроническими болезнями системы кровообращения и дыхания у матери.
9. Прерывание беременности по медицинским показаниям.
10. Досрочное родоразрешение.
11. Плановая госпитализация для родоразрешения в сроке 38-39 недель.
|
1. См. рубрику "Базовый спектр обследования беременных женщин"(в стационарных условиях).
2. См. объем обследования на амбулаторном этапе.
3. Дополнительно:
а) клиническая оценка состояния беременной;
б) оценка состояния плода;
в) консультация врача-терапевта / врача- ревматолога;
г) в процессе ведения лабораторный спектр по назначению врача- ревматолога /врача-терапевта.
При появлении клинических признаков декомпенсации:
а) ЭХОКГ в динамике;
б) ревматические пробы (определение титра антигиалуро-нидазы, анти-О-стрептолизина, дифениламиновая проба, С-реактивный белок, серомукоид);
в) КТГ, допплерометрия в динамике.
|
1. Медикаментозная терапия по назначению врача-кардиолога (врача-терапевта):
а) сердечной недостаточности;
б) легочной гипертензии;
в) нарушений ритма сердца;
г) пароксизмальных нарушений ритма сердца;
д) профилактика тромбозов и тромбоэмболии;
е) профилактика инфекционного эндокардита.
При признаках сердечной недостаточности II ,IV функционального класса - постельный режим, диуретики, сердечные гликозиды, кортикостероиды.
Препараты и группы:
Бета-адреноблокаторы Сердечные гликозиды
Диуретики
Неселективный антагонист эндотелии-новых рецепторов типа ЕТА и ЕТ
Антагонисты кальция
Селективный ингибитор цГМФ-специфической ФДЭ5
Непрямые антикоагулянты
Низкомолекулярные гепарины
Нефракционированный гепарин
Дезагреганты
Антиаритмические препараты
Антибактериальные препараты
При тахиаритмиях, рефрактерных к медикаментозной терапии - радиочастотная аблация атрио-вентрикулярного узла и дополнительных проводящих путей, кардиоверсия, имплантация кардиовертера-дефибриллятора.
При брадикардии менее 40 в 1 мин. или асистолии более 2,5 с - имплантация электрокардиостимулятора.
При тяжелом митральном или аортальном стенозе - баллонная вальвулопластика, кислородотерапия.
2. Медикаментозная терапия для пролонгирования беременности (см. О36.3 O26.2 O60).
|
По решению консилиума врачей прерывание беременности по медицинским показаниям/ досрочное родоразрешение / родоразрешение:
1) Ухудшение состояния беременной.
2) Появление признаков декомпенсации.
3) Осложненное течение беременности.
Родоразрешение через естественные родовые пути с решением вопроса о выключении потужного периода (управляемая эпидуральная анестезия / акушерские щипцы), кесарево сечение (акушерские показания).
При родоразрешении решение вопроса об инвазивном мониторинге давления в легочной артерии (консилиум врачей).
|
|
Кардиомиопатия
I42 Кардиомиопатия
О90.3 Кардиомиопатия в послеродовом периоде
|
1. Обследование в соответствии с рубрикой A1, А2, A3.
2. См. рубрику "Ведение беременности при физиологическом течении".
3. Консультация врача-кардиолога (врача-терапевта) и в дальнейшем динамическое наблюдение (1-2 раза в месяц), консультация врача-эндокринолога.
4. Уточнение диагноза и решение вопроса о возможности вынашивании беременности при сроке до 12 недель.
5. ЭКГ в каждом триместре и перед родами, а также по показаниям.
6. Суточное мониторирование ЭКГ по Холтеру.
7. Рентгенологическое исследование органов грудной клетки (по назначению врача-кардиолога)
8. ЭХО-КГ повторно в динамике при появлении клинических признаков декомпенсации.
9. При впервые выявленном поражении клапанного аппарата сердца - ревматические пробы (определение титра антигиалуронидазы, анти-О-стрептолизина, дифениламиновая проба, С-реактивный белок).
10. Исследование тиреоидных гормонов (ТТГ, свободный Т4, AT к ТПО) в динамике при тиреотоксической кардиомиопатии.
11. КТГ, допплерометрия в динамике.
12. Плановая госпитализация для родоразрешения в сроке 38 недель.
13. При необходимости консультация врача-сердечно-сосудистого хирурга, динамическое наблюдение, хирургическое лечение.
|
1. Специальная физическая подготовка к родам.
2. Соблюдение режима труда и отдыха с ограничением физической нагрузки.
3. Медикаментозная терапия по назначению врача-кардиолога (врача-терапевта), включая антикоагулянтную терапию.
|
1. С целью уточнения диагноза и решения вопроса о возможности продолжения беременности при сроке до 10 недель.
2. В 28-32 недели с целью обследования и коррекции проводимой терапии
3. В 38 недель для подготовки к родоразрешению, выбору тактики и способа родоразрешения.
4. Ухудшение состояния беременной. Появление признаков декомпенсации осложнений беременности.
5. Поражения плода и новорожденного, обусловленные хроническими болезнями системы кровообращения и дыхания у матери.
6. Досрочное родоразрешение.
7. Плановая госпитализация для родоразрешения в сроке 38-39 недель.
|
1. См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
2. См. рубрику хронические ревматические болезни.
3. В динамике по назначению врача-кардиолога (врача-терапевта): исследование тиреоидных гормонов (ТТГ, свободный Т4, AT к ТПО) в динамике при тиреотоксической кардиомиопатии.
|
1. Медикаментозная терапия по назначению врача-кардиолога (врача-терапевта)
1) Бета-адреноблокаторы.
2) При дилатационной кардиомиопатии: сердечные гликозиды.
3) Диуретики.
4) Вазодилататоры.
5) Непрямые антикоагулянты.
6) Низкомолекулярные гепарины.
7) Нефракционированный гепарин.
8) Дезагреганты.
9) Антиаритмические препараты.
При развитии признаков сердечной недостаточности III-IV функционального класса:
1) постельный режим,
2) кислородотерапия,
3) коррекция метаболических нарушений гипонатриемии, гипокалиемии, ограничение потребления воды,
4) препараты калия,
5) препараты магния,
6) ограничение инфузионной терапии
При гипертрофической кардиомиопатии избегать:
1) инотропных средств,
2) вазодилататоры,
3) адреномиметики,
4) гиповолемии. Консилиум врачей для решения вопроса о
прерывании беременности по медицинским показаниям.
При угрозе преждевременных родов не использовать адреномиметки, использовать сульфат магния.
В послеродовом периоде дополнительно при дилатационной кардиомиопатии:
1) Нитропруссид натрия
2) Ингибиторы ангиотензин- превращающего фермента
3) Добутамин
Внутриаортальная баллонная контрпульсация, в самых тяжелых случаях трансплантация сердца
2. Медикаментозная терапия для пролонгирования беременности (см. О36.3 O26.2 О60) (кроме верапамила и нифедипина)
При гипертрофической кардиомиопатии спинномозговая и эпидуральная анестезия противопоказаны, применяют ингаляционный наркоз.
|
Досрочное родоразрешение при: 1. ухудшении состояния беременной;
2. появлении признаков декомпенсации;
3. осложненном течении беременности Р00.3.
|
|
Сахарный диабет при беременности
О24.0 Существовавший ранее сахарный диабет инсулинзависимый
O24.1 Существовавший ранее сахарный диабет инсулиннезависимый
O24.2 Существовавший ранее сахарный диабет, связанный с недостаточностью питания
O24.3 Существовавший ранее сахарный диабет неуточненный
O24.4 Сахарный диабет, возникший во время беременности
O24.9 Сахарный диабет при беременности неуточненный
|
1. УЗИ-контроль за признаками присоединения и нарастания диабетической фетопатии, динамикой роста плода и его жизнеспособностью.
2. В III триместре УЗИ + допплерометрия в 25 недель и 30 недель и КТГ плода в динамике.
3. УЗИ для определения объема околоплодных вод.
4. Клинический анализ крови, мочи.
5. Гемостазио - грамма.
6. Гликемический профиль.
7. Гликированный гемоглобин 1 раз в триместр.
8. Самоконтроль гликемии натощак, перед основными приемами пищи и через 1 час после них.
9. Контроль кетонов в моче (крови) ежедневно натощак.
10. При отсутствии протеинурии - контроль суточной микроальбуминурии 1 раз в триместр.
11. Проба Реберга при первой явке и по показаниям.
12. Суточная протеинурия и глюкозурия по назначению врача-эндокринолога.
13. Бактериологический посев мочи в 16 недель и по показаниям.
14. Консультация врачей- специалистов:
а) врача-эндокринолога (врача-терапевта);
б) врача-офтальмолога 3 раза за беременность;
в) врача-невролога.
15. Ведение дневника самоконтроля.
16. ЭКГ в каждом триместре.
|
1. Диета (стол N 9).
2. Медикаментозное лечение под контролем врача-эндокринолога и врача-терапевта.
|
1. При первой госпитализации до 10-12 недель - для решения вопроса о целесообразности пролонгирования беременности до 10-11 недель - уточнения диагноза, подбора терапии, компенсации диабета - прерывания беременности.
2. Вторая госпитализация в 21-24 недели для компенсации углеводного обмена.
3. В сроке 32 недели для дальнейшего мониторинга течения беременности и сахарного диабета.
4. Декомпенсация сахарного диабета при любом сроке беременности.
5. Ухудшение состояния плода.
6. Присоединение пре- эклампсии
7. Угроза прерывания беременности.
8. В 36-37 недель для решения вопроса о родоразрешении.
|
1. См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
2. Дополнительно:
а) УЗИ контроль динамики развития плода и его жизнеспособности.
б) Клинический спектр в процессе наблюдения.
в) ЭКГ при каждой госпитализации.
г) При отсутствии протеинурии - контроль суточной микроальбуминурии 1 раз в триместр.
д) Консультации смежных врачей-специалистов:
1) врача-офтальмолога,
2) врача-невролога (для оценки степени
тяжести диабетической нейропатии),
3) врача-эндокринолога (врача-терапевта)
По назначению врача-эндокринолога (врача-терапевта):
1) гликемический профиль в динамике,
2) трехсуточное мониторирование глюкозы (CGMS) или монитори рование гликемии в on-line режиме,
3) пикированный гемоглобин 1 раз в триместр;
4) креатинин сыворотки (проба Реберга) при сахарном диабете 1 типа при каждой госпитализации для оценки возможности пролонгирования беременности по скорости клубочковой фильтрации;
5) контроль ТТГ в каждом триместре, по показаниям чаще (сахарный диабет 1 типа часто сочетается аутоиммунным тиреоидитом, гипотиреозом).
|
1. Диетотерапия.
2. Медикаментозное лечение - под контролем врача-эндокринолога и врача-терапевта.
1) При сахарном диабете, существовавшем ранее, и по показаниям при гестационном сахарном диабете проводится интенсифицированная инсулино-терапия многократными инъекциями инсулина или постоянная подкожная инфузия инсулина при помощи инсулиновой помпы в базисно-болюсном режиме.
2) Применяются препараты инсулина средней продолжительности действия и ультракороткого действия.
3) при гестационном сахарном диабете при неэффективности диетотерапии, проводимой в течение 2 недель (глюкоза плазмы капиллярной крови по дневнику самоконтроля: натощак и перед основными приемами пиши более или равной 5,1 ммоль/л и (или) через 1 час после основных приемов пищи более или равной 7,0 ммоль/л), показана инсулинотерапия. Режим инсулинотерапии в зависимости от показателей гликемии (используются человеческие генно-инженерные инсулины короткой и средней продолжительности действия, а также биоподобные аналоги инсулина, разрешенные при беременности).
4) инсулинотерапия также показана при наличии диабетической фетопатии и/или макросомии плода, а также нарастающем многоводии, по данным УЗИ.
5) По показаниям назначаются препараты для лечения гипотиреоза, артериальной гипертонии.
У пациенток с сахарным диабетом 1 типа потребность в инсулине в I триместре снижается, во II и III триместрах увеличивается, в послеродовом периоде необходима коррекция дозы.
Пероральные противодиабетические препараты при беременности противопоказаны.
Подготовка к родоразрешению.
|
Досрочное родоразрешение при декомпенсации сахарного диабета независимо от срока беременности и неэффективности медикаментозного лечения, присоединении тяжелой преэклампсии и других осложнений течения беременности, ухудшении состояния плода и новорожденного, обусловленного другими состояниями матери.
|
|
Недостаточное увеличение массы тела во время беременности
O25 Недостаточность питания матери при беременности
O26.1 Недостаточное увеличение массы тела во время беременности
|
1. См. рубрику "Ведение беременности при физиологическом течении".
2. Контроль массы тела, диуреза, АД.
3. Глюкоза венозной плазмы натощак.
4. ЭКГ.
5. Консультации врачей- специалистов:
а) врача-диетолога,
б) врача-эндокринолога,
в) врача-гастроэнтеролога,
г) врача-психиатра.
|
Диетотерапия (белковая пища)
|
Ухудшение состояния беременной и / или плода (Различные состояния, связанные с
Р00.4 поражением плода и новорожденного, обусловленные расстройствами питания у матери).
|
См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
Дополнительно:
1. УЗИ контроль динамики развития плода и его жизнеспособности.
2. В III триместре УЗИ + допплерометрия в 25 недель и с 30 недель и КТГ плода в динамике.
3. УЗИ для определения объема околоплодных вод.
4. Кал на яйца гельминтов, скрытую кровь.
5. УЗИ внутренних органов.
|
1. При отсутствии заболевания стационарное лечение не показано.
2. Диетотерапия.
3. Лечение основного заболевания: синдром мальабсорбции, эндокринная патология (декомпенсированный сахарный диабет 1 типа, тиреотоксикоз, хроническая надпочечниковая недостаточность), психические заболевания, сопровождающиеся анорексией.
4. Препараты, способствующие пищеварению (включая ферменты).
5. Стимуляторы аппетита.
|
Показания для прерывания беременности / досрочного родоразрешения:
1) ухудшение состояния матери;
2) ухудшение состояния плода Р00.4 Поражения плода и новорожденного, обусловленные расстройствами питания у матери.
Тактика и сроки родоразрешения решаются консилиумом врачей с привлечением врачей-специалистов.
|
|
Чрезмерное увеличение массы тела во время беременности
О26.0 Чрезмерное увеличение массы тела во время беременности
|
1. См. рубрику "Ведение беременности при физиологическом течении".
2. Контроль массы тела, диуреза, АД.
3. Глюкоза венозной плазмы натощак.
4. Контроль гликемии в процессе наблюдения.
5. ЭКГ в каждом триместре.
6. Проведение ОГТТ до 32 недель.
7. Исследование липидного спектра крови (холестерин, триглицериды, липопротеины низкой и высокой плотности).
8. Гемостазиограмма.
9. Консультация врача-эндокринолога 2 раза (при первой явке и после проведения ОГТТ в сроке 24-28 недель). При выявлении гестационного сахарного диабета - 1 раз в 2 недели, при необходимости чаще.
|
1. Диета с ограничением животных жиров и простых углеводов.
2. Дробное 5-6-разовое питание.
3. При выявлении гестационного сахарного диабета - стол N 9 и контроль гликемии.
4. Минимизация лекарственной нагрузки.
|
1. Необходимость обследования в условиях стационара.
2. Различные состояния, связанные с Р00.4 Поражения плода и новорожденного, обусловленные расстройствами питания у матери.
3. Госпитализация на родоразрешение в сроке 39 недель.
|
1. См. рубрику "Базовый спектр обследования беременных женщин " (в стационарных условиях).
2. См. объем обследования на амбулаторном этапе.
3. Дополнительно:
1) В III триместре УЗИ + допплерометрия в 25 недель и с 30 недель КТГ плода в динамике.
2) УЗИ для определения объема околоплодных вод.
3) Консультации врачей- специалистов:
а) врача-терапевта,
б) врача-диетолога,
в) врача-эндокринолога.
По назначению врача-терапевта: ЭКГ, ЭХОКГ
По назначению врача-эндокринолога:
1) контроль гликемии в процессе наблюдения;
2) при сроке беременности 33 недели и более - гликемический профиль (определение глюкозы венозной плазмы глюкозооксидазным методом) или самоконтроль гликемии натощак, перед основными приемами пищи и через 1 час в течение не менее 3 дней;
3) исследование липидного спектра крови (холестерин, триглицериды, липопротеины низкой и высокой плотности);
4) гемостазиограмма;
5) ТТГ - если не сдавала во время беременности.
|
1. Диета с ограничением легкоусвояемых углеводов и животных жиров.
Показания для инсулинотерапии см. гестационный сахарный диабет.
2. Минимизация лекарственной нагрузки
1) Диетические средства для лечения ожирения.
2) Препараты для лечения функциональных расстройств желудочно-кишечного тракта (далее - ЖКТ).
|
1) Ухудшение состояния матери.
2) Ухудшение состояния плода.
3) Поражения плода и новорожденного, обусловленные расстройствами питания у матери.
4) Осложненное течение беременности.
Тактика и сроки родоразрешения решаются консилиумом врачей с привлечением врачей-специалистов.
|
|
Гипотензивный синдром у матери
O26.5 Гипотензивный синдром у матери
|
1. Обследование в соответствии с рубрикой A1, A2, A3.
2. См. "Ведение беременности при физиологическом течении".
3. Суточное монитерирование АД (по назначению врача-терапевта / врача-кардиолога)
4. Эхокардиография (по назначению врача-терапевта / врача- кардиолога)
5. УЗИ почек и надпочечников.
|
1. Адаптогены.
2. Общеукрепляющее лечение (физические упражнения, массаж, плавание).
3. Ношение компрессионного белья.
|
1. Ухудшение состояния матери и плода.
2. Плановая госпитализация для родоразрешения в сроке 38- 39 недель.
|
1. См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
2. См. объем обследования на амбулаторном этапе.
3. Дополнительно:
1) В III триместре УЗИ + допплерометрия в 25 недель и с 30 недель КТГ плода в динамике.
2) Контроль массы тела, диуреза, АД.
3) Консультация врача-терапевта / врача-кардиолога.
|
1. Адаптогены
2. Вазопрессоры
3. При остро развившейся гипотензии препараты инотропного действия
|
Родоразрешение в срок.
|
|
Поражение печени во время беременности, родов и в послеродовом периоде
O26.6 Поражение печени во время беременности, родов и в послеродовом периоде
Т65.8 Токсическое действие других и неуточненных веществ
|
1. Обследование в соответствии с рубрикой A1, A2, A3.
2. Клинический анализ крови, мочи, биохимическое исследование крови (общий белок, билирубин - прямой и общий, холестерин, глюкоза, креатинин, лактатдегидрогеназа, щелочная фосфатаза, АЛТ, ACT, калий, натрий), HBsAg, HBcorAg, HCV.
3. Гемостазиограмма.
4. Расширенная коагулограмма.
5. УЗИ печени, желчного пузыря.
6. Консультации: врачей- специалистов:
а) врача-гастроэнтеролога,
б) врача-терапевта,
в) врача-инфекциониста
|
1. Соблюдение режима труда и отдыха.
2. Диетотерапия.
3. Минимизация лекарственной нагрузки.
4. Медикаментозная терапия по назначению врача-терапевта или врача-гастроэнтеролога.
|
1. Ухудшение состояния беременной.
2. Осложненное течение беременности.
3. Досрочное родоразрешение.
4. Плановая госпитализация для родоразрешения в сроке 38- 39 недель.
|
1. См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
2. Дополнительно:
1) Контроль состояния плода.
2) Дополнительные обследования - по назначению врача-терапевта или врача- гастроэнтеролога.
|
1. Дезинтоксикационная терапия.
2. Препараты урсодезоксихолевой кислоты.
3. Противорвотные препараты.
4. Препараты для лечения заболеваний печени и желчевыводящих путей.
5. Препараты, способствующие пищеварению (включая ферменты).
6. Прочие препараты для лечения заболеваний ЖКТ и нарушений обмена веществ.
7. Эфферентные методы лечения (плазмаферез, гемосорбция, гемодиализ).
8. Лечение ДВС-синдрома.
9. Лечение печеночной недостаточности
10. В случае подтверждения диагноза острого вирусного гепатита больная переводится в инфекционную клинику. Дальнейшая тактика ведения направлена на сохранение беременности.
11. Показанием для немедленного родоразрешения является жировой гепатоз.
|
Показания для прерывания беременности / досрочного родоразрешения:
1) ухудшение состояния матери;
2) ухудшение состояния плода, а также
Р00.2
Поражения плода и новорожденного, обусловленные инфекционными и паразитарными болезнями у матери; Р00.8
Поражения плода и новорожденного, обусловленные другими состояниями матери;
3) осложненное течение беременности;
4) поражение печени в рамках тяжелой преэклампсии;
5) острый жировой гепатоз немедленное родоразрешение.
Тактика и сроки родоразрешения решаются консилиумом врачей с привлечением врачей-специалистов.
|
|
Подвывих лонного сочленения во время беременности, родов и в послеродовом периоде
O26.7 Подвывих лонного сочленения во время беременности, родов и в послеродовом периоде
|
1. Обследование в соответствии с рубрикой A1, A2, A3.
2. Плановая госпитализация для родоразрешения в сроке 38-39 недель.
|
|
Плановая госпитализация для родоразрешения в сроке 38-39 недель.
|
1. См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
2. Консультация врача-травматолога- ортопеда.
3. УЗИ лонного сочленения.
4. Ионизированный кальций крови.
5. Консилиумом врачей, решение вопроса о тактике родоразрешения.
6. Рентгенография таза (по назначению врача-травматолога- ортопеда)
|
1. Нестероидные противовоспалительные средства (мази, гели).
2. Хондопротекторы (мазь, гель).
3. Физиолечение, массаж, ЛФК.
4. Тугое бинтование, "Гамак".
|
Показания для досрочного родоразрешения: ухудшение состояния матери.
Тактика и сроки родоразрешения решаются консилиумом врачей с привлечением врачей-специалистов.
|
|
Анемия
O99.0 Анемия, осложняющая беременность, роды и послеродовой период
O99.1 Другие болезни крови и кроветворных органов и отдельные нарушения с вовлечением иммунного механизма, осложняющие беременность, роды и послеродовой период
|
1. Обследование в соответствии с рубрикой A1, A2, A3.
2. См. рубрику "Ведение беременности при физиологическом течении".
3. ЭКГ в каждом триместре.
4. Клинический анализ крови - 1 раз в 1 месяц с лейкоцитарной формулой, подсчетом ретикулоцитов и тромбоцитов.
5. Биохимический анализ крови (общий белок, сывороточное железо, ферритин, трансферрин, билирубин общий и прямой); другие исследования по назначению врача-терапевта.
6. Консультация врача-терапевта (врача- гематолога) и в дальнейшем динамическое наблюдение (1 - 2 раза в месяц).
7. Уточнение диагноза и решение вопроса о возможности продолжения беременности при сроке до 10 недель.
8. Пункция костного мозга (по назначению врача- гематолога)
9. КТГ и допплерометрия в динамике.
|
1. Диета, богатая белками, железом, витаминами и фоллатами.
2. Препараты, содержащие железо.
3. Лечение основного и сопутствующих заболеваний (дифиллоботриоз, гиповитаминоз С).
|
1. Ухудшение состояния беременной женщины, отсутствие эффекта от амбулаторного лечения осложнений беременности.
2. Плановая госпитализация для родоразрешения в сроке 38- 39 недель.
|
1. См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
2. См. объем обследования на амбулаторном этапе.
3. Дополнительно:
1) Клинический анализ мочи, гемостазиограмма, коагулограмма.
2) Спектр для постановки диагноза железо- дефицитной анемии.
3) Комплекс исследований для трансфузии (назначения врача-трансфузиолога)
4) Консультации специалистов: врача-трансфузиолога (при снижении гемоглобина до 70 г/л и ниже).
|
1. Препараты железа.
2. Стимуляторы гемопоэза (эритропоэтин).
3. Лечение основного и сопутствующих заболеваний (дифиллоботриоз, гиповитаминоз витамина С).
4. Глюкокортикостероиды.
5. Иммунодепрессанты.
6. При анемиях и гемоглобине ниже 70 г/л трансфузия эритроцитарной массы.
7. Группа препаратов дефероксамина.
8. Алкилирующие средства (цитостатики) (циклофосфамид)
9. Иммуноглобулины (Иммуноглобулин G).
10. Интерфероны.
|
Показания для досрочного родоразрешения:
1) ухудшение состояния матери;
2) ухудшение состояния плода.
Поражения плода и новорожденного, обусловленные другими состояниями матери
Тактика и сроки родоразрешения решаются консилиумом врачей с привлечением врачей-
специалистов.
|
|
Болезни эндокринной системы, расстройства питания и нарушения обмена веществ, осложняющие беременность, роды и послеродовой период
O99.2
|
1. Обследование в соответствии с рубрикой A1, A2, A3.
2. См. рубрику "Ведение беременности при физиологическом течении".
3. Уровень мочевой кислоты.
4. Глюкоза крови, кальций, калий, натрий крови, триглицериды крови, липидный спектр.
5. Свободный Т4, ТТГ.
6. ЭКГ в каждом триместре.
7. Консультация врача- эндокринолога, врача- гастроэнтеролога.
8. Плановая госпитализация для родоразрешения в сроке 38-39 недель.
|
Медикаментозная терапия по назначению врача-терапевта (врача-эндокринолога)
|
Плановая госпитализация для родоразрешения в сроке 38.
|
1. См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
2. Дополнительно:
1) В III триместре УЗИ + допплерометрия в 25 недель и с 30 недель КТГ плода в динамике.
2) Контроль массы тела, диуреза, АД.
3) Консультация врача-терапевта.
|
Медикаментозная терапия основного заболевания по назначению врача-терапевта (врача-эндокринолога).
Гормоны для системного применения (исключая половые гормоны).
Анатомо-терапевтическо-химическая классификация (далее - АТХ):
1) Гормоны гипоталамуса и их аналоги.
2) Кортикостероиды для системного применения.
3) Препараты для лечения заболеваний щитовидной железы.
4) Гормоны поджелудочной железы.
5) Препараты, регулирующие обмен кальция.
Мочеполовая система и половые гормоны (АТХ):
1) Половые гормоны и модуляторы половой системы.
2) Прочие препараты для лечения гинекологических заболеваний.
3) Ингибиторы секреции пролактина.
Препараты для питания (АТХ):
1) Диетические средства для лечения ожирения.
2) Другие препараты для питания.
3) Препараты для лечения заболеваний печени и желчевыводящих путей.
4) Препараты для лечения ожирения (исключая диетические продукты).
5) Препараты, способствующие пищеварению (включая ферменты).
6) Препараты для лечения сахарного диабета.
7) Прочие препараты для лечения заболеваний желудочно-кишечного тракта и нарушений обмена веществ.
|
|
|
Психические расстройства и болезни нервной системы, осложняющие беременность, роды и послеродовой период
O99.3
|
1. Обследование в соответствии с рубрикой A1, А2, A3.
2. См. рубрику "Ведение беременности при физиологическом течении".
3. Консультация врача-психиатра в сроке до 11-12 недель с целью решения вопроса о возможности пролонгирования беременности.
|
|
Плановая госпитализация для родоразрешения в сроке 38-39 недель.
|
1. См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
2. См. объем обследования на амбулаторном этапе.
|
Медикаментозная терапия основного заболевания по назначению врача-психиатра: Нервная система (АТХ):
1) Противоэпилептические препараты.
2) Противопаркинсонические препараты.
3) Психолептики.
4) Психоаналептики.
5) Другие препараты для лечения заболеваний нервной системы.
|
Прерывание беременности по медицинским показаниям (O35, Р0.08. Р0.09)
|
|
Болезни системы кровообращения, осложняющие беременность, роды и послеродовой период
O99.4
|
1. ЭКГ, ЭХОКГ.
2. Суточное мониторирование АД.
3. Холтер ЭКГ-мониторирование (по показаниям).
4. Ультразвуковая допплерография экстракраниальных сосудов в каждом триместре.
5. Энцефалограмма (по назначению врача-невролога)
6. Консультации врачей- специалистов по показаниям:
а) врача-кардиолога (врача-сердечно-сосудистого хирурга);
б) врача-невролога.
|
|
Р00.3
Поражения плода и новорожденного, обусловленные хроническими болезнями системы кровообращения и дыхания у матери. Плановая госпитализация для родоразрешения в сроке 38-39 недель.
|
1. См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
2. Дополнительно:
1) ЭКГ, ЭХОКГ.
2) Суточное мониторирование АД.
3) Холтер ЭКГ- мониторирование (по показаниям).
4) Ультразвуковая допплерография экстракраниальных сосудов в каждом триместре.
5) Энцефалограмма (по назначению врача-невролога)
6) Консультация врача-кардиолога (врача-сердечно-сосудистого хирурга), врача-невролога (по показаниям).
|
Сердечно-сосудистая система (АТХ):
1) Препараты для лечения заболеваний сердца.
2) Антигипертензивные препараты.
3) Диуретики.
4) Периферические вазодилататоры.
5) Ангиопротекторы.
6) Бета- адреноблокаторы.
7) Блокаторы кальциевых каналов.
8) Препараты, влияющие на ренинангиотензиновую систему.
9) Гиполипидемические препараты.
а) Препараты магния
б) Антиаритмические препараты
в) Непрямые антикоагулянты
г) Низкомолекулярный гепарин
д) Нефракционированный гепарин
е) Бозентам
ж) Силденафил
|
По решению консилиума врачей досрочное родоразрешение при:
1) ухудшении состояния беременной;
2) появлении признаков декомпенсации;
3) осложненном течении беременности;
4) поражениях плода и новорожденного, обусловленных хроническими
болезнями системы кровообращения и дыхания у матери. Родоразрешение через естественные родовые пути с решением вопроса о выключении потужного периода (управляемая эпидуральная анестезия / акушерские щипцы), кесарево сечение при наличии акушерских показаний.
При родоразрешении - обеспечение инвазивного мониторинга давления в легочной артерии (консилиум врачей).
|
|
Болезни органов дыхания, осложняющие беременность, роды и послеродовой период
J40 Бронхит, не уточненный как острый или хронический
J41 Простой и слизисто-гнойный хронический бронхит
J42 Хронический бронхит неуточненный
J44.9 ХОБЛ неуточненная
O99.5 Болезни органов дыхания, осложняющие беременность, роды и послеродовой период
J18 Пневмония без уточнения возбудителя
J45.1 Неаллергическая астма
J45.8 Смешанная астма
J45.9 Астма неуточненная
|
1. Обследование в соответствии с рубрикой A1, A2, A3.
2. Анамнез, физикальные обследования.
3. Общий анализ крови.
4. Консультация врача-терапевта (врача-пульмонолога, врача-фтизиатра, врача- аллерголога-иммунолога, врача-онколога, врача-кардиолога)
5. ЭКГ в каждом триместре.
6. Исследование функции внешнего дыхания (по назначению врачей- специалистов)
7. Бактериологический анализ мокроты и микроскопия мокроты по показаниям + чувствительность к антибиотикам.
8. Рентгенография (по назначению врачей-специалистов)
9. Фибробронхоскопия (по назначению врачей- специалистов)
10. Плановая госпитализация для родоразрешения в сроке 38 - 39 недель.
|
1. Соблюдение режима труда и отдыха.
2. Медикаментозное лечение по назначению врача-терапевта (врача-пульмонолога)
3. Бронхолитики.
4. Антибактериальная терапия.
5. Глюкокортикоиды.
6. Интерфероны.
7. Иммуноглобулины.
8. Отхаркивающие препараты.
9. Профилактика простудных заболеваний.
10. Рекомендуется вакцинация противогриппозной вакциной со II триместра беременным с бронхиальной астмой, у которых грипп вызывает тяжелые обострения бронхиальной астмы.
11. Беременным с хроническими заболеваниями органов дыхания, серповидно- клеточной анемией, сахарным диабетом, аспленией, иммунодефицитом рекомендуется вакцинация для профилактики пневмококковых инфекций со II триместра.
12. Лечение сопутствующего аллергического ринита у беременных с бронхиальной астмой (топические стероиды, антигистаминные).
13. Лечение сопутствующей гастроэзофагеальной рефлюксной болезни у беременных с бронхиальной астмой (антациды, антисекреторные препараты).
|
1. Ухудшение состояния беременной.
2. Осложненное течение беременности.
3. Р00.3 Поражения плода и новорожденного, обусловленные хроническими болезнями системы кровообращения и дыхания у матери.
4. Прерывание беременности по медицинским показаниям.
5. Досрочное родоразрешение.
6. Родоразрешение.
|
1. См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
2. Рентгенография (по назначению врачей-специалистов) при подозрении на острую пневмонию.
|
1. Антибактериальная терапия:
а) при нетяжелых бактериальных пневмониях пенициллины, цефалоспорины;
б) при атипичных пневмониях или непереносимости бета-лактамных антибиотиков макролиды;
в) при пневмониях тяжелого течения или при наличии факторов риска (алкоголизм, муковисцидоз, бронхоэктазы) защищенные пенициллины, цефалоспорины 3, 4 поколения, гликопептиды (ванкомицин), карбапенемы;
г) применение аминогликозидов возможно только по жизненным показаниям.
2. Муколитическая терапия.
3. Противовоспалительная терапия: ацетаминофен. У пациенток с "аспириновой" бронхиальной астмой, исключить нестероидные противовоспалительные средства.
4. Медикаментозная терапия, направленная на пролонгирование беременности.
5. Бронхолитики:
1) для купирования приступов - селективные бета2- адреномиметики; длительнодействующие бета2- агонисты назначают в качестве дополнительной терапии к ингаляционным глюкокортикоидам;
2) ингаляционные глюкокортикоиды;
3) при неэффективности ингаляций бета- адреномиметиков - внутривенное (далее - в/в) введение аминофиллина.
6. Ингаляционные м-холинолитики.
7. Глюкокортикоиды.
8. Интерфероны
9. Иммуноглобулины
|
Показания для досрочного родоразрешения:
1) тяжелая форма заболевания, ухудшение состояния матери (появление / нарастание сердечной и дыхательной недостаточности и отсутствие эффекта от лечения);
2) ухудшение состояния плода (отсутствие эффекта от лечения) Р00.3, Р00.8, Р00.9;
3) осложненное течение беременности.
Тактика и сроки родоразрешения решаются консилиумом врачей с привлечением врачей- специалистов. При бронхиальной астме в связи с риском обострения в родах не применять:
а) простагландины F2
б) метил-эргометрин.
|
|
Болезни органов пищеварения, осложняющие беременность, деторождение и послеродовой период
К21 Гастроэзофагеальный рефлюкс
К22 Другие болезни пищевода
К25 Язва желудка
К26 Язва двенадцатиперстной кишки
К29 Гастрит и дуоденит
К27 Пептическая язва неуточненной локализации
К28 Гастроеюнальная язва
К29.8 Дуоденит
К30 Диспепсия
К31 Другие болезни желудка и двенадцатиперстной кишки
|
1. Обследование в соответствии с рубрикой A1, A2, A3.
2. См. рубрику "Ведение беременности при физиологическом течении".
3. Консультация врача-терапевта (врача-гастроэнтеролога) и в дальнейшем динамическое наблюдение (1-2 раза в месяц).
4. Клинический анализ крови, мочи, биохимический анализ крови, анализ кала на скрытую кровь.
5. УЗИ желудочно-кишечного тракта.
6. Эзофагогастродуоденоскопия и рН метрия.
7. Исследование секреторной и моторной функции желудка (по назначению врачей- специалистов)
|
1. Соблюдение режима труда и отдыха.
2. Диета.
3. Медикаментозная терапия по назначению врача-терапевта, врача- гастроэнтеролога.
|
1. Обследование и лечение в условиях стационара.
2. Ухудшение состояния беременной женщины.
3. Осложненное течение беременности.
4. Прерывание беременности по медицинским показаниям.
5. Досрочное родоразрешение.
6. Родоразрешение.
|
1. См. рубрику "Базовый спектр обследования беременных женщин" (в стационарных условиях).
2. Дополнительно: консультация врача- хирурга.
|
1. Соблюдение режима труда и отдыха; диета.
2. Медикаментозная терапия по назначению врача-терапевта, врача- гастроэнтеролога:
1) Препараты для лечения заболеваний, связанных с нарушением кислотности.
2) Препараты для лечения функциональных расстройств ЖКТ.
3) Противорвотные препараты.
4) Препараты для лечения заболеваний печени и желчевыводящих путей.
5) Слабительные препараты.
6) Противодиарейные, кишечные противовоспалительные и противомикробные препараты.
7) Препараты, способствующие пищеварению (включая ферменты).
8) Анаболические средства для системного применения.
9) Стимуляторы аппетита.
3. Алюминий- и магнийсодержащие препараты.
4. Магния трисиликаты и натрия бикарбонат использовать не следует.
5. Сукральфат, Н2- блокаторы и большинство ингибиторов протонной помпы в терапевтических дозах не повышают риск побочных эффектов даже в I триместре беременности.
6. Хирургическое лечение
|
Показания для досрочного родоразрешения:
1) ухудшение состояния матери;
2) ухудшение состояния плода Р00.4, Р00.8, Р00.9
3) осложненное течение беременности
Тактика и сроки родоразрешения решаются консилиумом врачей с привлечением врачей-специалистов.
|
|
Болезни кожи и подкожной клетчатки, осложняющие беременность, деторождение и послеродовой период
O99.7
|
Консультация врача-дерматовенеролога.
|
|
Плановая госпитализация для родоразрешения в сроке 38 недель.
|
Консультация врача-дерматовенеролога.
|
Дерматотропные препататы (АТХ):
1) Противогрибковые препараты для лечения заболеваний кожи.
2) Дерматопротекторы.
3) Препараты для лечения ран и язв.
4) Препараты для лечения зуда (включая антигистаминные препараты и анестетики).
5) Препараты для лечения псориаза.
6) Противомикробные препараты для лечения заболеваний кожи.
7) Кортикостероиды для местного лечения заболеваний кожи.
8) Антисептики и дезинфицирующие препараты.
9) Препараты для лечения угревой сыпи.
10) Прочие препараты для лечения заболеваний кожи.
|
Показания досрочного родоразрешения:
1) ухудшение состояния матери
2) ухудшение состояния плода
Р00.8
Поражения плода и новорожденного, обусловленные другими состояниями матери
Р00.9
Поражения плода и новорожденного, обусловленные неуточненными состояниями матери
3) осложненное течение беременности Тактика и сроки родоразрешения решаются консилиумом врачей с привлечением врачей-специалистов.
|
|
Послеродовой период
|
|
O85 Послеродовой сепсис
Исключено: акушерская пиемическая и септическая эмболия (O88.3); септицемия во время родов (O75.3)
При необходимости идентифицировать инфекционный агент используют дополнительный код (В95-В97):
B95 Стрептококки и стафилококки как возбудители болезней, классифицированных в других рубриках
B96 Другие бактериальные агенты как возбудители болезней, классифицированных в других рубриках
B96.0 Mycoplasma pneumoniae [М.pneumoniae]
B96.1 Klebsiella pneumoniae [K.pneumoniae]
B96.2 Escherichia coli [E.coli]
B96.3 Haemophilus influenzae [H.influenzae]
В96.4 Proteus (mirabilis) (morganii)
B96.5 Pseudomonas (aeruginosa) (mallei) (pseudomallei)
B96.6 Bacillus fragilis [B.fragilis]
B96.7 Clostridium perfringens [C.perfringens]
B96.8 Другие уточненные бактериальные агенты
В97 Вирусные агенты как возбудители болезней, классифицированных в других рубриках
В97.0 Аденовирусы
В97.1 Энтеровирусы
В97.2 Коронавирусы
B97.3 Ретровирусы
B97.4 Респираторно-синцитиальный вирус
B97.5 Реовирусы
B97.6 Парвовирусы
В97.7 Папилломавирусы
В97.8 Другие вирусные агенты
|
|
|
|
1. Консультации врачей-специалистов:
а) врача-анестезиолога-реаниматолога;
б) врача-хирурга;
в) врача-инфекциониста;
г) врача-трансфузиолога;
д) врача-клинического фармаколога;
е) врача-терапевта.
2. УЗИ органов малого таза.
3. УЗИ органов брюшной полости.
4. Другие методы визуализации по назначению врачей- специалистов.
5. Бактериологическое исследование крови, мочи, ликвора (по показаниям) + чувствительность к антибиотикам.
|
1. Немедленная госпитализация в отделение анестезиологии-реаниматологии.
2. Аппаратный мониторинг.
3. Интенсивная терапия:
1) коррекция гемодинамических нарушений;
2) инотропная терапия;
3) искусственная вентиляция легких (далее - ИВЛ);
4) антибактериальная терапия (фторхинолоны, орнидазол);
5) метаболическая терапия;
6) парентеральное питание;
7) инфузионная терапия;
8) лабораторный контроль;
9) иммуномодулирующая и антимедиаторная терапия.
Хирургическая тактика:
1. Лапароскопия диагностическая.
2. Оперативные вмешательства
лапароскопическим и лапаротомным доступом:
1) экстирпация матки без придатков;
2) экстирпация матки с тубэктомией;
3) вскрытие и опорожнение абсцесса малого таза и брюшной полости;
4) трансвагинальное / трансабдоминальное дренирование;
5) аспирационно-промывное дренирование;
6) дренирование абсцесса брюшной полости / малого таза под контролем УЗИ;
7) хирургическая обработка послеоперационного шва.
Эфферентные методы лечения (плазмаферез).
Показаниями к лапаротомии и экстирпации матки с маточными трубами являются:
1) отсутствие эффекта от проводимой интенсивной терапии;
2) наличие гноя в матке;
3) маточное кровотечение на фоне сепсиса;
4) гнойные образования в области придатков матки;
5) выявление с помощью УЗИ остатков плодного яйца или последа в полости матки (возможна вакуумная ручная аспирация).
После стабилизации состояния пациентки возможно применение методов экстракорпоральной детоксикации (плазмафереза, плазмосорбции, квантовой аутогемотерапии) в первые сутки септического шока.
|
|
|
Другие послеродовые инфекции
O86.0 Инфекция хирургической акушерской раны
O86.1 Другие инфекции половых путей после родов
O86.2 Инфекция мочевых путей после родов
O86.3 Другие инфекции мочеполовых путей после родов
O86.4 Гипертермия неясного происхождения, возникшая после родов
Исключено: гипертермия во время родов (O75.2), послеродовая лихорадка (O85)
O86.8 Другие уточненные послеродовые инфекции
|
1. Клинический анализ крови, общий анализ мочи.
2. Клиническая оценка состояния родильницы, молочных желез, органов малого таза.
3. Анализ мочи по Нечипоренко.
4. Оценка диуреза.
5. Бактериологический анализ мочи + чувствительность к антибиотикам.
6. Биохимический анализ крови (в том числе - мочевина, креатинин).
7. Посев крови.
8. ЭКГ.
9. УЗИ малого таза, брюшной полости.
10. Консультация врача-терапевта.
11. Консультация врача- физиотерапевта.
12. Консультация врача- уролога, врача-хирурга (по показаниям), врача-нефролога.
|
1. Антибактериальная системная и местная терапия
2. Уросептики
3. Санация раны
4. Физиотерапия
|
1. Необходимость в обследовании и лечении в условиях стационара.
2. Необходимость в хирургическом лечении в условиях стационара.
|
1. См. объем обследования на амбулаторном этапе.
2. Дополнительно:
1) Бактериологический анализ отделяемого из раны + чувствительность к антибиотикам.
2) Бактериологический анализ отделяемого из влагалища + чувствительность к антибиотикам.
3) Консультация врача- физиотерапевта.
|
1. Антибактериальная системная и местная терапия.
2. Уросептики.
3. Инфузионная терапия.
4. Санация раны.
5. Физиотерапия.
6. Оперативное лечение.
|
|
|
Венозные осложнения в послеродовом периоде
Включено: во время родов, родоразрешения и в послеродовом периоде
Исключено: акушерская эмболия (O88.-), венозные осложнения при беременности (O22.-)
О87.0 Поверхностный тромбофлебит в послеродовом периоде
O87.1 Глубокий флеботромбоз в послеродовом периоде
O87.2 Геморрой в послеродовом периоде
O87.3 Тромбоз церебральных вен в послеродовом периоде
O87.8 Другие венозные осложнения в послеродовом периоде
O87.9 Венозные осложнения в послеродовом периоде неуточненные
|
|
|
|
1. Клиническая оценка состояния родильницы, молочных желез, органов малого таза
2. Консультация врача- сердечно-сосудистого хирурга / врача-хирурга (по показаниям).
3. Клинический анализ крови, общий анализ мочи.
4. Гемостазиограмма.
5. Агрегатограмма.
6. Коагулограмма, Д-димер.
7. УЗИ + допплерография вовлеченного участка вен, ангиосканирование (по назначению врача-сердечно-сосудистого хирурга)
8. Эхография вен ног (по назначению врача-сердечно-сосудистого хирурга)
9. УЗИ органов малого таза.
10. УЗИ органов брюшной полости по показаниям О87.1
11. Биохимия крови (в том числе - мочевина, креатинин).
12. ЭКГ (если не проводилось в III триместре беременности).
|
1. Антибактериальная системная терапия с учетом чувствительности.
2. Дезагреганты.
3. Гепарин и его производные (гепарин, надропарин кальция, далтепарин натрия).
4. Инфузионная терапия.
5. Дезагреганты (дипиридамол, ацетилсалициловая кислота)
6. Препараты, укрепляющие сосудистую стенку.
7. Ношение компрессионного белья I- II класса компрессии.
8. Физиотерапия.
9. Оперативное лечение.
|
|
|
Акушерская эмболия
Включено: легочная эмболия во время беременности, родов или в послеродовом периоде
Исключено: эмболия, осложняющая аборт, внематочную или молярную беременность (О00-О07, О08.2)
O88.0 Акушерская воздушная эмболия
O88.1 Эмболия амниотической жидкостью
O88.2 Акушерская эмболия сгустками крови
O88.3 Акушерская пиемическая и септическая эмболия
O88.8 Другая акушерская эмболия
|
|
|
|
1. АЧТВ.
2. Коагулограмма.
3. Протромбиновый индекс.
4. Фибриноген.
5. Агрегация тромбоцитов.
6. Растворимые комплексы мономеров фибрина.
7. D-димер.
8. Рентгенография органов грудной клетки.
9. ЭКГ, ЭХОКГ.
|
При возникновении ТЭЛА в I триместре беременность целесообразно прервать в связи с тяжёлым состоянием больной и необходимостью продолжительной антикоагулянтной терапии.
Во II-III триместрах вопрос о пролонгировании беременности решают индивидуально в зависимости от состояния беременной и плода.
Показанием к прерыванию беременности является тяжёлое состояние беременной и выраженное ухудшение состояния плода. При тяжёлом состоянии пациентки родоразрешение должно быть выполнено путём кесарева сечения. Абдоминальное родоразрешение проводят также и при отсутствии у больной кава-фильтра. При этом врач-сердечно-сосудистый хирург выполняет также пликацию нижней полой вены механическим швом.
При удовлетворительном состоянии больных, когда с момента возникновения ТЭЛА до родов прошло более 1 месяца и гемодинамические показатели стабилизировались, при наличии установленного кава-фильтра роды могут быть проведены через естественные родовые пути.
В послеродовом периоде продолжают лечение гепарином с постепенным переходом на антикоагулянты непрямого действия.
|
|
Осложнения в послеродовом периоде, не классифицированные в других рубриках
O90.0 Расхождение швов после кесарева сечения
O90.1 Расхождение швов промежности
O90.2 Гематома акушерской хирургической раны
O90.8 Другие осложнения послеродового периода, не классифицированные в других рубриках
O90.9 Осложнение послеродового периода неуточненное
|
1. Клинический анализ крови, общий анализ мочи.
2. Бактериологический анализ мочи + чувствительность к антибиотикам.
3. Бактериологическое исследование молока.
4. Биохимия крови.
5. Посев крови.
6. ЭКГ.
7. УЗИ малого таза, брюшной полости, передней брюшной стенки в динамике.
8. УЗИ акушерской хирургической раны.
9. Гемостазиограмма.
10. Бактериологический анализ отделяемого ран + чувствительность к антибиотикам.
11. Консультация врача-терапевта, врача- физиотерапевта, врача-хирурга (по показаниям).
|
1. Антибактериальная системная и местная терапия.
2. Санация раны.
3. Физиотерапия.
4. Вскрытие гематомы, дренирование.
5. Повторное наложение швов.
|
1. Необходимость в обследовании и лечении в условиях стационара
2. Необходимость в хирургическом лечении в условиях стационара
|
1. См. объем обследования на амбулаторном этапе.
2. Дополнительно:
1) Клиническая оценка состояния родильницы, молочных желез, органов малого таза.
2) Коагулограмма.
3) Оценка диуреза.
4) Бактериологический анализ отделяемого из влагалища + чувствительность к антибиотикам.
5) ЭХОКГ (по назначению врача-терапевта / врача- кардиолога)
|
1. Вскрытие гематомы, дренирование.
2. Санация раны.
3. Физиотерапия.
4. Наложение вторичных швов.
5. Медикаментозное лечение:
а) антибиотики широкого спектра действия с учетом чувствительности;
б) антисептики для обработки послеоперационной раны;
в) инфузионные среды;
г) гепарин и его производные (низкомолекулярные гепарины);
д) дезагреганты.
|
|
|
О90.3 Кардиомиопатия в послеродовом периоде
О90.4 Послеродовая острая почечная недостаточность
О90.5 Послеродовой тиреоидит
|
|
|
|
1. Консультация врача-терапевта / врача-кардиолога, врача-эндокринолога.
2. Клинический анализ крови, общий анализ мочи.
3. Биохимия крови (в том числе - мочевина, креатинин), ревматоидные маркеры.
4. Гемостазиограмма, коагулограмма
5. Оценка диуреза
6. Бактериологический анализ мочи + чувствительность к антибиотикам (О90.4)
7. Посев крови О90.3 (по назначению врача-терапевта /врача- кардиолога)
8. ЭКГ, ЭХОКГ (по назначению врача-терапевта /врача- кардиолога)
9. УЗИ почек, щитовидной железы (по назначению врача-терапевта, врача- эндокринолога)
|
1. Антибактериальная системная и местная терапия (антибиотики широкого спектра действия, пенициллины).
2. Гепарин и его производные (низкомолекулярные гепарины).
3. Дезагреганты.
4. Терапия по назначению врача-терапевта.
5. Перевод в стационар по профилю (по показаниям).
|
|
|
Инфекции молочной железы, связанные с деторождением
О91.0 Инфекции соска, связанные с деторождением
O91.1 Абсцесс молочной железы, связанный с деторождением
O91.2 Негнойный мастит, связанный с деторождением
|
1. Клинический анализ крови.
2. Бактериологический анализ отделяемого из соска, полости абсцесса + чувствительность к антибиотикам.
3. Бактериологическое исследование грудного молока.
4. УЗИ молочных желез.
5. УЗИ органов малого таза.
6. Консультация врача- физиотерапевта, врача-хирурга (по показаниям).
|
1. Антибактериальная системная и местная терапия.
2. Пункция абсцесса.
3. Санация раны.
4. Физиотерапия.
5. Подавление лактации при O91.0 и O91.1 (бромкриптин).
|
1. Необходимость в обследовании и лечении в условиях стационара
2. Необходимость в хирургическом лечении в условиях стационара.
|
1. См. объем обследования на амбулаторном этапе.
2. Дополнительно: клинический анализ мочи.
|
1. Использование специальных накладок.
2. Антибактериальная системная и местная терапия.
3. Дезинтоксикационная терапия.
4. Хирургическое лечение (по показаниям).
5. Санация раны.
6. Физиотерапия.
7. Терапия, направленная на улучшение процессов регенерации.
8. Подавление лактации (при О91.0 и O91.1)
Перевод в стационар по профилю (по показаниям).
|
|
|
Другие изменения молочной железы и нарушения лактации, связанные с деторождением
O92.0 Втянутый сосок
O92.1 Трещина соска, связанная с деторождением
O92.2 Другие и неуточненные изменения молочной железы, связанные с деторождением
O92.3 Агалактия
O92.4 Гипогалактия
O92.5 Слабая [подавленная]
Лактация
O92.6 Галакторея
O92.7 Другие и неуточненные нарушения лактации
|
1. Визуальный осмотр молочных желез, пальпация.
2. УЗИ молочных желез (по показаниям).
|
1. Использование специальных накладок.
2. Терапия, направленная на улучшение процессов регенерации.
3. Обработка антисептиками.
4. Физические факторы.
5. Грудное вскармливание.
6. Полноценное питание.
7. Фитоточаи и пищевые добавки.
8. Торможение лактации.
|
|
См. объем обследования на амбулаторном этапе
|
1. Использование специальных накладок.
2. Терапия, направленная на улучшение процессов регенерации.
3. Обработка антисептиками.
4. Физические факторы.
5. Грудное вскармливание.
6. Полноценное питание.
7. Торможение лактации.
|
|
Родоразрешение (O80-O84)
|
Нозологическая форма
|
Код по МКБ-Х
|
Диагностические мероприятия, консультации смежных врачей-специалистов
|
Объем лечебных мероприятий
|
Перечень используемых лекарственных средств
|
|
Роды одноплодные, самопроизвольное родоразрешение
|
O80.0 Самопроизвольные роды в затылочном предлежании
O80.1 Самопроизвольные роды в ягодичном предлежании
О80.8
Другие самопроизвольные одноплодные роды
О80.9 Одноплодные самопроизвольные роды неуточненные
|
1. Для тазового предлежания - акушерский стационар второй (третьей) группы.
2. Осмотр врача-акушера- гинеколога.
3. Контроль АД, пульса, диуреза, оценка родовых путей (Bishop, Хечинашвили).
4. УЗИ плода и допплерометрия.
5. КТГ плода.
6. Аускультация плода в родах (каждые 30 мин в 1 периоде, после каждой потуги во втором периоде).
7. Лабораторный спектр при поступлении на роды (если не обследована на амбулаторном этапе)*.
8. Продолжительная или непрерывная КТГ во время родов (индуцированные роды, переношенная беременность, фетоплацентарная недостаточность и т.д.).
9. Ведение партограммы в родах.
10. УЗИ органов малого таза в послеродовый период.
11. Консультация врача-анестезиолога-реаниматолога.
|
Родоразрешение. Пособие при родоразрешении.
1. Анальгетики (нестероидные противовоспалительные средства)
2. Производные дифенгидрамина гидрохлорида.
3. Алкалоиды белладонны (Атропина сульфат).
При утомлении - акушерский сон, премедикация.
1. Амниотомия.
2. Пособие в родах при головном предлежании.
3. Пособие в родах при тазовом предлежании (ручное пособие по Цовьянову, классическое ручное пособие прием Морисо-Левре-Лашапелль).
4. Медиолатеральная эпизиотомия / перинеотомия срединная.
5. Осмотр мягких родовых путей в зеркалах.
6. Зашивание разрывов мягких тканей родовых путей.
|
1. Раствор NaCl
2. Растворы для в/в и внутримышечного (далее - в/м) введения
3. Прокаин, лидокаин
4. Метилэргометрин
5. Окситоцин
6. Кеторолак
7. Тримеперидин
8. Фентанил
9. Мидазолам
10. Дифенгидрамина гидрохлорид
11. Атропина сульфат
12. Кетамин
13. Пропофол эмульсия для в/в введения
14. Бупивакаин
15. Ропивакаин
16. Бензодиазепина производные
17. Наркотические анальгетики
18. Этанол
19. Анестетики общие другие
20. Иммуноглобулин человека антирезус RHO[D]
|
|
O81 Роды одноплодные, родоразрешение с наложением щипцов или с применением вакуум - экстрактора
Исключено: неудачная попытка применения вакуум-экстрактора или щипцов (O66.5)
|
O81.0 Наложение низких [выходных] щипцов
O81.1 Наложение средних [полостных] щипцов
O81.2 Наложение средних [полостных] щипцов с поворотом
O81.3 Наложение других и неуточненных щипцов
O81.4 Применение вакуум - экстрактора
O81.5 Родоразрешение с комбинированным применением щипцов и вакуум - экстрактора
|
1. Ведение патологических родов врачом-акушером-гинекологом.
2. УЗИ плода.
3. Оценка состояния плода (КТГ+допплерометрия, непрерывная КТГ)
4. УЗИ органов малого таза в послеродовой период.
5. Консультация врача-анестезиолога-реаниматолога.
|
1. См. рубрику "Роды одноплодные, самопроизвольное родоразрешение".
2. Наложение акушерских щипцов.
3. Наложение вакуум- экстрактора.
4. Контрольное ручное обследование стенок полости матки после наложения полостных щипцов.
|
См. рубрику "Роды одноплодные, самопроизвольное родоразрешение".
|
|
O82 Роды одноплодные, родоразрешение посредством кесарева сечения
|
O82.0 Проведение элективного кесарева сечения
O82.1 Проведение срочного кесарева сечения
O82.2 Проведение кесарева сечения с гистерэктомией
O82.8 Другие одноплодные роды путем кесарева сечения
O82.9 Роды путем кесарева сечения неуточненные
|
1. Ведение патологических родов врачом-акушером-гинекологом.
2. Консультация врача- анестезиолога-реаниматолога.
3. УЗИ плода + допплерометрия.
4. КТГ плода.
5. Комплекс исследований при проведении трансфузии.
6. Общий (клинический) анализ крови, общий анализ мочи, анализ крови биохимический, коагулограмма.
7. УЗИ органов малого таза в послеродовой период.
|
1. Лапаротомия (нижнее-серединная / поперечно-надлобковым разрезом / по Джоэлу-Коэну).
2. Кесарево сечение в нижнем маточном сегменте.
3. Кесарево сечение в нижнем маточном сегменте с последующей тотальной / субтотальной гистерэктомией (миома матки больших размеров, невозмож ность проведения миомэктомии из-за шеечного / перешеечного расположения узла)
4. Анестезиологическое пособие (включая раннее послеоперационное ведение).
|
1. Метилэргометрин
2. Энзапрост
3. Препараты кальция
4. Уксусной кислоты производные
5. Пенициллины в комбинации с ингибиторами бета-лактамаз
6. Цефалоспорины 2 или 3 поколения
Анестезиологическое обеспечение:
1. Атропина гидрохлорид
2. Дифенгидрамина гидрохлорид
3. Наркотические анальгетики (тримеперидин, фентанил)
4. Анестетики общие другие (кетамин, пропофол)
5. Амиды (бупивакаин, ропивакаин)
6. Мидозолам
При кесаревом сечении / лапаротомии:
1. Барбитураты (тиопентал натрия)
2. Холина производные (суксаметония хлорид и йодид)
3. Четвертичные аммониевые соединения (пипекурония бромид, рокурония бромид взамен векурония бромида)
4. Галогенизированные гидрокарбоны (севофлуран жидкость для ингаляций)
5. Наркотические анальгетики (тримеперидин, фентанил)
6. Опиоиды (трамадол)
7. Холинэстеразы ингибиторы (неостигмина метилсульфат)
|
|
O83 Роды одноплодные, родоразрешение с использованием другого акушерского пособия
|
O83.0 Извлечение плода за тазовый конец
O83.1 Другое акушерское пособие при родоразрешении в тазовом предлежании
83.2 Роды с другими акушерскими манипуляциями [ручными приемами]
O83.3 Родоразрешение живым ребенком при абдоминальной беременности
O83.4 Деструктивная операция при родоразрешении
O83.8 Другие уточненные виды акушерского пособия при одноплодных родах
O83.9 Акушерское пособие при одноплодных родах неуточненное
|
1. Ведение патологических родов врачом-акушером-гинекологом.
2. Консультация врача- анестезиолога-реаниматолога.
3. УЗИ плода + допплерометрия.
4. Оценка состояния плода. КТГ, непрерывная КТГ.
5. Комплекс исследований при проведении трансфузии.
6. Общий (клинический) анализ крови, общий анализ мочи, анализ крови биохимический, коагулограмма.
7. УЗИ органов малого таза в послеродовом периоде.
|
1. Ручное пособие по Цовьянову.
2. Прием Морисо-Левре-Лашапелль.
3. Классическое ручное пособие.
4. Извлечение плода за ножку.
5. Экстракция плода за тазовый конец.
6. Извлечение плода за тазовый конец.
7. Классический наружно-внутренний (комбинированный) акушерский поворот плода на ножку.
8. Лапаротомия.
9. Плодоразрушающие операции.
10. Клейдотомия (при дистоции плечиков)
Анестезиологическое пособие (включая раннее послеоперационное ведение).
|
1. Метилэргометрин (0,2 мг в/в)
2. Окситоцин и его аналоги
3. Препараты кальция
4. Уксусной кислоты производные
5. Пенициллины в комбинации с ингибиторами бета-лактамаз
6. Цефалоспорины 2 или 3 поколения
Анестезиологическое обеспечение:
1. Атропина гидрохлорид
2. Дифенгидрамина гидрохлорид
3. Наркотические анальгетики (тримеперидин, фентанил)
4. Анестетики общие другие (кетамин, пропофол)
5. Амиды (бупивакаин, ропивакаин)
6. Мидозолам
При кесаревом сечении / лапаротомии:
1. Барбитураты (тиопентал натрия)
2. Холина производные (суксаметония хлорид и йодид)
3. Четвертичные аммониевые соединения (пипекурония бромид, рокурония бромид взамен векурония бромида)
4. Галогенизированные гидрокарбоны (севофлуран жидкость для ингаляций)
5. Наркотические анальгетики (тримеперидин, фентанил)
6. Опиоиды (трамадол)
7. Холинэстеразы ингибиторы (неостигмина метилсульфат)
|
|
O84 Роды многоплодные
При необходимости идентифицировать способ родоразрешения каждым плодом или ребенком используют дополнительный код (О80-O83)
|
О84.0 Роды многоплодные, полностью самопроизвольные.
|
1. Ведение патологических родов врачом-акушером-гинекологом, ведение партограммы.
2. Консультация врача- анестезиолога-реаниматолога.
3. УЗИ плода + допплерометрия.
4. Оценка состояния плода. КТГ, непрерывная КТГ.
5. Общий (клинический) анализ крови, общий анализ мочи, анализ крови биохимический, коагулограмма.
6. УЗИ второго плода после рождения первого.
7. УЗИ органов малого таза в послеродовом периоде.
|
См. рубрику "Роды одноплодные, самопроизвольное родоразрешение".
|
1. Раствор NaCl
2. Препараты кальция
3. Уксусной кислоты производные
4. Пенициллины в комбинации с ингибиторами бета-лактамаз
5. Цефалоспорины 2 или 3 поколения
Анестезиологическое обеспечение:
1. Атропина гидрохлорид
2. Дифенгидрамина гидрохлорид
3. Наркотические анальгетики (тримеперидин, фентанил)
4. Анестетики общие другие (кетамин, пропофол)
5. Амиды (бупивакаин, ропивакаин)
6. Мидозолам
|
|
O84.1 Роды многоплодные, полностью с применением щипцов и вакуум экстрактора
|
См. Рубрику "Роды многоплодные, полностью самопроизвольные".
|
1. См. рубрику "Роды многоплодные, полностью самопроизвольные".
2. Наложение акушерских щипцов.
3. Наложение вакуум- экстрактора.
|
1. Раствор NaCl
2. Иммуноглобулин человека антирезус RHO[D]
3. Препараты кальция
4. Уксусной кислоты производные
5. Пенициллины в комбинации с ингибиторами бета-лактамаз
6. Цефалоспорины 2 или 3 поколения
Анестезиологическое обеспечение:
1. Атропина гидрохлорид
2. Дифенгидрамина гидрохлорид
3. Наркотические анальгетики (тримеперидин, фентанил)
4. Анестетики общие другие (кетамин, пропофол)
5. Амиды (бупивакаин, ропивакаин)
6. Мидозолам
|
|
O84.2 Роды многоплодные, полностью путем кесарева сечения
|
1. Ведение патологических родов врачом-акушером-гинекологом.
2. Консультация врача- анестезиолога-реаниматолога.
3. УЗИ плодов, допплерометрия.
4. Оценка состояния плода. КТГ.
5. Комплекс исследований при проведении трансфузии.
6. Общий (клинический) анализ крови, общий анализ мочи, анализ крови биохимический, коагулограмма.
7. УЗИ органов малого таза в послеродовом периоде.
|
1. Лапаротомия (нижнесерединная / поперчно надлобковым разрезом / по Джоэлу-Коэну).
2. Кесарево сечение в нижнем маточном сегменте.
3. Интраоперационно: Извлечение плода за ножку / Извлечение плода за тазовый конец.
Анестезиологическое пособие (включая раннее послеоперационное ведение).
|
1. Метилэргометрин
2. Энзапрост
3. Окситоцин и его аналоги
4. Простагландины
5. Препараты кальция
6. Уксусной кислоты производные
7. Пенициллины в комбинации с ингибиторами бета-лактамаз
8. Цефалоспорины 2 или 3 поколения
9. Препараты кальция
10. Уксусной кислоты производные
11. Пенициллины в комбинации с ингибиторами бета-лактамаз
12. Цефалоспорины 2 или 3 поколения
Анестезиологическое обеспечение:
1. Атропина гидрохлорид
2. Дифенгидрамина гидрохлорид
3. Наркотические анальгетики (тримеперидин, фентанил)
4. Анестетики общие другие (кетамин, пропофол)
5. Амиды (бупивакаин, ропивакаин)
6. Мидозолам При кесаревом сечении / лапаротомии:
1. Барбитураты (тиопентал натрия)
2. Холина производные (суксаметония хлорид и йодид)
3. Четвертичные аммониевые соединения (пипекурония бромид, рокурония бромид взамен векурония бромида)
4. Галогенизированные гидрокарбоны (севофлуран жидкость для ингаляций)
5. Наркотические анальгетики (тримеперидин, фентанил)
6. Опиоиды (трамадол)
7. Холинэстеразы ингибиторы (неостигмина метилсульфат)
|
|
O84.8 Другое родоразрешение при многоплодных родах
O84.9 Роды многоплодные неуточненные
|
1. Ведение патологических родов врачом-акушером-гинекологом.
2. Консультация врача- анестезиолога-реаниматолога.
3. УЗИ плодов, допплерометрия.
4. Оценка состояния плодов. КТГ, непрерывная КТГ (при живом плоде).
5. Комплекс исследований при проведении трансфузии.
6. Общий (клинический) анализ крови, общий анализ мочи, анализ крови биохимический, коагулограмма.
7. УЗИ органов малого таза в послеродовом периоде.
|
1. См. рубрику "Роды многоплодные, полностью самопроизвольные".
2. Классический наружно-внутренний (комбинированный) акушерский поворот плода на ножку.
3. Извлечение плода за тазовый конец.
4. Извлечение плода за ножку.
5. Ручное пособие по Цовьянову.
6. Прием Морисо-Левре-Лашапелль.
7. Классическое ручное пособие.
8. Лапаротомия.
9. Кесарево сечение.
10. Контрольное ручное обследование стенок полости матки (при родах вне ЛПУ O84.9)
Анестезиологическое пособие (включая раннее послеоперационное ведение).
|
1. Метилэргометрин
2. Окситоцин и его аналоги
3. Антигистаминные препараты
4. Пенициллины в комбинации с ингибиторами бета-лактамаз
5. Цефалоспорины 2 или 3 поколения
6. Препараты кальция
7. Уксусной кислоты производные
Анестезиологическое обеспечение:
1. Атропина гидрохлорид
2. Дифенгидрамина гидрохлорид
3. Наркотические анальгетики (тримеперидин, фентанил)
4. Анестетики общие другие (кетамин, пропофол)
5. Амиды (бупивакаин, ропивакаин)
6. Мидозолам
При кесаревом сечении / лапаротомии:
1. Барбитураты (тиопентал натрия)
2. Холина производные (суксаметония хлорид и йодид)
3. Четвертичные аммониевые соединения (пипекурония бромид, рокурония бромид взамен векурония бромида)
4. Галогенизированные гидрокарбоны (севофлуран жидкость для ингаляций)
5. Наркотические анальгетики (тримеперидин, фентанил)
6. Опиоиды (трамадол)
7. Холинэстеразы ингибиторы (неостигмина метилсульфат)
|
_____________________________
* Определение группы крови и резус-фактора, ВИЧ- экспресс-анализ. Анализ крови клинический. Биохимический анализ крови: общий белок, мочевина, креатинин, общий билирубин, прямой билирубин, АЛТ, ACT, щелочная фосфатаза, глюкоза, железо сыворотки крови. Гемостазиограмма и коагуляционный гемостаз (количество тромбоцитов, время свертывания, время кровотечения, агрегация тромбоцитов, АЧТВ, фибриноген, определение протромбинового (тромбопластинового) времени. Определение антител к бледной трепонеме (Treponema pallidum) в крови, HBsAg, HCV.
Микроскопическое исследование отделяемого женских половых органов на аэробные и факультативно-анаэробные микроорганизмы
Осложнения родов и родоразрешения
|
Нозологическая форма
|
Код по МКБ-Х
|
Диагностические мероприятия, консультации смежных врачей-специалистов
|
Объем лечебных мероприятий
|
Перечень используемых лекарственных средств
|
|
O44 Предлежание плаценты
|
O44.1 Предлежание плаценты с кровотечением Исключено: роды и родоразрешение, осложнившиеся кровотечением из предлежащих сосудов [vasa praevia] (O69.4)
|
1. Осмотр врача-акушера- гинеколога при развернутой операционной.
2. Пульс, АД, частота дыхания, температура тела / аппаратный мониторинг.
3. УЗИ органов малого таза + цветное допплеровское картирование (далее - ЦДК) + допплерометрия.
4. УЗИ органов брюшной полости.
5. Оценка состояния плода. КТГ, непрерывная КТГ.
6. Комплекс исследований при проведении трансфузии.
7. Общий (клинический) анализ крови, общий анализ мочи, анализ крови биохимический.
8. Гемостазиограмма, коагуляционный гемостаз, исследование фибринолитической активности, исследование первичного сосудистого-тромбоцитарного гемостаза, Д-димер.
9. Анализ крови биохимический.
10. При подозрении на коагулопатию прикроватный тест.
11. Комплекс исследований для диагностики железодефицитной анемии.
12. МРТ матки во время беременности и в послеродовой период.
13. Исследование плаценты послеродовое.
14. Морфологическое исследования удаленного препарата.
15. Консультации врачей- специалистов:
а) врача-трансфузиолога,
б) врача-сердечно-сосудистого хирурга,
в) врача-анестезиолога-реаниматолога.
|
1. Если плод живой и гестационный срок менее 34 недель - консервативная тактика (профилактика РДС).
2. Если плод живой и гестационный срок 34-37 недель консервативная тактика.
3. Если плод живой и доношенный - подготовка к плановому оперативному родоразрешению (рассмотреть вопрос об эмболизации сосудов матки).
4. Если плод мертвый или с явными аномалиями развития при любом сроке гестации - подготовка к родоразрешению (при полном предлежании - оперативным путем).
5. При сильном кровотечении родоразрешение. Рассмотреть вопрос об эмболизации сосудов матки.
6. Способ родоразрешения - кесарево сечение в нижнем маточном сегменте. При расположении плаценты в нижнем маточном сегменте или при вращении плаценты в рубец на матке придонное кесарево сечение с последующим иссечением рубца (при частичном краевом врастании плаценты в рубец, при полном). При тотальном вращении (а также если данная ситуация является находкой) кесарево сечение без затрагивания рубца на матке с последующим переводом в акушерский стационар третьей группы.
7. Дополнительные дозы утеротоников (окситоцин, динопрост).
8. При неполном предлежании возможны роды через естественные родовые пути с ранней амниотомией.
|
При консервативном ведении:
1) Аминокислоты (в т.ч. транексамовая кислота)
2) Профилактика РДС - Глюкокортикостероиды активные (Группа III) - Глюкокортикостероиды (дексаметазон).
4) Свежезамороженная плазма (далее - СЗП) в зависимости от степени кровопотери.
При остановившемся кровотечении и сроке менее 37 недель перевод в отделение патологии беременности.
При родоразрешении, осложнившемся кровотечением:
1. Окситоцин и его аналоги
2. Метилэргометрин
3. Кристаллоиды
4. Трансфузия СЗП и эритроцитарной массы, криопреципитата
5. Препараты кальция
6. Аминокислоты (в т.ч. транексамовая кислота)
7. Факторы свертывания крови
8. Препараты плазмы крови и плазмозамещающие
препараты
9. Адрено- и допаминстимуляторы
10. Альфа2-адреномиметики центральные
11. Производные имидазолина
12. Сульфаниламидные диуретики
13. Антигистаминные препараты для местного применения
14. Глюкокортикостероиды слабоактивные (Группа I)
15. Холинэстеразы ингибиторы
16. Пенициллины в комбинации с ингибиторами бета-лактамаз
17. Цефалоспорины 2, 3 поколения
18. Антикоагулянты прямые (гепарин и его производные)
19. Ингибиторы протеолиза
20. Уксусной кислоты производные
Анестезиологическое обеспечение:
1. Атропина гидрохлорид
2. Дифенгидрамина гидрохлорид
3. Наркотические анальгетики (тримеперидин, фентанил)
4. Анестетики общие другие (кетамин, пропофол)
5. Амиды (бупивакаин, ропивакаин)
6. Мидозолам
При кесаревом сечении / лапаротомии: 1. Барбитураты (тиопентал натрия)
2. Холина производные (суксаметония хлорид и йодид)
3. Четвертичные аммониевые соединения (пипекурония бромид, рокурония бромид взамен векурония бромида)
4. Галогенизированные гидрокарбоны (севофлуран жидкость для ингаляций)
5. Наркотические анальгетики (тримеперидин, фентанил)
6. Опиоиды (трамадол)
7. Холинэстеразы ингибиторы (неостигмина метилсульфат).
|
|
O69 Роды и родоразрешение, осложнившиеся патологическим состоянием пуповины
|
O69.4 Роды, осложнившиеся предлежанием сосуда [vasa praevia]
|
1. См. "Роды одноплодные, самопроизвольное родоразрешение".
2. Осмотр в зеркалах при развернутой операционной.
3. Пульс, АД, частота дыхания, температура тела.
4. УЗИ органов малого таза + ЦДК + допплерометрия.
5. УЗИ органов брюшной полости.
6. Оценка состояния плода. КТГ, непрерывная КТГ.
7. Комплекс исследований при проведении трансфузии.
8. Общий (клинический) анализ крови.
9. Гемостазиограмма, коагуляционный гемостаз, исследование фибринолитической активности, исследование первичного сосудистого-тромбоцитарного гемостаза, Д-димер.
10. При подозрении на коагулопатию - прикроватный тест.
11. Исследование плаценты послеродовое.
12. Консультации врачей- специалистов:
а) врача-трансфузиолога,
б) врача-сердечно-сосудистого хирурга,
в) врача-анестезиолога-реаниматолога.
|
1. В зависимости от клинической ситуации, срока беременности, акушерской ситуации.
2. Способ родоразрешения при массивном кровотечении и отсутствии условий для быстрого родоразрешения кесарево сечение.
3. При мертвом плоде и отсутствии массивного кровотечения возможно родоразрешение через естественные родовые пути.
|
См. раздел "Предлежание плаценты"
|
|
O45 Преждевременная отслойка плаценты [abruptio placentae]
|
О45.0 Преждевременная отслойка плаценты с нарушением свертываемости крови
O45.8 Другая преждевременная отслойка плаценты
O45.9 Преждевременная отслойка плаценты неуточненная
|
1. Пульс, АД, частота дыхания, температура тела.
2. УЗИ органов малого таза + ЦДК + допплерометрия.
3. УЗИ органов брюшной полости.
4. Оценка состояния плода. КТГ, непрерывная КТГ.
5. Комплекс исследований при проведении трансфузии.
6. При подозрении на коагулопатию - прикроватный тест.
7. Общий (клинический) анализ крови, общий анализ мочи.
8. Гемостазиограмма, коагуляционный гемостаз, исследование фибринолитической активности, исследование первичного сосудистого-тромбоцитарного гемостаза, Д-димер.
9. Анализ крови биохимический.
10. Исследование плаценты послеродовое.
11. Морфологическое исследования удаленного препарата.
12. Консультации врачей- специалистов:
а) врача-трансфузиолога,
б) врача-сердечно-сосудистого хирурга,
в) врача-анестезиолога-реаниматолога.
|
1. Кесарево сечение (при живом плоде и отсутствии условий для быстрого родоразрешения, а также при мертвом плоде и массивной кровопотере).
2. При преждевременной отслойке плаценты не более 1/3 и отсутствии дистресс-синдрома плода, благоприятной акушерской ситуации для родоразрешения роды через естественные родовые пути.
3. При преждевременной отслойке плаценты во 2 периоде родов, дистресс синдроме плода наложение акушерских щипцов / вакуум-экстратора / экстракция плода за тазовый конец.
4. После рождения плода при родах через естественные родовые пути ручное обследование стенок полости матки.
5. При обнаружении матки Кювелера экстирпация матки без придатков (решение консилиума врачей).
6. Инфузионная терапия.
7. Трансфузионная терапия.
|
При родоразрешении через естественные родовые пути: см. рубрику "Роды одноплодные, самопроизвольное родоразрешение".
При оперативных родах путем кесарева сечения:
см "Роды одноплодные, родоразрешение посредством кесарева сечения".
При родах, осложнившихся кровопотерей:
1. Окситоцин и его аналоги
2. Метилэргометрин
3. Динопрост
4. Кристаллоиды
5. Трансфузия СЗП и эритроцитарной массы, криопреципитата
6. Препараты кальция
7. Аминокислоты (в т.ч. транексамовая кислота)
8. Факторы свертывания крови
9. Препараты плазмы крови и плазмозамещающие препараты
10. Адрено- и допамин-стимуляторы
11. Альфа2-адреномиметики центральные
12. Производные имидазолина
13. Сульфаниламидные диуретики
14. Антигистаминные препараты для местного применения
15. Глюкокортикостероиды слабоактивные (Группа
1)
16. Холинэстеразы ингибиторы
17. Пенициллины в комбинации с ингибиторами бета-лактамаз
18. Цефалоспорины 2 и 3 поколения
19. Холина производные
20. Четвертичные аммониевые соединения
21. Барбитураты
22. Наркотические анальгетики
23. Анестетики общие другие
24. Опия алкалоиды природные
25. Опиоиды
26. Бензодиазепина производные
27. Растворы электролитов
28. Алкалоиды белладонны
29. Третичные амины
30. Антикоагулянты прямые (гепарин и его производные)
31. Ингибиторы протеолиза
|
|
O46 Дородовое кровотечение, не классифицированное в других рубриках
Исключено: кровотечение в ранние сроки беременности (О20-);
кровотечение в родах НКДР (O67-); предлежание плаценты (O44.-);
преждевременная отслойка плаценты (O45.-).
|
О46.0 Дородовое кровотечение с нарушением свертываемости
O46.8 Другое дородовое кровотечение
O46.9 Дородовое кровотечение неуточненное
|
O44 Предлежание плаценты
O45 Преждевременная отслойка плаценты [abruptio placentae]
|
|
O67 Роды и родоразрешение, осложнившиеся кровотечением во
время родов, не классифицированным в других рубриках
Исключено: дородовое кровотечение НКДР (O46.-); послеродовое кровотечение (O72.-); предлежание плаценты (O44.-);
преждевременная отслойка плаценты [abruptio placentae] (O45.-)
|
О67.0 Кровотечение во время родов с нарушением свертываемости
Крови
O67.8 Другие кровотечения во время родов
O67.9 Кровотечение во время родов неуточненное
|
O44 Предлежание плаценты
O45 Преждевременная отслойка плаценты [abruptio placentae]
Роды, сопроводившиеся материнским травматизмом
|
|
O72 Послеродовое кровотечение
Включено: кровотечение после рождения плода или ребенка
|
O72.0 Кровотечение в третьем периоде родов
O72.1 Другие кровотечения в раннем послеродовом периоде
O72.2 Позднее или вторичное послеродовое кровотечение
O72.3 Послеродовая(ой) коагуляционный дефект, афибриногенемия, фибринолиз
O73 Задержка плаценты и плодных оболочек без
Кровотечения
O73.0 Задержка плаценты без кровотечения
O73.1 Задержка частей плаценты или плодных оболочек без кровотечения
|
1. УЗИ органов малого таза.
2. УЗИ органов брюшной полости.
3. Общий (клинический) анализ крови, общий анализ мочи.
4. Гемостазиограмма, коагуляционный гемостаз, исследование фибринолитической активности, исследование первичного сосудистого-тромбоцитарного гемостаза, Д-димер.
5. Анализ крови биохимический.
6. Комплекс исследований для диагностики
железодефицитной анемии.
7. Комплекс исследований при проведении трансфузии.
8. При подозрении на коагулопатию прикроватный тест.
9. Исследование плаценты послеродовое.
10. Морфологическое исследования удаленного препарата.
11. Консультации врачей- специалистов:
а) врача-трансфузиолога,
б) врача-сердечно-сосудистого хирурга,
в) врача-анестезиолога-реаниматолога.
|
1. Ручное отделение и выделение последа.
2. Ручное обследование стенок полости матки.
3. Зашивание разрывов мягких родовых путей.
4. Бимануальная компрессия матки.
5. Внутриматочная тампонада (баллонная).
6. Наложение клемм на шейку матки.
7. Сдавление брюшной аорты (компрессия к позвоночнику). Анестезиологическое пособие (включая раннее послеоперационное ведение). Трансфузия препаратов крови, кровезаменителей. Хирургический гемостаз: 1. Лапаротомия
2. Наложения швов по В-Линчу
3. Перевязка маточной и яичниковой артерий
4. Перевязка подвздошных артерий
5. Экстирпация матки (при неэффективности хирургического гемостаза)
6. Эндоваскулярные окклюзирующие операции
7. Гистероскопия
8. Инструментальное обследование полости матки
9. Гистерорезектоскопия
|
1. Окситоцин и его аналоги
2. Метилэргометрин
3. Кристаллоиды
См. "Беременность позднего срока, роды и родоразрешение, осложнившиеся кровотечением"
4. Трансфузия СЗП и эритроцитарной массы, криопреципитата
5. Препараты кальция
6. Аминокислоты (в т.ч. транексамовая кислота)
7. Факторы свертывания крови
8. Препараты плазмы крови и плазмозамещающие препараты
9. Адрено- и допаминстимуляторы
10. Альфа2-адреномиметики центральные
11. Производные имидазолина
12. Сульфаниламидные диуретики
13. Антигистаминные препараты для местного применения
14. Глюкокортикостероиды слабоактивные (Группа I)
15. Холинэстеразы ингибиторы
16. Пенициллины в комбинации с ингибиторами бета-лактамаз
17. Цефалоспорины 2 и 3 поколения
18. Холина производные
19. Четвертичные аммониевые соединения
20. Барбитураты
21. Наркотические анальгетики
22. Анестетики общие другие
23. Опия алкалоиды природные
24. Опиоиды
25. Бензодиазепина производные
26. Растворы электролитов
27. Алкалоиды белладонны
28. Третичные амины
29. Антикоагулянты прямые (гепарин и его производные)
30. Ингибиторы протеолиза
|
|
O60. Преждевременные роды
|
При сроке менее 34 недель и открытии шейки матки менее 3 см
|
1. См. рубрику "Роды одноплодные, самопроизвольное родоразрешение".
2. УЗИ плода + цервикометрия.
3. Определение фетального фибронектина во влагалищном содержимом после 22 недель.
4. При токолизе нифедипином:
а) постоянный контроль частоты сердечных сокращений плода пока имеются маточные сокращения (непрерывная КТГ);
б) измерение пульса, АД каждые 30 минут в течение первого часа, затем ежечасно в течение первых 24 часов, затем каждые 4 часа.
5. При использовании  2- адреномиметиков необходим контроль: 2- адреномиметиков необходим контроль:
а) частоты сердечных сокращений, АД матери - каждые 15 мин;
б) уровня глюкозы крови - каждые 4 часа;
в) объема вводимой жидкости и диуреза;
г) аускультация легких - каждые 4 часа;
д) мониторинг состояния плода и сократительной активности матки.
|
1. Перевод в акушерский стационар третьей группы.
2. Профилактика РДС.
3. Токолиз.
4. Полная информированность пациентки об акушерской ситуации и прогнозе для новорожденного.
Профилактика РДС:
а) Глюкокортикостероиды активные (Группа III) (бетаметазон) в 24-34 недели;
б) Глюкокортикостероиды (дексаметазон) в 24-34 недели.
Токолитические препараты назначают в режиме монотерапии:
а) Дигидропиридиновые производные (нифедипин);
б) При непереносимости нифедипина возможно использование бета2- адреностимуляторов селективных (токолиз гексопреналином). При вступлении в роды и невозможности перевода в акушерский стационар третьей группы:
а) Вызов реанимационной неонатальной бригады;
б) Профилактика РДС (если не проведена);
в) Антибиотики с профилактической целью (первая доза должна быть введена как минимум за 4 часа до рождения ребенка) при стрептококке группы В. Ампициллин Цефалоспорины 1 поколения Антибактериальная терапия (при излитии околоплодных вод - см. раздел "Преждевременный разрыв плодных оболочек").
|
1. Дигидропиридиновые производные (нифедипин).
2. Ингибиторы циклооксигеназы индометацин (применяется до 32 недель беременности).
3. Бета2-адреностимуляторы селективные (при непереносимости нифедипина)
4. Атозибан
5. Глюкокортикостероиды активные (Группа III) (бетаметазон).
6. Глюкокортикостероиды (дексаметазон).
|
| |
При сроке менее 34 недель и открытии шейки матки более
3 см
|
1. См. рубрику "Роды одноплодные, самопроизвольное родоразрешение".
2. УЗИ плода, допплерометрия.
3. Контроль частоты сердечных сокращений, АД матери.
4. Мониторинг состояния плода и сократительной активности матки.
|
1. Ведение преждевременных родов при головном предлежании плода осуществляется через естественные родовые пути. Кесарево сечение проводится по акушерским показаниям.
2. После 32 недель предпочтительны вагинальные роды.
3. При ножном предлежании - только кесарево сечение.
4. При преждевременных родах может быть использован любой вид обезболивания, немедикаментозного и медикаментозного.
5. В первом периоде родов при обезболивании следует избегать назначения лекарственных препаратов, угнетающих дыхательный центр плода. Методом выбора является эпидуральная анестезия.
6. Второй период родов ведется без защиты промежности.
7. После рождения недоношенного ребенка отсрочка пережатия пуповины на 30-120 секунд.
|
1. Раствор NaCl
2. Прокаин, лидокаин
3. Метилэргометрин
4. Окситоцин
5. Кеторолак
6. Тримеперидин
7. Фентанил
8. Мидазолам
9. Дифенгидрамина гидрохлорид
10. Атропина сульфат
11. Кетамин
12. Пропофол эмульсия для в/в введения
13. Бупивакаин
14. Ропивакаин
15. Дротаверина гидрохлорид
16. Этанол
17. Анестетики общие другие (натрия оксибутират)
18. Цефалоспорины 1 и 2 поколения
19. Полусинтетические пенициллины 20. Иммуноглобулин человека антирезус RHO[D]
При кесаревом сечении "См. Родоразрешение посредством кесарева сечения"
|
| |
При сроке 34-37 недель и открытии шейки матки менее 3 см
|
1. См. рубрику "Роды одноплодные, самопроизвольное родоразрешение".
2. УЗИ плода + цервикометрия
3. Определение фетального фибронектина во влагалищном содержимом после 22 недель.
4. Диагностика дородового излития околоплодных вод (тест- система)
5. При токолизенифедипином:
а) постоянный контроль частоты сердечных сокращений плода, пока имеются маточные сокращения (непрерывная КТГ);
б) измерение пульса, АД каждые 30 минут в течение первого часа, затем ежечасно в течение первых 24 часов, затем каждые 4 часа.
6. При использовании 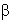 2- адреномиметиков необходим контроль: 2- адреномиметиков необходим контроль:
а) частоты сердечных сокращений, АД матери - каждые 15 мин;
б) уровня глюкозы крови - каждые 4 часа;
в) объема вводимой жидкости и диуреза;
г) аускультация легких - каждые 4 часа.
Мониторинг состояния плода и сократительной активности матки.
|
Токолитические препараты назначают в режиме монотерапии:
а) Дигидропиридиновые производные (нифедипин);
б) При непереносимости нифедипина возможно использование бета 2-адреностимуляторов селективных (токолиз гексопреналином).
|
1. Дигидропиридиновые производные (нифедипин)
2. Бета2-адреностимуляторы селективные (при непереносимости нифедипина)
|
| |
При сроке 34-37 недель и открытии шейки матки более 3 см
|
1. См. рубрику "Роды одноплодные, самопроизвольное родоразрешение".
2. УЗИ плода, допплерометрия.
3. Контроль частоты сердечных сокращений, АД матери.
4. Мониторинг состояния плода и сократительной активности матки.
|
1. Токолиз не эффективен.
2. Антибиотики должны быть назначены с профилактической целью. Первая доза должна быть введена как минимум за 4 часа до рождения ребенка (ампициллин, цефалоспорины 1 поколения).
3. Ведение преждевременных родов при головном предлежании плода осуществляется через естественные родовые пути. Кесарево сечение проводится по акушерским показаниям.
4. После 32 недель предпочтительны вагинальные роды.
5. При ножном предлежании - только кесарево сечение.
6. При преждевременных родах может быть использован любой вид обезболивания, немедикаментозного и медикаментозного.
7. В первом периоде родов при обезболивании следует избегать назначения лекарственных препаратов, угнетающих дыхательный центр плода. Методом выбора является эпидуральная анестезия.
8. Второй период родов ведется без защиты промежности.
9. После рождения недоношенного ребенка отсрочка пережатия пуповины на 30-120 секунд.
|
1. Раствор NaCl
2. Прокаин, лидокаин
3. Метилэргометрин
4. Окситоцин
5. Кеторолак
6. Тримеперидин
7. Фентанил
8. Мидазолам
9. Дифенгидрамина гидрохлорид
10. Атропина сульфат
11. Кетамин
12. Пропофол эмульсия для в/в введения
13. Бупивакаин
14. Ропивакаин
15. Этанол
16. Анестетики общие другие (натрия оксибутират)
17. Иммуноглобулин человека антирезус RHO[D]
При кесаревом сечении "См. раздел Родоразрешение посредством кесарева сечения".
|
|
O42 Преждевременный разрыв плодных оболочек
|
О42.0 Преждевременный разрыв плодных оболочек, начало родов в последующие 24 часа
O42.1 Преждевременный разрыв плодных оболочек, начало родов после 24-часового безводного промежутка
O42.2 Преждевременный разрыв плодных оболочек, задержка родов, связанная с проводимой терапией
O42.9 Преждевременный разрыв плодных оболочек неуточненный
|
1. При подозрении на дородовое излитие вод влагалищное исследование противопоказано.
2. Осмотр в зеркалах + одноразовые тест-системы + стерильная контрольная подкладная.
3. Посев отделяемого из цервикального канала на 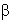 -гемолитический стрептококк, флору и чувствительность к антибиотикам - при первом осмотре в зеркалах. -гемолитический стрептококк, флору и чувствительность к антибиотикам - при первом осмотре в зеркалах.
4. УЗИ (олигогидро-амнион). При маловодий УЗИ почек плода.
5. Общий анализ крови лейкоциты, формула 1 раз в 2-3 дня при отсутствии клинических признаков инфекции.
6. Определение С- реактивного белка в крови.
7. Оценка состояния плода (УЗИ + допплерометрия, КТГ в сроке 32 недель и более регулярно, не реже 1 раза в 2-3 дня).
8. Уточнение срока беременности.
9. Контроль температуры тела, пульса, частоты сердечных сокращений плода, выделений из половых путей, сокращений матки каждые 4 часа.
10. Оценка эффективности родовозбуждения в течение 4 часов.
|
До 34 недель беременности:
1. Перевод в акушерский стационар третьей группы.
2. Токолитики при подготовке к переводу в перинатальный центр.
3. Антибактериальная терапия сразу и до рождения ребенка (эритромицин, ампициллин, при положительном высеве 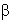 -гемолитического стрептококка - пенициллин). -гемолитического стрептококка - пенициллин).
4. При развитии хориоамнионита добавление гентамицина. При подтверждении диагноза хориоамнионита после родоразрешения дополнительно метронидазол.
5. Для профилактики РДС плода - бетаметазон или дексаметазон.
6. Родовозбуждение при наличии инфекции.
В сроке 34-37 недель:
1. Без акушерских показаний повторное влагалищное исследование не проводится.
2. Длительная (более 12-24 часов) выжидательная тактика не показана.
3. При развитии спонтанной родовой деятельности токолиз нецелесообразен.
4. Антибиотикопрофилактика (см. выше).
5. Профилактика РДС только если срок беременности точно не определен.
В сроке более 37 недель:
Выжидательная тактика (по желанию женщины):
1. Без влагалищного исследования.
2. При развитии спонтанной родовой деятельности токолиз нецелесообразен.
3. Антибиотикопрофилактика при безводном промежутке более 18 часов (ампициллин).
4. При признаках инфекции родовозбуждение.
Активная тактика (по желанию женщины):
1. При незрелой шейке динопрост интравагинально.
2. При зрелой шейке матки родовозбуждение простагландинами или окситоцином.
3. Оперативное родоразрешение по акушерским показаниям вне зависимости от продолжительности безводного промежутка и наличия признаков хориоамнионита.
4. Антибиотикотерапия только при наличии клинических признаков хориоамнионита (ампициллин + гентамицин; метронидазол). Терапия продолжается до 48 часов нормальной температуры.
|
Пенициллины
Цефалоспорины 1, 2 поколения
Макролиды
Бетаметазон
Дексаметазон
Окситоцин
Простагландин Е
Метронидазол
Окситоцин
|
|
O61 Неудачная попытка стимуляции родов
|
O61.0 Неудачная попытка стимуляции родов медикаментозными средствами
O61.1 Неудачная попытка стимуляции родов инструментальными методами
O61.8 Другие виды неудачной попытки стимуляции родов
О61.9 Неудачная попытка стимуляции родов неуточненная
|
1. См. рубрику "Роды одноплодные, самопроизвольное родоразрешение".
2. Оценка состояния плода (УЗИ + допплерометрия, КТГ, нестрессовый тест).
3. Оценка зрелости шейки матки по шкале Bischop.
4. Контроль состояния плода во время индукции (20 мин/час) или непрерывная КТГ при родах высокого риска.
|
1. Индукция родов оправдана только тогда, когда риск от пролонгирования беременности для беременной и плода превышает риск самой индукции.
2. Проводится в акушерских стационарах второй (третьей) группы.
3. Медикаментозные методы:
а) простагландин Е2 - гель (динопрост) интрацервикально или интавагинально (динопростон);
б) антипрогестины (мифепристон).
4. Механические методы:
а) ламинарии (увеличивают риск инфекции);
б) катетер Фолея;
Схемы подготовки шейки матки подбираются индивидуально
5. Методы индукции:
а) отслойка нижнего полюса плодного пузыря;
б) амниотомия;
в) окситоцин (при отсутствии плодного пузыря);
г) простагландин Е2 гель.
Окситоцин не должен применяться ранее, чем через 6 часов после введения последней дозы простагландина Е2.
6. При неэффективности индукции родов, тазовом предлежании, крупном плоде кесарево сечение.
|
Простагландин Е2
Антипрогестин
Окситоцин и его аналоги
|
|
O62 Нарушения родовой деятельности [родовых сил]
|
O62.0 Первичная слабость родовой деятельности
O62.1 Вторичная слабость родовой деятельности
O62.2 Другие виды слабости родовой деятельности
O62.8 Другие нарушения родовой деятельности
O62.9 Нарушение родовой деятельности неуточненное
|
1. См. рубрику "Роды одноплодные, самопроизвольное родоразрешение".
2. Оценка состояния плода (УЗИ + допплерометрия, КТГ)
3. Непрерывная КТГ.
4. Ведение партограммы в родах.
5. Оценка родовой деятельности.
6. Консультация врача- анестезиолога-реаниматолога.
|
Патологический прелиминарный период:
1. Анальгетики (нестероидные противовоспалительные средства, спазмолитики).
2. Производные дифенгидрамина гидрохлорида
3. Алкалоиды белладонны (атропина сульфат).
При утомлении:
акушерский сон: премедикация (промедол, атропин, димедрол).
После отдыха:
мифепристон + простагландин Е гель эндоцервикально
Амниотомия
Родостимуляция окситоцином (не отключать до родоразрешения, продолжить введение окситоцина в течение не менее 30 минут после рождения ребенка)
Кесарево сечение (при сочетании слабости родовой деятельности с дистрессом плода, неэффективностью медикаментозной терапии, плацентарной недостаточностью, задержкой роста плода, крупным плодом, многоплодием, узким тазом).
|
См "O82 Роды одноплодные, родоразрешение посредством кесарева сечения".
См "O80 Роды одноплодные, самопроизвольное родоразрешение".
|
|
O62.3 Стремительные роды
O62.4 Гипертонические, некоординированные и затянувшиеся сокращения матки
|
|
1. Рассмотреть вопрос о токолизе (гексопреналин или верапамил).
2. Акушерский сон, спазмолитики.
3. Проводниковая анальгезия.
4. Кесарево сечение (при дистрессе плода, неэффективности медикаментозной терапии, плацентарной недостаточности, задержке роста плода)
|
|
|
О63 Затяжные роды
|
O63.0 Затянувшийся первый период родов
O63.1 Затянувшийся второй период родов
O63.2 Задержка рождения второго плода из двойни, тройни и т.д.
O63.9 Затяжные роды неуточненные
|
1. См. "О80 Роды одноплодные, самопроизвольное родоразрешение".
2. Оценка состояния плода (УЗИ + КТГ), непрерывная КТГ.
3. Ведение партограммы в родах.
4. Оценка родовой деятельности.
|
См. "Нарушения родовой деятельности"
См. "О84 Роды многоплодные"
См "О81 Роды одноплодные, родоразрешение с наложением щипцов или с применением вакуум экстрактора"
См "О82 Роды одноплодные, родоразрешение посредством кесарева сечения"
См "О83 Роды одноплодные, родоразрешение с использованием другого акушерского пособия"
|
|
O64 Затрудненные роды вследствие неправильного положения или
предлежания плода
|
О64.0 Затрудненные роды вследствие неполного поворота головки плода
O64.1 Затрудненные роды вследствие ягодичного предлежания
O64.2 Затрудненные роды вследствие лицевого предлежания
O64.3 Затрудненные роды вследствие лобного предлежания
O64.4 Затрудненные роды вследствие предлежания плечика
O64.5 Затрудненные роды вследствие комбинированного предлежания
O64.8 Затрудненные роды вследствие другого неправильного положения и предлежания плода
O64.9 Затрудненные роды вследствие неправильного положения и предлежания плода неуточненного
|
1. См. "О80 Роды одноплодные, самопроизвольное родоразрешение".
2. Оценка состояния плода (УЗИ + допплерометрия, КТГ), непрерывная КТГ.
3. Ведение партограммы в родах.
4. Оценка родовой деятельности.
|
См "О82 Роды одноплодные, родоразрешение посредством кесарева сечения"
См "О80 Роды одноплодные, самопроизвольное родоразрешение"
См "О83 Роды одноплодные, родоразрешение с использованием другого акушерского пособия"
|
|
O65 Затрудненные роды вследствие аномалии таза у матери
|
O65.0 Затрудненные роды вследствие деформации таза
O65.1 Затрудненные роды вследствие равномерно суженного таза
O65.2 Затрудненные роды вследствие сужения входа таза
O65.3 Затрудненные роды вследствие сужения выходного отверстия и среднего диаметра таза
O65.4 Затрудненные роды вследствие несоответствия размеров таза и плода неуточненного
Исключено: дистоция вследствие аномалии плода (O66.2-O66.3)
O65.5 Затрудненные роды вследствие аномалии органов таза у матери
O65.8 Затрудненные роды вследствие других аномалий таза у матери
O65.9 Затрудненные роды вследствие аномалии таза у матери неуточненной
|
1. См. "O80 Роды одноплодные, самопроизвольное родоразрешение".
2. Оценка состояния плода (УЗИ + допплерометрия, КТГ), непрерывная КТГ.
3. Ведение партограммы в родах.
4. Оценка родовой деятельности.
5. Ведение родов с функциональной оценкой таза.
|
Метод родоразрешения в зависимости от акушерской ситуации
См "O82 Роды одноплодные, родоразрешение посредством кесарева сечения"
См "O80 Роды одноплодные, самопроизвольное родоразрешение"
См "O83 Роды одноплодные, родоразрешение с использованием другого акушерского пособия"
|
|
O66 Другие виды затрудненных родов
|
О66.0 Затрудненные роды [дистоция] вследствие предлежания плечика
|
1. См. "O80 Роды одноплодные, самопроизвольное родоразрешение".
2. Оценка состояния плода (УЗИ + допплерометрия, КТГ), непрерывная КТГ.
3. Ведение партограммы в родах.
4. Оценка родовой деятельности. Диагностика:
1. Головка плода родилась, но шея осталась плотно охваченной вульвой.
2. Подбородок втягивается и опускает промежность.
3. Потягивание за головку не сопровождается рождением плечика.
|
Алгоритм:
1. Отметить время рождения головки (есть в запасе 5 мин).
2. Вызвать второго врача-акушера- гинеколога и врача-неонатолога.
3. Обхватить головку ребенка руками в щечно-височных областях и осторожно (отклоняя не более чем на 300 от оси) потянуть вниз.
4. Не давить на дно матки (разрыв матки).
5. В положении литотомии с максимально согнутыми ногами и приведенными к груди попытаться надавить над лоном в направлении от симфиза.
6. Ручным пособием изнутри обеими руками попытаться осуществить "винт", потом обратный "винт".
7. Попытаться извлечь заднюю ручку.
8. Сломать ключицу (при необходимости).
9. Выполнить клейдотомию.
10. Ручное обследование стенок полости матки.
В истории родов необходимо отразить:
а) Время рождения головки.
б) Направление поворота головки после ее рождения.
в) Последовательность приемов, их продолжительность.
г) Время рождения туловища.
|
См "O82 Роды одноплодные, родоразрешение посредством кесарева сечения"
См "O80 Роды одноплодные, самопроизвольное родоразрешение"
|
|
O66.1 Затрудненные роды вследствие сцепления [коллизии] близнецов
O66.2 Затрудненные роды вследствие необычно крупного плода
O66.3 Затрудненные роды вследствие других аномалий плода
O66.4 Неудачная попытка вызвать роды неуточненная
O66.5 Неудачная попытка применения вакуум - экстрактора и наложения щипцов неуточненная
O66.8 Другие уточненные виды затрудненных родов
O66.9 Затрудненные роды неуточненные
|
|
См "O82 Роды одноплодные, родоразрешение посредством кесарева сечения"
См "О80 Роды одноплодные, самопроизвольное родоразрешение"
См "O83 Роды одноплодные, родоразрешение с использованием другого акушерского пособия"
|
|
|
O68 Роды и родоразрешение, осложнившиеся стрессом плода [дистресс]
Включено: дистресс плода во время родов или родоразрешения, вызванные введением лекарственных препаратов
|
O68.0 Роды, осложнившиеся изменениями частоты сердечных сокращений плода
O68.1 Роды, осложнившиеся выходом мекония в амниотическую жидкость
O68.2 Роды, осложнившиеся изменениями частоты сердечных сокращений плода с выходом мекония в амниотическую
Жидкость
O68.3 Роды, осложнившиеся появлением биохимических признаков стресса плода
O68.8 Роды, осложнившиеся появлением других признаков стресса плода
O68.9 Роды, осложнившиеся стрессом плода неуточненным
|
1. См. "O80 Роды одноплодные, самопроизвольное родоразрешение".
2. Оценка состояния плода (УЗИ + допплерометрия, КТГ), непрерывная КТГ.
3. Контроль шевелений плода.
4. Ведение партограммы в родах.
5. Оценка родовой деятельности.
6. Контроль характера околоплодных вод.
|
Синдром мекониальной аспирации - обнаружение мекония ниже голосовой щели.
1. Родоразрешение женщин с мекониально окрашенными водами целесообразно проводить в акушерских стационарах второй (третьей) группы.
2. Сочетание мекониально окрашенных вод и патологических изменений на КТГ - показание к экстренному завершению родов согласно акушерской ситуации.
3. При отсутствии патологических изменений на непрерывной КТГ см. "O80 Роды одноплодные, самопроизвольное
родоразрешение".
4. При рождении головки отсасывание слизи изо рта и носа.
5. После рождения при отсутствии асфиксии см. рубрику "Роды одноплодные, самопроизвольное родоразрешение".
6. При асфиксии реанимационные мероприятия по решению врача-неонатолога (санация катетером, ларингоскопия, интубация, зонд в желудок, положительная ИВЛ).
|
См. "O80 Роды одноплодные, самопроизвольное родоразрешение"
См "O82 Роды одноплодные, родоразрешение посредством кесарева сечения"
|
|
O69 Роды и родоразрешение, осложнившиеся патологическим состоянием пуповины
|
O69.0 Роды, осложнившиеся выпадением пуповины
O69.1 Роды, осложнившиеся обвитием пуповины вокруг шеи со сдавлением
O69.2. Роды, осложнившиеся запутыванием пуповины
O69.3 Роды, осложнившиеся короткой пуповиной O69.4 Роды, осложнившиеся предлежанием сосуда [vasa praevia]
O69.5 Роды, осложнившиеся повреждением сосудов пуповины
O69.8 Роды, осложнившиеся другими патологическими состояниями пуповины
O69.9 Роды, осложнившиеся патологическим состоянием пуповины неуточненным
|
1. См. "O80 Роды одноплодные, самопроизвольное родоразрешение"
2. Оценка состояния плода (УЗИ + допплерометрия, КТГ)
3. Контроль шевелений плода.
4. Длительная или непрерывная КТГ.
5. Оценка родовой деятельности.
6. Контроль характера околоплодных вод.
7. Анализ крови плода.
|
О69.0: 1. Попытаться вправить пуповину
2. Тактика в зависимости от акушерской ситуации:
а) кесарево сечение в экстренном порядке;
б) наложение акушерских щипцов;
в) вакуум-экстракция плода
O69.1, O69.2, O69.3:
1. Тактика в зависимости от акушерской ситуации:
а) кесарево сечение в экстренном порядке;
б) наложение акушерских щипцов;
в) вакуум-экстракция плода.
2. Во втором периоде родов при рождении головки:
а) попытаться ослабить пуповину,
б) при невозможности ослабить
пересечь между двумя зажимами.
O69.4 - Предлежание плаценты
O69.5 - 044 Предлежание плаценты,
O45 Преждевременная отслойка плаценты [abruptio placentae]
|
См. O80 "Роды одноплодные, самопроизвольное родоразрешение".
O81 "Роды одноплодные, родоразрешение с наложением щипцов или с применением вакуум экстрактора".
O82 "Роды одноплодные, родоразрешение посредством кесарева сечения".
|
|
O70 Разрывы промежности при родоразрешении Включено: эпизиотомия, продолженная разрывом
|
O70.0 Разрыв промежности первой степени в процессе родоразрешения
O70.1 Разрыв промежности второй степени в процессе родоразрешения
O70.2 Разрыв промежности третьей степени в процессе родоразрешения
O70.3 Разрыв промежности четвертой степени в процессе родоразрешения
О70.9 Разрыв промежности в процессе родоразрешения неуточненный
|
1. Осмотр родовых путей в зеркалах.
2. Общий анализ крови (при кровотечении).
|
1. Зашивание разрывов.
2. В послеродовом периоде:
а) сухая обработка швов;
б) диета 1 а;
в) очистительная клизма перед снятием швов.
|
1. См. "О80 Роды одноплодные, самопроизвольное родоразрешение".
2. Антибиотики широкого спектра действия.
|
|
O71 Другие акушерские травмы
Включено: повреждение инструментами
|
O71.0 Разрыв матки до начала родов
O71.1 Разрыв матки во время родов
O71.2 Послеродовой выворот матки
O71.3 Акушерский разрыв шейки матки
O71.4 Акушерский разрыв только верхнего отдела влагалища
O71.5 Другие акушерские травмы тазовых органов
O71.6 Акушерские травмы тазовых суставов и связок
O71.7 Акушерская гематома таза
O71.8 Другие уточненные акушерские травмы
O71.9 Акушерская травма неуточненная
|
1. Осмотр врача-акушера- гинеколога.
2. УЗИ органов малого таза.
3. УЗИ органов брюшной полости.
4. УЗИ плода + КТГ (беременные, роженицы).
5. Осмотр родовых путей в зеркалах послеродовый.
6. Ручное обследование матки послеродовое.
7. Лабораторно:
а) общий анализ крови, общий анализ мочи;
б) гемостазиограмма, коагуляционный гемостаз, исследование фибринолитической активности, исследование первичного сосудистого-тромбоцитарного гемостаза, Д-димер;
в) биохимия крови;
г) комплекс исследований для диагностики железодефицитной анемии;
д) комплекс исследований при проведении трансфузии;
е) исследование плаценты послеродовое.
8. Консультации врачей-специалистов:
а) врача-трансфузиолога,
б) врача-анестезиолога-реаниматолога.
|
1. Экстренное кесарево сечение. Ушивание разрыва матки.
2. Наложение акушерских щипцов / вакуум экстрактора.
3. Осмотр мягкий родовых путей.
4. Ручное обследование стенок полости матки.
5. Зашивание разрывов мягких родовых путей.
6. Вскрытие и опорожнение гематомы таза / дренирование.
7. Вправление матки.
8. Лапаротомия. Ушивание разрыва матки.
9. Перевязка маточной артерии / подвздошных артерий (при кровотечении).
10. Субтотальная брюшная гистерэктомия / экстирпация матки (при кровотечении и неэффективности хирургического гемостаза, наличии сопутствующей патологии матки).
11. При расхождении лобкового симфиза положение в кровати "гамачок", тугое бинтование.
|
1. При разрыве матки, сопровождающемся кровотечением см. послеродовые кровотечения.
2. Окситоцин и его аналоги
3. Метилэргометрин
4. Кристаллоиды
5. Трансфузия СЗП и эритроцитарной массы, криопреципитата
6. Препараты кальция
7. Аминокислоты (в т.ч. транексамовая кислота)
8. Факторы свертывания крови
9. Препараты плазмы крови и плазмозамещающие препараты
10. Адрено- и допамин- стимуляторы
11. Альфа2-адреномиметики центральные
12. Производные имидазолина
13. Сульфаниламидные диуретики
14. Антигистаминные Глюкокортикостероиды слабоактивные (Группа I)
15. Холинэстеразы ингибиторы
16. Пенициллины в комбинации с ингибиторами бета-лактамаз
17. Цефалоспорины 2, 3 поколения
18. Холина производные
19. Четвертичные аммониевые соединения
20. Барбитураты
21. Наркотические анальгетики
22. Анестетики общие другие
23. Опия алкалоиды природные
24. Опиоиды
25. Бензодиазепина производные
26. Растворы электролитов
27. Алкалоиды белладонны
28. Трегичные амины
29. Антикоагулянты прямые (гепарин и его производные)
|
Послеродовой период
|
Нозологическая форма
|
Код по МКБ-10
|
Диагностические мероприятия, консультации смежных врачей-специалистов
|
Объем лечебных мероприятий
|
Перечень используемых лекарственных средств
|
|
О80 Роды одноплодные, самопроизвольное родоразрешение Включено: случаи с минимальной помощью или без нее, с проведением эпизиотомии или без нее;
нормальные роды
|
O80.0 Самопроизвольные роды в затылочном предлежании
O80.1 Самопроизвольные роды в ягодичном предлежании
O80.8 Другие самопроизвольные одноплодные роды
O80.9 Одноплодные самопроизвольные роды неуточненные
|
1. Консультация врачей- специалистов по сопутствующему экстрагенитальному заболеванию (при наличии показаний).
2. УЗИ органов малого таза на 3 сутки после родов.
|
1. Осмотр врача- акушера-гинеколога ежедневно.
2. Осмотр и пальпация молочных желез ежедневно.
3. Рекомендации по грудному вскармливанию.
4. Туалет наружных половых органов.
5. Сухая обработка швов (при их наличии).
6. Снятие наружных нерассасывающихся швов (при их наличии) на 5 сутки.
|
Aнти-D-иммуноглобулин в дозе 300 мкг (1500 ЕД) - в течение 72 часов после родов всем женщинам с Rh отрицательной группой крови, родившим ребенка с положительной Rh-принадлежностью либо ребенка, чью Rh-принадлежность определить не представляется возможным, независимо от их совместимости по системе AB0
|
|
O81 Роды одноплодные, родоразрешение с наложением щипцов или с применением вакуум - экстрактора
|
O81.0 Наложение низких [выходных] щипцов
O81.1 Наложение средних [полостных] щипцов
O81.2 Наложение средних [полостных] щипцов с поворотом
O81.3 Наложение других и неуточненных щипцов
O81.4 Применение вакуум - экстрактора
O81.5 Родоразрешение с комбинированным применением щипцов и вакуум - экстрактора
|
|
О82 Роды одноплодные, родоразрешение посредством кесарева сечения
|
O82.0 Проведение элективного кесарева сечения
O82.1 Проведение срочного кесарева сечения
O82.2 Проведение кесарева сечения с гистерэктомией
O82.8 Другие одноплодные роды путем кесарева сечения
O82.9 Роды путем кесарева сечения неуточненные
|
1. Консультация врачей-специалистов по сопутствующему экстрагенитальному заболеванию (при наличии показаний).
2. УЗИ органов малого таза на 3 сутки после родов.
3. Общий анализ крови, общий анализ мочи на 2-3 сутки после родоразрешения.
4. Биохимия крови (по показаниям).
|
1. Осмотр врача- акушера-гинеколога ежедневно.
2. Осмотр и пальпация молочных желез ежедневно.
3. Рекомендации по грудному вскармливанию.
4. Туалет наружных половых органов.
5. Сухая обработка швов (при их наличии).
6. Снятие наружных нерассасывающихся швов (при их наличии) на 5 сутки.
|
1. Анти-D-иммуноглобулин в дозе 300 мкг (1500 ЕД) - в течение 72 часов после родов всем женщинам с Rh отрицательной группой крови, родившим ребенка с положительной Rh-принадлежностью либо ребенка, чью Rh-принадлежность определить не представляется возможным, независимо от их совместимости по системе АВ0.
2. Продолжить антибиотикопрофилактику выбранным препаратом (антибиотики широкого спектра действия) 1 и 2 сутки.
|
|
O83 Роды одноплодные, родоразрешение с использованием другого акушерского пособия
|
O83.0 Извлечение плода за тазовый конец
O83.1 Другое акушерское пособие при родоразрешении в тазовом предлежании
O83.2 Роды с другими акушерскими манипуляциями [ручными приемами]
O83.3 Родоразрешение живым ребенком при абдоминальной беременности
O83.4 Деструктивная операция при родоразрешении
O83.8 Другие уточненные виды акушерского пособия при одноплодных родах
O83.9 Акушерское пособие при одноплодных родах неуточненное
|
1. Консультация врачей- специалистов по сопутствующему экстрагенитальному заболеванию (при наличии показаний).
2. УЗИ органов малого таза на 3 сутки после родов.
3. Общий анализ крови.
4. Общий анализ мочи по показаниям.
|
1. Осмотр врача- акушера-гинеколога ежедневно.
2. Осмотр и пальпация молочных желез ежедневно.
3. Рекомендации по грудному вскармливанию.
4. Туалет наружных половых органов.
5. Сухая обработка швов (при их наличии).
6. Снятие наружных нерассасывающихся швов (при их наличии) на 5 сутки.
|
1. Анти-D-иммуноглобулин в дозе 300 мкг (1500 ЕД) - в течение 72 часов после родов всем женщинам с Rh отрицательной группой крови, родившим ребенка с положительной Rh-принадлежностью либо ребенка, чью Rh-принадлежность определить не представляется возможным, независимо от их совместимости по системе АВ0.
2. Продолжить антибиотикопрофилактику выбранным препаратом (антибиотики широкого спектра действия) 1 и 2 сутки.
|
|
O84 Роды многоплодные При необходимости идентифицировать способ
родоразрешения каждым плодом или ребенком используют дополнительный код (O80-O83).
|
О84.0 Роды многоплодные, полностью самопроизвольные
|
1. Консультация врачей-специалистов по сопутствующему экстрагенитальному заболеванию (при наличии показаний).
2. УЗИ органов малого таза на 3 сутки после родов.
3. Общий анализ крови.
4. Общий анализ мочи по показаниям.
|
1. Осмотр врача- акушера-гинеколога ежедневно.
2. Осмотр и пальпация молочных желез ежедневно.
3. Рекомендации по грудному вскармливанию.
4. Туалет наружных половых органов.
5. Сухая обработка швов (при их наличии).
6. Снятие наружных нерассасывающихся швов (при их наличии) на 5 сутки.
|
Анти-D-иммуноглобулин в дозе 300 мкг (1500 ЕД) следует проводить в течение 72 часов после родов всем женщинам с Rh отрицательной группой крови, родившим ребенка с положительной Rh-принадлежностью либо ребенка, чью Rh-принадлежность определить не представляется возможным, независимо от их совместимости по системе АВО
|
|
О84.1 Роды многоплодные, полностью с применением щипцов и вакуум - экстрактора
|
|
О84.2 Роды многоплодные, полностью путем кесарева сечения
|
1. Консультация врачей- специалистов по сопутствующему экстрагенитальному заболеванию (при наличии показаний).
2. УЗИ органов малого таза на 3 сутки после родов.
3. Общий анализ крови, общий анализ мочи.
4. Биохимия крови по показаниям.
|
1. Анти-D-иммуноглобулин в дозе 300 мкг (1500 ЕД) - в течение 72 часов после родов всем женщинам с Rh отрицательной группой крови, родившим ребенка с положительной Rh-принадлежностью либо ребенка, чью Rh-принадлежность определить не представляется возможным, независимо от их совместимости по системе AB0.
2. Продолжить антибиотикопрофилактику выбранным препаратом (антибиотики широкого спектра действия) 1 и 2 сутки
|
|
O84.8 Другое родоразрешение при многоплодных родах
O84.9 Роды многоплодные неуточненные
|
1. Осмотр врача- акушера-гинеколога ежедневно.
2. Осмотр и пальпация молочных желез ежедневно.
3. Рекомендации по грудному вскармливанию.
4. Туалет наружных половых органов.
5. Сухая обработка швов (при их наличии).
6. Снятие наружных нерассасывающихся швов (при их наличии) на 5 сутки.
|
Aнти-D-иммуноглобулин в дозе 300 мкг (1500 ЕД) - в течение 72 часов после родов всем женщинам с Rh отрицательной группой крови, родившим ребенка с положительной Rh-принадлежностью либо ребенка, чью Rh-принадлежность определить не представляется возможным, независимо от их совместимости по системе ABО
|
|
Роды, осложнившиеся кровопотерей и развитием постгеморрагической анемии
|
O44.1 Предлежание плаценты с кровотечением
O45 Преждевременная отслойка плаценты [abruptio placentae]
O69 Роды и родоразрешение, осложнившиеся патологическим состоянием пуповины
O72 Послеродовое кровотечение Включено: кровотечение после рождения плода или ребенка
|
1. Пульс, АД, частота дыхания, температура тела.
2. УЗИ органов малого таза.
3. УЗИ органов брюшной полости (по показаниям).
4. Общий анализ крови, общий анализ мочи.
5. Гемостазиограмма, коагуляционный гемостаз, исследование фибринолитической активности, исследование первичного сосудистого-тромбоцитарного гемостаза, Д-димер.
6. Биохимия крови.
7. Комплекс исследований для диагностики железодефицитной анемии.
8. Консультация врачей- специалистов по сопутствующему экстрагенитальному заболеванию (при наличии показаний).
|
1. Осмотр врача- акушера-гинеколога ежедневно.
2. Осмотр и пальпация молочных желез ежедневно.
3. Рекомендации по грудному вскармливанию.
4. Туалет наружных половых органов.
5. Сухая обработка швов (при их наличии).
6. Снятие наружных нерассасы вающи хся швов (при их наличии) на 5 сутки.
|
1. Анти-D-иммуноглобулин в дозе 300 мкг (1500 ЕД) - в течение 72 часов после родов всем женщинам с Rh отрицательной группой крови, родившим ребенка с положительной Rh-принадлежностью либо ребенка, чью Rh-принадлежность определить не представляется возможным, независимо от их совместимости по системе АВО.
2. Препараты железа (таблетированная и пероральная формы).
3. Препараты крови и кровезаменителей (при гемоглобине менее 70 г/л).
4. Антикоагулянты прямые (гепарин и его производные / низкомолекулярные гепарины).
5. Производные ацетилсалициловой кислоты.
6. Антибиотики широкого спектра действия.
7. Ненаркотические анальгетики.
|
|
Роды, сопроводившиеся материнским травматизмом
|
O70 Разрывы промежности при родоразрешении
|
1. Общий анализ крови, общий анализ мочи.
2. Гемостазиограмма.
3. УЗИ органов малого таза на 3 сутки.
4. Консультация врачей-специалистов по сопутствующему экстрагенитальному заболеванию (при наличии показаний).
|
1. Осмотр врача- акушера-гинеколога ежедневно.
2. Осмотр и пальпация молочных желез ежедневно.
3. Рекомендации по грудному вскармливанию.
4. Туалет наружных половых органов.
5. Сухая обработка швов (при их наличии).
6. Снятие наружных нерассасывающихся швов (при их наличии) на 5 сутки.
|
1. Анти-О-иммуноглобулин в дозе 300 мкг (1500 ЕД) - в течение 72 часов после родов всем женщинам с Rh отрицательной группой крови, родившим ребенка с положительной Rh-принадлежностью либо ребенка, чью Rh-принадлежность определить не представляется возможным, независимо от их совместимости по системе АВ0.
2. Антибактериальная терапия.
3. Слабительные средства.
4. Ненаркотические анальгетики.
|
|
O71 Другие акушерские травмы
O71.0 Разрыв матки до начала родов
O71.1 Разрыв матки во время родов
O71.2 Послеродовой выворот матки
O71.3 Акушерский разрыв шейки матки
O71.4 Акушерский разрыв только верхнего отдела влагалища
O71.5 Другие акушерские травмы тазовых органов
O71.6 Акушерские травмы тазовых суставов и связок
O71.7 Акушерская гематома таза
O71.8 Другие уточненные акушерские травмы
O71.9 Акушерская травма неуточненная
|
1. Осмотр врача-акушера- гинеколога.
2. УЗИ органов малого таза.
3. УЗИ органов брюшной полости.
4. Общий анализ крови, общий анализ мочи.
5. Гемостазиограмма, коагуляционный гемостаз, исследование фибринолитической активности, исследование первичного сосудистого-тромбоцитарного гемостаза, Д-димер.
6. Биохимия крови.
7. Комплекс исследований для диагностики железодефицитной анемии (при наличии железодефицитной анемии).
|
1. Осмотр врача- акушера-гинеколога ежедневно.
2. Осмотр и пальпация молочных желез ежедневно.
3. Рекомендации по грудному вскармливанию.
4. Туалет наружных половых органов.
5. Сухая обработка швов (при их наличии).
6. Снятие наружных нерассасы вающихся швов (при их наличии) на 5-7 сутки.
7. При расхождении лобкового симфиза положение в кровати "гамачок", тугое бинтование.
|
1. Анти-D-иммуноглобулин в дозе 300 мкг (1500 ЕД) - в течение 72 часов после родов всем женщинам с Rh отрицательной группой крови, родившим ребенка с положительной Rh-принадлежностью либо ребенка, чью Rh-принадлежность определить не представляется возможным, независимо от их совместимости по системе АВ0.
2. Антибактериальная терапия.
3. Окситоцин и его аналоги.
4. Нестероидные противовоспалительные средства.
5. Ненаркотические анальгетики.
6. Антикоагулянты прямые (гепарин и его производные / низкомолекулярные гепарины).
7. Производные ацетилсалициловой кислоты.
|
Беременность с абортивным исходом
|
Нозологическая форма
|
Код по МКБ-Х
|
Диагностические мероприятия
|
Объем лечебных мероприятий
|
Перечень используемых лекарственных средств
|
|
О00 Внематочная (эктопическая) беременность прогрессирующая
|
О00.0 Абдоминальная (брюшная) беременность
О00.1 Трубная беременность
О00.2 Яичниковая беременность
О00.8 Другие формы внематочной беременности
О00.9 Внематочная беременность неуточненная
|
1. Осмотр врача- акушера-гинеколога.
2. УЗИ гениталий (при отсутствии массивного кровотечения).
3. При шеечной беременности УЗИ + ЦДК.
4. Общий анализ крови, общий анализ мочи
5. Определение антител к бледной трепонеме (Treponema pallidum) в крови, ВИЧ, HBsAg, HCV.
6. Биохимия крови, коагулограмма, гемостазиограмма.
7. Группа крови и резус- фактор.
8. Кровь на бета-ХГ.
9. ЭКГ (при отсутствии массивного кровотечения).
10. УЗИ гениталий перед выпиской.
11. Морфологическое исследование удаленного препарата.
12. Консультации врачей- специалистов:
а) врача-анестезиолога-реаниматолога,
б) врача-сердечно-сосудистого хирурга.
|
Оперативные методы лечения: Лапаротомия /лапароскопия:
1. диагностическая лапароскопия;
2. тубэктомия;
3. туботомия, удаление плодного яйца;
4. пластика трубы;
5. аднексэктомия / резекция яичника (О00.2);
6. ревизия органов брюшной полости;
7. санация и дренирование брюшной полости и органов малого таза;
8. резекция кишки (О00.0, О00.8);
9. удаление плодного яйца + тампонирование ложа (коагуляция) при О00.0, О00.8. При прогрессирующей шеечной беременности:
а) метотрексат (по решению этического комитета) + кальция фолинат с последующей (при снижении бета-ХГ в сыворотке крови до 7000 МЕ/мл, снижении / отсутствии кровотока при ЦДК) гистероскопией и гистерорезектоскопией с коагуляцией / резекцией ложа с последующим ушиванием. При развитии кровотечения см. Аборт самопроизвольный, артифициальный, иной, осложнившийся кровотечением;
б) более 8 недель и (или) беременности любого срока и наличии высокого кровотока при ЦДК перевязка маточных / подвздошных артерий (эмболизация) + оперативное лечение.
Физиотерапия на этапе реабилитации.
|
1. Метронидазол
2. Доксициклин
3. Цефалоспорины 2 поколения
4. Ципрофлоксацин
5. Фторхинолоны
6. Макролиды
7. Аминогликозиды (Амикацин)
8. Пенициллины в комбинации с ингибиторами бета-лактамаз амоксициллин + клавулановая кислота
9. Триазола производные
10. Антисептики для местного применения
11. Иммуноглобулин человека антирезус RHO[D]
12. Этанол раствор для наружного применения
13. Окситоцин
14. Дротаверина гидрохлорид
15. Бензодиазепина производные (диазепам).
16. Метотрексат (по решению этического комитета)
Анестезиологическое обеспечение:
1. Атропина гидрохлорид
2. Дифенгидрамина гидрохлорид
3. Наркотические анальгетики (тримеперидин, фентанил)
4. Анестетики общие другие (кетамин, пропофол)
5. Амиды (бупивакаин ропивакаин), мидозолам
При лапаротомии /лапароскопии:
1. Барбитураты (тиопентал натрия)
2. Холина производные (суксаметония хлорид и йодид)
3. Четвертичные аммониевые соединения (пипекурония бромид, рокурония бромид взамен векурония бромида)
4. Галогенизированные гидрокарбоны (севофлуран жидкость для ингаляций)
5. Наркотические анальгетики (тримеперидин, фентанил)
6. Опиоиды (трамадол)
7. Холинэстеразы ингибиторы (неостигмина метилсульфат).
|
|
O01 Пузырный занос
|
O01.0 Пузырный занос классический;
O01.1 Пузырный занос неполный и частичный;
О01.9 Пузырный занос неуточненный
|
1. Осмотр врача- акушера-гинеколога.
2. УЗИ гениталий (трансвагинально).
3. МРТ (компьютерная томография) по показаниям.
4. Общий анализ крови, общий анализ мочи.
5. Определение антител к бледной трепонеме (Treponema pallidum) в крови, ВИЧ, HBsAg, HCV.
6. Группа крови и резус- фактор.
7. Бета-ХГ в динамике.
8. Биохимия крови, коагулограмма, гемостазиограмма.
9. Спектр исследований для постановки железодефицитной анемии.
10. ЭКГ.
11. Рентгенография органов грудной клетки.
12. УЗИ гениталий перед выпиской.
13. Морфологическое исследование удаленного препарата.
14. Консультации врачей- специалистов:
а) врача-анестезиолога-реаниматолога,
б) врача-онколога и направление в специализированный стационар,
в) врача-сердечно-сосудистого хирурга.
|
1. Симптоматическая медикаментозная терапия (лечение постгеморрагической анемии при ее наличии).
2. Аспирационный кюретаж под в/в инфузией окситоцина и одновременной готовностью к лапаротомии.
3. При кровотечении: гистеротомия, гистерэктомия, перевязка внутренних подвздошных артерий.
Показания к гистерэктомии:
а) деструктивная форма пузырного заноса;
б) профузное кровотечение и при неэффективности консервативных и хирургических методов остановки кровотечения;
в) профилактическая химиопрофилактика (метотрексат, дактиномицин) по схеме.
4. Гормональная контрацепция.
|
1. Метронидазол
2. Доксициклин
3. Цефалоспорины 2 поколения
4. Фторхинолоны
5. Макролиды
6. Аминогликозиды (Амикацин)
7. Пенициллины в комбинации с ингибиторами бета-лактамаз амоксициллин + клавулановая кислота
8. Триазола производные
9. Окситоцин
10. Папаверина гидрохлорид
11. Антисептики для местного применения
12. Дротаверина гидрохлорид
13. Иммуноглобулин человека антирезус RHO[D]
14. Этанол раствор для наружного применения
15. Препараты для коррекции водно-электролитного баланса при массивном кровотечении.
Анестезиологическое обеспечение:
1. Атропина гидрохлорид
2. Дифенгидрамина гидрохлорид
3. Наркотические анальгетики (тримеперидин, фентанил)
4. Анестетики общие другие (кетамин, пропофол)
5. Амиды (бупивакаин, ропивакаин) мидозолам
При лапаротомии / лапароскопии:
1. Барбитураты (тиопентал натрия)
2. Холина производные (суксаметония хлорид и йодид);
3. Четвертичные аммониевые соединения (пипекурония бромид, рокурония бромид взамен векурония бромида);
4. Галогенизированные гидрокарбоны (севофлуран жидкость для ингаляций);
5. Наркотические анальгетики (тримеперидин, фентанил);
6. Опиоиды (трамадол);
7. Холинэстеразы ингибиторы (неостигмина метилсульфат).
|
|
O02 Другие анормальные продукты зачатия
Исключено: бумажный плод (О31.0)
|
О02.0 Погибшее плодное яйцо и непузырный занос
О02.1 Несостоявшийся выкидыш
O02.8 Другие уточненные анормальные продукты зачатия
O02.9 Анормальный продукт зачатия неуточненный
|
1. Осмотр врача-акушера-гинеколога.
2. УЗИ гениталий (при отсутствии массивного кровотечения).
3. Общий анализ крови, общий анализ мочи.
4. Определение антител к бледной трепонеме (Treponema pallidum) в крови, ВИЧ, HBsAg, HCV.
5. Группа крови и резус- фактор.
6. УЗИ гениталий на 3 - 5 сутки перед выпиской.
7. Морфологическое исследование удаленного препарата.
8. Консультация врача- анестезиолога-реаниматолога.
|
1. Выскабливание стенок полости матки на фоне болюсного введения NaCl 0,9% + антибиотики широкого спектра действия за 1 час до оперативного лечения.
2. При плацентарном полипе - в сочетании с гистероскопией / гистерорезектоскопией.
3. Физиотерапия.
|
1. Метронидазол
2. Доксициклин
3. Цефалоспорины 2 поколения
4. Фторхинолоны
5. Макролиды
6. Аминогликозиды (Амикацин)
7. Пенициллины в комбинации с ингибиторами бета-лактамаз амоксициллин + клавулановая кислота
8. Триазола производные
9. Окситоцин
10. Дротаверина гидрохлорид
11. Иммуноглобулин человека антирезус RHO[D]
12. Этанол раствор для наружного применения
13. Препараты для коррекции водно-электролитного баланса.
Анестезиологическое обеспечение:
1. Атропина гидрохлорид
2. Дифенгидрамина гидрохлорид
3. Наркотические анальгетики (тримеперидин, фентанил)
4. Анестетики общие другие (кетамин, пропофол).
5. Мидозолам.
|
|
Самопроизвольный, артифициальный, иной аборт О03
Самопроизвольный аборт
O04 Медицинский аборт
O05 Другие виды аборта
O06 Аборт неуточненный
O07 Неудачная попытка
аборта
|
О03.4 Неполный аборт без осложнений
О03.9 Полный или неуточненный аборт без осложнений
О04.4 Неполный аборт без осложнений
О04.9 Полный или неуточненный аборт без осложнений
О05.4 Неполный аборт без осложнений
О05.9 Полный или неуточненный аборт без осложнений
О06.4 Неполный аборт без осложнений
О06.9 Полный или неуточненный аборт без осложнений
О07.4 Неудачный медицинский аборт без осложнений
О07.9 Другие и неуточненные неудачные попытки аборта без осложнений
|
1. Осмотр врача- акушера-гинеколога.
2. УЗИ гениталий (при отсутствии массивного кровотечения).
3. Общий анализ крови, общий анализ мочи.
4. Определение антител
к бледной трепонеме (Treponema pallidum) в крови, ВИЧ, HBsAg, HCV.
5. Группа крови и резус- фактор.
6. УЗИ гениталий перед выпиской.
7. Морфологическое исследование удаленного препарата.
8. Консультации врачей- специалистов:
а) врача-анестезиолога-реаниматолога,
б) врача-физиотерапевта
|
1. Выскабливание стенок полости матки.
2. При О07 в сочетании с гистероскопией физиотерапия.
3. При развитии осложнений см. соответствующие рубрики аборт самопроизвольный артифициальный, иной, осложнившийся кровотечением.
4. Физиотерапия на этапе реабилитации.
|
1. Метронидазол
2. Доксициклин
3. Цефалоспорины 2 поколения
4. Ципрофлоксацин
5. Аминогликозиды (Амикацин)
6. Пенициллины в комбинации с ингибиторами бета-лактамаз амоксициллин + клавулановая кислота
7. Окситоцин
8. Дротаверина гидрохлорид
9. Иммуноглобулин человека антирезус RHO[D]
10. Этанол раствор для наружного применения
11. Атропина гидрохлорид
12. Дифенгидрамин гидрохлорид
13. Кетамин раствор для в/в и в/м введения
14. Пропофол эмульсия для в/в введения
15. Мидозолам
|
|
Самопроизвольный, артифициальный, иной аборт вне больничного учреждения
|
О03 Самопроизвольный аборт
O05 Другие виды аборта
O06 Аборт неуточненный
O07 Неудачная попытка аборта
|
1. Осмотр врача-акушера-гинеколога.
2. УЗИ гениталий.
3. Общий анализ крови, общий анализ мочи.
4. Определение антител к бледной трепонеме (Treponema pallidum) в крови, ВИЧ, HBsAg, HCV.
5. Группа крови и резус- фактор.
6. УЗИ гениталий перед выпиской.
7. Морфологическое исследование удаленного препарата.
8. Консультации врачей-специалистов:
а) врача-анестезиолога-реаниматолога,
б) врача-физиотерапевта.
|
При подтверждении остатков плодного яйца при УЗИ:
1. Инфузионная терапия в объеме 400 мл болюсно с антибиотиками широкого спектра действия (цефалоспорины) за 1 час до выскабливания стенок полости матки.
2. Выскабливание стенок полости матки + окситоцин в/в капельно.
При отсутствии остатков плодного яйца при УЗИ:
1. Антибактериальная и утеротоническая терапия.
2. Динамическое наблюдение.
При самопроизвольном,
артифициальном, ином аборте вне больничного учреждения, осложнившемся кровотечением, инфекцией, повреждением половых путей и тазовых органов, эмболией и иными осложнениями см. соответствующие рубрики.
|
|
|
Аборт (самопроизвольный, артифициальный, иной), осложнившийся кровотечением
О03 Самопроизвольный аборт
O04 Медицинский аборт
O05 Другие виды аборта
O06 Аборт неуточненный
O07 Неудачная попытка аборта
O08 Осложнения, вызванные абортом, внематочной и молярной беременностью
|
О03. 1 Неполный аборт, осложнившийся длительным или чрезмерным кровотечением
О03.6 Полный или неуточненный аборт, осложнившийся длительным или чрезмерным кровотечением
О04.1 Неполный аборт, осложнившийся длительным или чрезмерным кровотечением
О04.6 Полный или неуточненный аборт, осложнившийся длительным или чрезмерным кровотечением
О05.1 Неполный аборт, осложнившийся длительным или чрезмерным кровотечением
О05.6 Полный или неуточненный аборт, осложнившийся длительным или чрезмерным кровотечением
О06.1 Неполный аборт, осложнившийся длительным или чрезмерным кровотечением
О06.6 Полный или неуточненный аборт, осложнившийся длительным или чрезмерным кровотечением
О07.1 Неудачный медицинский аборт, осложнившийся длительным или чрезмерным кровотечением
О07.6 Другие и неуточненные неудачные попытки аборта, осложнившиеся длительным или чрезмерным кровотечением
О08 Осложнения, вызванные абортом, внематочной и молярной беременностью
О08.1 Длительное или массивное кровотечение, вызванная абортом, внематочной и молярной беременностью
О08.3 Шок, вызванный абортом, внематочной и молярной беременностью
|
1. Осмотр врача-акушера-гинеколога.
2. УЗИ гениталий (для исключения внутрибрюшной патологии и перед выпиской из стационара)
3. Общий анализ крови, общий анализ мочи.
4. Гемостазиограмма, коагулограмма, продукты деградации фибрина.
5. Биохимия крови.
6. Определение антител к бледной трепонеме (Treponema pallidum) в крови, ВИЧ, HBsAg, HCV.
7. Группа крови и резус- фактор.
8. Время свертываемости, время кровотечения.
9. Анализ кровь на совместимость (перед переливанием крови и
ее компонентов)
10. Диагностика постгеморрагической железодефицитной анемии.
11. УЗИ гениталий перед выпиской.
12. Морфологическое исследование удаленного препарата.
13. Консультации врачей- специалистов:
а) врача-анестезиолога-реаниматолога,
б) врача-терапевта (по показаниям),
в) врача-сердечно-сосудистого хирурга,
г) врача-физиотерапевта (в реабилитационный период)
|
1. Инфузионная терапия в объеме 400 мл болюсно с антибиотиками широкого спектра действия (цефалоспорины в/в) за 1 час до выскабливания стенок полости матки.
2. Выскабливание стенок полости матки с / без гистероскопии / гистерорезектоскопии + окситоцин в/в капельно.
3. Инфузионная / трансфузионная терапия.
4. Балонная тампонада (маточный аборт на поздних сроках).
5. При внематочной беременности оперативные методы лечения лапароскопическим или лапаротомическим доступом с / без перевязки (эмболизации) маточных артерий (внутренних подвздошных). При шеечной беременности, осложнившейся кровотечением и неэффективности методов хирургического гемостаза экстирпация матки без придатков.
6. Реинфузия крови (внематочная беременность).
7. Медикаментозное симптоматическое лечение.
8. Физиотерапия в послеоперационном периоде.
9. При массивной кровопотере аппаратный мониторинг.
10. Физиотерапия на этапе реабилитации.
|
1. Метронидазол
2. Доксициклин
3. Цефалоспорины 2 поколения
4. Фторхинолоны
5. Макролиды
6. Аминогликозиды (Амикацин)
7. Пенициллины в комбинации с ингибиторами бета-лактамаз амоксициллин + клавулановая кислота
8. Триазола производные
9. Антисептики для местного применения
10. Цефалоспорины 3 поколения (цефтриаксон, цефоперазон + сульбактам)
11. Окситоцин
12. Дротаверина гидрохлорид
13. Иммуноглобулин человека антирезус RHO[D]
14. Растворы для коррекции водно-электролитного баланса (раствор Рингера, стерофундин изотонический).
15. При тяжелой гиповолемии: препараты крови и кровезаменители препараты плазмы крови и плазмозамещающие препараты (гидроксиэтилен крахмал, альбумин, желатин)
16. Дифенгидрамин гидрохлорид
17. Атропина гидрохлорид
18. Препараты железа (при постгеморрагической железодефицитной анемии)
19. Адрено- и допамин-стимуляторы (норэпинефрин, эпинефрин,допамин)
20. Альфа2-адреномиметики центральные, производные имидазолина (клонидин)
21. Кислота транексамовая
22. Ингибиторы фибринолиза (апротинин)
23. Сульфаниламидные диуретики (фуросемид)
24. Глюкокортикостероиды слабоактивные (преднизолон)
25. Антикоагулянты прямые (гепарин и его производные, эноксапарин натрия)
26. Этанол раствор для наружного применения
27. Препараты железа
Анестезиологическое обеспечение:
1. Атропина гидрохлорид
2. Дифенгидрамина гидрохлорид
3. Наркотические анальгетики (тримеперидин, фентанил)
4. Анестетики общие другие (кетамин, пропофол)
5. Амиды (бупивакаин, ропивакаин)
6. Мидозолам
При лапаротомии /лапароскопии:
1. Барбитураты (тиопентал натрия)
2. Холина производные (суксаметония хлорид и йодид)
3. Четвертичные аммониевые соединения (пипекурония бромид, рокурония бромид взамен векурония бромида)
4. Галогенизированные гидрокарбоны (севофлуран жидкость для ингаляций)
5. Наркотические анальгетики (тримеперидин, фентанил)
6. Опиоиды (трамадол)
7. Холинэстеразы ингибиторы (неостигмина метилсульфат)
|
|
Аборт (самопроизвольный, артифициальный, иной) осложнившийся инфекцией половых путей и тазовых органов
O03 Самопроизвольный аборт
O04 Медицинский аборт
O05 Другие виды аборта
O06 Аборт неуточненный
O07 Неудачная попытка аборта
О08.0 Инфекция половых путей и тазовых органов, вызванная абортом, внематочной и молярной
беременностью
|
О03.О Неполный аборт, осложнившийся инфекцией половых путей и тазовых органов
О03.5 Полный или неуточненный аборт, осложнившийся инфекцией половых путей и тазовых органов
О04.0 Неполный аборт, осложнившийся инфекцией половых путей и тазовых органов
О04.5 Полный или неуточненный аборт, осложнившийся инфекцией половых путей и тазовых органов
О05.0 Неполный аборт, осложнившийся инфекцией половых путей и тазовых органов
О05.5 Полный или неуточненный аборт, осложнившийся инфекцией половых путей и тазовых органов
О06.0 Неполный аборт, осложнившийся инфекцией половых путей и тазовых органов
О06.5 Полный или неуточненный аборт, осложнившийся инфекцией половых путей и тазовых органов
О07.0 Неудачный медицинский аборт, осложнившийся инфекцией половых путей и тазовых органов
О07.5 Другие и неуточненные неудачные попытки аборта, осложнившиеся инфекцией половых путей и тазовых органов
О08.0 Инфекция половых путей и тазовых органов, вызванная абортом, внематочной и молярной беременностью
О08.3 Шок, вызванный абортом, внематочной и молярной беременностью
О08.4 Почечная недостаточность вызванная абортом, внематочной, молярной беременностью
|
1. Осмотр врача- акушера-гинеколога.
2. УЗИ гениталий.
3. УЗИ органов брюшной полости.
4. Общий крови, общий анализ мочи.
5. Гемостазиограмма, коагулограмма, продукты деградации фибрина.
6. Биохимия крови.
7. Определение антител к бледной трепонеме (Treponema pallidum) в крови, ВИЧ, HBsAg, HGV.
8. Группа крови и резус-фактор.
9. ЭКГ (при подготовке к оперативному лечению в плановом порядке).
10. Бактериоскопическое исследование отделяемого женских половых органов.
11. Бактериологическое исследование отделяемого женских половых органов на флору и чувствительность к антибиотикам.
12. Бактериологическое исследование перитонеальной жидкости на флору и чувствительность к антибиотикам (при О08.0).
13. Бактериологическое исследование мочи на флору и чувствительность к антибиотикам.
14. Посев крови (при признаках генерализованной бактериемии).
15. Диагностика постгеморрагической железодефицитной анемии (при наличии
анемии).
16. УЗИ гениталий перед выпиской.
17. Морфологическое исследование удаленного препарата.
18. Консультации врачей- специалистов:
а) врача-анестезиолога-реаниматолога,
б) врача-терапевта (по показаниям),
в) врача- хирурга,
г) врача-уролога (нефролога) О08.0
д) врача-физиотерапевта (в реабилитационный период)
|
1. Инфузионная терапия в объеме 400 мл болюсно с антибиотиками широкого спектра действия (цефалоспорины) за 1 час до выскабливания стенок полости матки.
2. Выскабливание стенок полости матки с / без гистероскопии / гистерорезектоскопии + окситоцин в/в капельно.
3. Инфузионная / трансфузионная терапия.
Объемы оперативного лечения:
1. лапаротомия / лапароскопия;
2. ревизия органов брюшной
полости;
3. тубэктомия / аднексэктомия;
4. тотальная гистерэктомия;
5. при внематочной беременности, осложнившейся инфекцией органов малого таза, оперативные методы лечения лапароскопическим или лапаротомическим доступом с последующей санацией и дренированием брюшной полости и органов малого таза;
6. при абсцессе органов малого таза и вовлечении толстой кишки - опорожнение абсцесса с последующей санацией и дренированием брюшной полости. При полной деструкции всех слоев кишки - резекция кишки с наложением анастомоза, в тяжелых случаях с формированием anus pretor naturalis;
7. санация и дренирование брюшной полости и органов малого таза.
Плазмаферез. Гемодиализ (при О08.4) или перевод в специализированное учреждение.
Физиотерапия на этапе реабилитации.
|
1. Метронидазол
2. Доксициклин
3. Цефалоспорины 2 поколения
4. Аминогликозиды (Амикацин)
5. Пенициллины в комбинации с ингибиторами бета-лактамаз амоксициллин + клавулановая кислота
6. Антисептики для местного применения
7. Цефалоспорины 3 поколения (цефтриаксон, цефоперазон + сульбактам)
8. Карбапенемы
9. Макролиды
10. Фторхинолоны
11. Триазола производные
12. Уксусной кислоты производные (диклофенак, кеторолак)
13. Ксантины (аминофиллин)
14. Ферменты (ингибиторы протеолиза)
15. Иммуноглобулин человека антирезус RHO[D]
16. Растворы, влияющие на водно-электролитный баланс (раствор Рингера, Стерофундин изотонический)
17. При тяжелой гиповолемии:
- препараты крови и кровезаменители;
- препараты плазмы крови и плазмозамещающие препараты (гидроксиэтиленкрахмал, альбумин, желатин)
18. Препараты для парентерального питания, жировые эмульсии для парентерального питания
19. Препараты железа (при постгеморрагической железодефицитной анемии)
20. Адрено- и допамин-стимуляторы (норэпинефрин, эпинефрин, допамин)
21. Альфа2-адреномиметики центральные, производные имидазолина (клонидин)
22. Сульфаниламидные диуретики (фуросемид)
23. Глюкокортикостероиды слабоактивные (преднизолон)
24. Этанол раствор для наружного
Применения
Анестезиологическое обеспечение:
1. Атропина гидрохлорид
2. Дифенгидрамина гидрохлорид
3. Наркотические анальгетики (тримеперидин, фентанил)
4. Анестетики общие другие (кетамин, пропофол)
5. Амиды (бупивакаин, ропивакаин)
6. Мидозолам
При лапаротомии /лапароскопии:
1. Барбитураты (тиопентал натрия)
2. Холина производные (суксаметония хлорид и йодид)
3. Четвертичные аммониевые соединения (пипекурония бромид, рокурония бромид взамен векурония бромида)
4. Галогенизированные гидрокарбоны (севофлуран жидкость для ингаляций)
5. Наркотические анальгетики (тримеперидин, фентанил)
6. Опиоиды (трамадол)
7. Холинэстеразы ингибиторы (неостигмина метилсульфат).
|
|
О08.6 Повреждения тазовых органов и тканей, вызванные абортом, внематочной и молярной беременностью
|
О00.8 Другие формы внематочной беременности
О08.6 Повреждения тазовых органов и тканей, вызванные абортом, внематочной, молярной беременностью
О08.8 Другие осложнения вызванные абортом, внематочной, молярной беременностью
|
1. Осмотр врача- акушера-гинеколога.
2. УЗИ гениталий (для исключения внутрибрюшной патологии и перед выпиской из стационара)
3. УЗИ органов брюшной полости.
4. Общий анализ крови, общий анализ мочи.
5. Гемостазиограмма, коагулограмма, продукты деградации фибрина.
6. Биохимия крови.
7. Исследование уровня бета-ХГ в крови.
8. ЭКГ.
9. Бактериоскопическое исследование отделяемого женских половых органов.
10. Бактериологическое исследование отделяемого женских половых органов на флору и чувствительность к антибиотикам.
11. Бактериологическое исследование перитонеальной жидкости на флору и чувствительность к антибиотикам (при О08.0).
12. Бактериологическое исследование мочи на флору и чувствительность к антибиотикам.
13. Посев крови (при признаках генерализованной бактериемии).
14. Определение антител к бледной трепонеме (Treponema pallidum) в крови, ВИЧ, HBsAg, HCV.
15. Группа крови и резус- фактор.
16. Время свертываемости, время кровотечения.
17. Анализ кровь на совместимость (перед переливанием крови и ее компонентов)
18. Диагностика постгеморрагической железодефицитной анемии.
19. Цистоскопия, колоноскопия (при назначении смежными врачами- специалистами).
20. Морфологическое исследование удаленного препарата.
21. Консультации врачей- специалистов:
а) врача-анестезиолога-реаниматолога,
б) врача-терапевта (по показаниям),
в) врача-хирурга,
г) врача-уролога,
д) врача-физиотерапевта (в реабилитационный период)
|
1. Инфузионная терапия в объеме 400 мл болюсно с антибиотиками широкого спектра действия (цефалоспорины в/в) за 1 час до выскабливания стенок полости матки.
2. выскабливание стенок полости матки с / без гистероскопии / гистерорезектоскопии + окситоцин в/в капельно с контрольной лапароскопией.
3. Инфузионная / трансфузионная терапия.
4. Оперативное лечение:
Лапаротомия / лапароскопия:
1) Ушивание перфорационного отверстия стенки матки
2) Ревизия органов брюшной полости
3) Тубэктомия
4) Аднексэктомия
5) Субтотальная гистерэктомия
6) Тотальная гистерэктомия
7) Ушивание / резекция мочевого пузыря, кишки (при перфорации мочевого пузыря / кишки). При перфорации кишки и развитии перитонита резекция кишки anus pretor naturalis
8) Санация и дренирование брюшной полости и органов малого таза
9) Тампонирование ложа (брюшная беременность).
Плазмаферез. Гемодиализ или перевод в специализированное учреждение (при О08.4)
Физиотерапия в послеоперационный период.
При повреждении тазовых органов и тканей, вызванных абортом, внематочной и молярной беременностью, осложнившихся кровотечением, инфекцией тазовых органов см. соответствующий раздел.
Физиотерапия на этапе реабилитации.
|
1. Метронидазол
2. Докеициклин
3. Цефалоспорины 2 поколения
4. Ципрофлоксацин
5. Аминогликозиды (Амикацин)
6. Пенициллины в комбинации с ингибиторами бета-лактамаз амоксициллин + клавулановая кислота
7. Цефалоспорины 3 поколения (цефтриаксон, цефоперазон + сульбактам)
8. Карбапенемы (меронем, имипенем + циластатин)
9. Макролиды (азитромицин)
10. Фторхинолоны
11. Триазола производные (флуконазол)
12. Уксусной кислоты производные (диклофенак, кеторолак)
13. Ксантины (аминофиллин)
14. Ферменты (ингибиторы протеолиза)
15. Окситоцин
16. Дротаверина гидрохлорид
17. Антирезус RHO[D] раствор для в/м введения
18. Атропина гидрохлорид
19. Дифенгидрамин гидрохлорид
20. Растворы, влияющие на водно-электролитный баланс (раствор Рингера, Стерофундин изотонический)
21. При тяжелой гиповолемии:
- препараты крови и кровезаменители;
- препараты плазмы крови и плазмозамещающие препараты (гидроксиэтилен крахмал, альбумин, желатин)
22. Препараты для парентерального питания
жировые эмульсии для парентерального питания эмульсия
23. Препараты железа (при постгеморрагической железодефицитной анемии)
24. Адрено- и допамин- стимуляторы (норэпинефрин, эпинефрин, допамин)
25. Альфа2-адреномиметики центральные, производные имидазолина (клонидин)
26. Сульфаниламидные диуретики (фуросемид)
27. Глюкокортикостероиды слабоактивные (преднизолон)
28. Этанол раствор для наружного применения
Анестезиологическое обеспечение:
1. Атропина гидрохлорид
2. Дифенгидрамина гидрохлорид
3. Наркотические анальгетики (тримеперидин, фентанил)
4. Анестетики общие другие (кетамин, пропофол)
5. Амиды (бупивакаин, ропивакаин)
6. Мидозолам
При лапаротомии / лапароскопии:
1. Барбитураты (тиопентал натрия)
2. Холина производные (суксаметония хлорид и йодид)
3. Четвертичные аммониевые соединения (пипекурония бромид, рокурония бромид взамен векурония бромида)
4. Галогенизированные гидрокарбоны (севофлуран жидкость для ингаляций)
5. Наркотические анальгетики (тримеперидин, фентанил)
6. Опиоиды (трамадол)
7. Холинэстеразы ингибиторы (неостигмина метилсульфат).
|
|
Аборт (самопроизвольный, артифициальный, иной), осложнившийся эмболией
О03 Самопроизвольный аборт
О04 Медицинский аборт
O05 Другие виды аборта
O06 Аборт неуточненный
O07 Неудачная попытка аборта
|
О03.2 Самопроизвольный аборт - неполный аборт, осложнившийся эмболией
О03.7 Самопроизвольный аборт - полный или неуточненный аборт, осложнившийся эмболией
O04.2 Медицинский аборт - неполный аборт, осложнившийся эмболией
О04.7 Медицинский аборт - полный или неуточненный аборт, осложнившийся эмболией
О05.2 Другие виды аборта - неполный аборт, осложнившийся эмболией
О05.7 Другие виды аборта - полный или неуточненный аборт, осложнившийся эмболией
О06.2 Аборт неуточненный неполный аборт, осложнившийся эмболией
О06.7 Аборт неуточненный - полный или неуточненный аборт, осложнившийся эмболией
О07.2 Неудачный медицинский аборт, осложнившийся эмболией
О07.7 Другие и неуточненные попытки аборта, осложнившиеся эмболией
О08.2 Эмболия, вызванная абортом, внематочной и молярной беременностью
О08.7 Другие венозные осложнения, вызванные абортом, внематочной или молярной беременностью
|
1. Осмотр врача-акушера-гинеколога.
2. УЗИ гениталий, органов брюшной полости.
3. Клиническая оценка (аппаратный мониторинг)
4. Клинический анализ крови, общий анализ мочи.
5. Биохимия крови.
6. Гемостазиограмма.
7. Агрегатограмма.
8. Коагулограмма, Д-димер.
9. Время свертываемости, время кровотечения.
10. Анализ крови на совместимость (перед переливанием крови и ее компонентов)
11. ЭКГ, ЭХОКГ.
12. Эхография + допплерография вен голени, магистральных сосудов.
13. Ангиосканирование (по назначению сосудистого врача-сердечно-сосудистого хирурга)
14. Консультации врачей- специалистов:
а) врача-анестезиолога-реаниматолога,
б) врача-терапевта,
в) врача-сердечно-сосудистого хирурга / врача-хирурга (по показаниям),
г) врача-физиотерапевта (в реабилитационный период)
|
1. Вызов дежурной бригады (врача-анестезиолога-реаниматолога, врача-хирурга / врача-сердечно-сосудистого хирурга)
2. Клиническая оценка больной (аппаратный мониторинг)
3. Перевод в отделение анестезиологии-реаниматологии.
4. Дальнейшая тактика ведения определяется консилиумом врачей.
|
|
Приложение N 6
к Порядку оказания
медицинской помощи по профилю
"акушерство и гинекология
(за исключением использования
вспомогательных репродуктивных
технологий)", утв. приказом
Министерства здравоохранения РФ
от 1 ноября 2012 г. N 572н
Правила
организации деятельности родильного дома (отделения)
1. Настоящие Правила регулируют порядок организации деятельности родильного дома.
2. Родильный дом (отделение) создается как самостоятельная медицинская организация или как структурное подразделение в составе медицинских организаций с целью оказания медицинской помощи женщинам в период беременности, родов, в послеродовой период, а также медицинской помощи новорожденным.
3. Руководство родильным домом, созданным как самостоятельная медицинская организация, осуществляет главный врач.
Руководство родильным домом (отделением), созданным в структуре медицинской организации, осуществляет заведующий (заместитель главного врача по родовспоможению).
4. Структура и штатная численность родильного дома (отделения) устанавливается с учетом рекомендуемых штатных нормативов согласно приложению N 7 к Порядку оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)", утвержденному настоящим приказом.
5. Оснащение родильного дома (отделения) осуществляется в соответствии со стандартом оснащения согласно приложению N 8 к Порядку оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)", утвержденному настоящим приказом.
6. На должность главного врача родильного дома (заведующего отделением) - врача-акушера-гинеколога назначается специалист, соответствующий Квалификационным требованиям к специалистам с высшим и послевузовским медицинским и фармацевтическим образованием в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 7 июля 2009 г. N 415н, а также Квалификационным характеристикам должностей работников в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 23 июля 2010 г. N 541н.
7. На должности врачей родильного дома (отделения) назначаются специалисты, соответствующие Квалификационным требованиям к специалистам с высшим и послевузовским медицинским и фармацевтическим образованием в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 7 июля 2009 г. N 415н, по соответствующим специальностям, а также Квалификационным характеристикам должностей работников в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 23 июля 2010 г. N 541н.
8. На должности медицинских работников со средним медицинским образованием родильного дома (отделения) назначаются специалисты, соответствующие Квалификационным характеристикам должностей работников в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 23 июля 2010 г. N 541н.
9. Родильный дом (отделение) осуществляет следующие функции:
оказание акушерско-гинекологической помощи женщинам в период беременности, родов, в послеродовом периоде, медицинской помощи новорожденным, а также женщинам с заболеваниями репродуктивной системы в стационарных условиях;
внедрение современных перинатальных семейно-ориентированных технологий (демедикализация родов, партнерские роды, совместное пребывание матери и ребенка, раннее прикладывание к груди, приоритет грудного вскармливания, профилактика гипотермии новорожденных);
профилактика, диагностика и лечение заболеваний репродуктивной системы;
оказание медицинской помощи в связи с искусственным прерыванием беременности;
санитарно-гигиеническое обучение женщин по вопросам грудного вскармливания, предупреждения заболеваний репродуктивной системы, абортов и инфекций, передаваемых половым путем;
установление медицинских показаний и направление женщин и новорожденных в медицинские организации для оказания им специализированной, в том числе высокотехнологичной, медицинской помощи;
проведение экспертизы временной нетрудоспособности, выдачу листков нетрудоспособности женщинам по беременности и родам;
участие в направлении женщин с признаками стойкой утраты трудоспособности на медико-социальную экспертизу;
организация и обеспечение санитарно-гигиенического и противоэпидемического режима в целях предупреждения и снижения заболеваемости внутрибольничными инфекциями женщин, новорожденных и медицинских работников;
проведение клинико-экспертной оценки качества оказания медицинской помощи женщинам и новорожденным;
проведение анализа причин гинекологических заболеваний, акушерских и экстрагенитальных осложнений у женщин, заболеваемости новорожденных;
осуществление статистического мониторинга и анализа причин материнской и перинатальной смертности;
обеспечение вакцинопрофилактики новорожденным, проведение неонатального и аудиологического скрининга;
организация питания женщин и новорожденных в период их пребывания в родильном доме;
взаимодействие с женской консультацией, не входящей в его состав, станцией (отделением) скорой медицинской помощи, поликлиникой, детской поликлиникой, а также с другими медицинскими организациями (противотуберкулезным, кожно-венерологическим, онкологическим диспансерами, Центрами профилактики и борьбы со СПИД);
обеспечение проведения антиретровирусной профилактики перинатальной передачи ВИЧ-инфекции ВИЧ-инфицированным роженицам и их новорожденным;
организация повышения профессиональной квалификации врачей и медицинских работников со средним медицинским образованием;
ведение учетной и отчетной документации, предоставление отчетов о деятельности в установленном порядке, сбор данных для регистров, ведение которых предусмотрено законодательством.
10. Родильный дом (отделение) может использоваться в качестве клинической базы образовательных учреждений среднего, высшего и дополнительного профессионального образования, а также научных организаций.
11. Рекомендуемая структура родильного дома (отделения):
11.1. акушерский стационар:
11.1.1. приемное отделение;
11.1.2. отделение патологии беременности:
палаты для беременных женщин;
манипуляционная;
процедурный кабинет;
11.1.3. физиологическое родовое отделение:
смотровая;
предродовая палата;
родовый зал (индивидуальный родовый зал);
операционный блок:
предоперационная;
операционная;
материальная;
послеродовое палатное отделение:
палаты для родильниц;
палаты для совместного пребывания матери и ребенка;
манипуляционная;
процедурный кабинет;
11.1.4. обсервационное родовое отделение:
смотровая;
палата патологии беременности;
предродовая палата;
родовый зал (индивидуальный родовый зал);
операционный блок:
предоперационная;
операционная;
материальная;
палаты для родильниц;
палаты для совместного пребывания матери и ребенка;
манипуляционная;
процедурный кабинет;
изолятор (мельтцеровский бокс).
Допускается отсутствие обсервационного отделения при наличии палат на 1-2 места и возможности планировочной изоляции одной из палатных секций в случае необходимости организации ее работы по типу обсервационного отделения.
11.1.5. отделение анестезиологии-реаниматологии (палаты интенсивной терапии) для женщин:
палата (пост) интенсивной терапии для женщин;
акушерский дистанционный консультативный центр с выездными анестезиолого-реанимационными акушерскими бригадами для оказания экстренной и неотложной медицинской помощи;
11.2. отделения неонатологического профиля:
11.2.1. отделение новорожденных физиологическое:
палаты для новорожденных;
кабинет вакцинопрофилактики новорожденных;
молочная комната;
выписная комната;
процедурный кабинет;
вспомогательные помещения;
11.2.2. отделение новорожденных при обсервационном отделении:
палаты для новорожденных;
выписная комната;
процедурный кабинет;
11.2.3. палата (пост) реанимации и интенсивной терапии для новорожденных;
11.3. гинекологическое отделение;
11.4. клинико-диагностическая лаборатория;
11.5. кабинет функциональной диагностики;
11.6. физиотерапевтический кабинет;
11.7. рентгеновский кабинет;
11.8. централизованное стерилизационное отделение;
11.9. административно-хозяйственное подразделение со вспомогательными службами:
администрация;
пищеблок;
бухгалтерия;
отдел кадров;
отдел снабжения;
аптека;
техническая служба.
Приложение N 7
к Порядку оказания
медицинской помощи по профилю
"акушерство и гинекология
(за исключением использования
вспомогательных репродуктивных
технологий)", утв. приказом
Министерства здравоохранения РФ
от 1 ноября 2012 г. N 572н
Рекомендуемые штатные нормативы родильного дома (отделения)*
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Главный врач
|
1 должность
|
|
2.
|
Заместитель главного врача (по медицинской части)
|
1 должность в родильном доме на 80 коек и более
|
|
3.
|
Заместитель главного врача (по клинико-экспертной работе)
|
1 должность в родильном доме на 80 коек и более
|
|
4.
|
Заместитель главного врача (по экономике)
|
1 должность в родильном доме на 80 коек и более
|
1. Акушерский стационар
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Заведующий отделением - врач-акушер-гинеколог
|
1 должность:
в отделении патологии беременности на 25 коек;
в физиологическом родовом отделении на 25 коек;
в обсервационном родовом отделении на 25 коек;
в отделении для беременных, рожениц и родильниц, больных туберкулезом, на 25 коек
(при наличии специализированного отделения);
в родовом отделении в родильном доме на 80 коек и более
|
|
2.
|
Заведующий отделением анестезиологии-реаниматологии -врач-анестезиолог-реаниматолог
|
1 должность
|
|
3.
|
Врач-акушер-гинеколог
|
1 должность:
на 10 коек в отделении патологии беременности;
на 10 коек в физиологическом родовом отделении;
на 10 коек в обсервационном родовом отделении;
4,75 должности:
на 3 индивидуальные родовые;
на 1 предродовую и родовую;
в приемном отделении;
в акушерском дистанционном консультативном центре;
в выездной анестезиолого-реанимационной акушерской бригаде для оказания экстренной и неотложной медицинской помощи
|
|
4.
|
Врач-анестезиолог-реаниматолог
|
4,75 должности:
на 6 индивидуальных родовых;
на 2 операционных и дополнительно 1 должность для проведения плановых оперативных вмешательств;
на 6 коек в отделении анестезиологии-реаниматологии (палате интенсивной терапии) для женщин;
в акушерском дистанционном консультативном центре;
в выездной анестезиолого-реанимационной акушерской бригаде для оказания экстренной и неотложной медицинской помощи;
1 должность для проведения плановых оперативных вмешательств
|
|
5.
|
Врач-трансфузиолог
|
1 должность при выполнении 200 трансфузий в год;
0,5 должности при выполнении менее 200 процедур в год
|
|
6.
|
Врач ультразвуковой диагностики
|
Из расчета норм времени на ультразвуковые исследования
|
|
7.
|
Врач функциональной диагностики (в том числе для кардиотокографии)
|
1 должность в родильном доме на 100 коек и дополнительно 0,25 должности на родильный дом, имеющий 40 и более коек для беременных с экстрагенитальными заболеваниями
|
|
8.
|
Врач-терапевт
|
1 должность в стационаре на 100 коек и дополнительно 0,25 должности на родильный дом, имеющий 40 и более коек для беременных с экстрагенитальными заболеваниями
|
|
9.
|
Врач-фтизиатр
|
1 должность на 50 коек для беременных, рожениц и родильниц, больных туберкулезом (при наличии специализированного отделения)
|
|
10.
|
Старшая акушерка
|
В акушерских отделениях всех профилей соответственно количеству должностей заведующих отделениями
|
|
11.
|
Старшая операционная медицинская сестра
|
1 должность при наличии не менее 3-х должностей операционных медицинских сестер и медицинских сестер перевязочных
|
|
12.
|
Старшая медицинская сестра
|
1 должность в отделении анестезиологии-реаниматологии для женщин
|
|
13.
|
Акушерка
|
4,75 должности:
на 2 индивидуальные родовые;
на 1 предродовую и 1 родовую;
на 20 коек в отделении патологии беременности;
на 25 коек в послеродовом палатном отделении физиологического родового отделения;
на 15 коек в обсервационном родовом отделении;
в приемном отделении;
в отделениях (палатах) для беременных, рожениц и родильниц, больных туберкулезом (при наличии специализированного отделения)
|
|
14.
|
Медицинская сестра процедурной
|
1 должность на 25 коек
|
|
15.
|
Медицинская сестра
|
1 должность:
для работы в перевязочной;
соответственно количеству должностей врачей-трансфузиологов
|
|
16.
|
Медицинская сестра палатная (постовая)
|
4,75 должности на 2 койки в отделении анестезиологии-реаниматологии (палате интенсивной терапии) для женщин
|
|
17.
|
Операционная медицинская сестра
|
1 должность и 4,75 должности на операционную
|
|
18.
|
Медицинская сестра-анестезист
|
1,5 должности на каждую должность врача-анестезиолога-реаниматолога;
4,75 должности в выездной анестезиолого-реанимационной акушерской бригаде для оказания экстренной и неотложной медицинской помощи
|
|
19.
|
Медицинская сестра (кабинета функциональной диагностики)
|
1 должность на каждую должность врача ультразвуковой диагностики
|
|
20.
|
Сестра-хозяйка
|
1 должность в отделении
|
|
21.
|
Младшая медицинская сестра по уходу за больными
|
Соответственно количеству должностей акушерок
|
|
22.
|
Санитар
|
Соответственно количеству должностей операционных медицинских сестер, медицинских сестер перевязочной и процедурной.
4,75 должности:
на 6 коек в отделении анестезиологии-реаниматологии (палате интенсивной терапии) для женщин;
в акушерском дистанционном консультативном центре (при наличии)
|
|
23.
|
Санитар (буфетчица)
|
1 должность на 30 коек каждого отделения
|
|
24.
|
Санитар (уборщица)
|
1 должность на каждое отделение;
2 должности при наличии в отделении более 60 коек;
1 должность в отделении анестезиологии-реаниматологии для женщин
|
2. Отделения неонатологического профиля
2.1. Отделение новорожденных физиологическое и отделение новорожденных при обсервационном отделении
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Заведующий отделением
|
1 должность
|
|
2.
|
Врач-неонатолог
|
1 должность:
на 25 коек для новорожденных детей отделения новорожденных физиологического;
на 15 коек для новорожденных детей отделения новорожденных при обсервационном отделении и детей от матерей, больных туберкулезом или септическими послеродовыми заболеваниями;
на 10 коек недоношенных новорожденных детей (палату (пост) реанимации и интенсивной терапии для новорожденных).
Дополнительно 4,75 должности (для обеспечения круглосуточной работы в родильном блоке и палате интенсивной терапии)
|
|
3.
|
Старшая медицинская сестра
|
1 должность
|
|
4.
|
Медицинская сестра палатная (постовая)
|
4,75 должности (для обеспечения круглосуточной работы):
на 15 коек для новорожденных детей отделения новорожденных физиологического;
на 10 коек для новорожденных детей отделения новорожденных при обсервационном отделении (палат), но не менее 4,75 должностей;
на 15 коек для новорожденных от матерей, больных туберкулезом (при наличии специализированного отделения);
на 5 коек недоношенных новорожденных детей, не нуждающихся в реанимации;
на 4 койки палаты (поста) реанимации и интенсивной терапии для новорожденных;
на 10 коек "мать и дитя"
|
|
5.
|
Медицинская сестра процедурной
|
1 должность на 15 коек
|
|
6.
|
Медицинская сестра (для поддержки грудного вскармливания)
|
1 должность на 30 коек и дополнительно по 0,5 должности на каждые последующие 15 (сверх 30 коек) коек
|
|
7.
|
Медицинская сестра (для неонатального и аудиологического скрининга)
|
2,5 должности (в родильных домах на 80 коек и более)
|
|
8.
|
Медицинская сестра (для обслуживания молочной комнаты)
|
2,5 должности
|
|
9.
|
Сестра-хозяйка
|
1 должность
|
|
10.
|
Младшая медицинская сестра по уходу за больными
|
4,75 должности на 15 коек (для обеспечения круглосуточной работы)
|
|
11.
|
Санитар (уборщица)
|
4,75 должности на 15 коек
(для обеспечения круглосуточной работы)
|
2.2. Палата (пост) реанимации и интенсивной терапии для новорожденных
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Врач-анестезиолог-реаниматолог
|
4,75 должности на 3 койки (для обеспечения круглосуточной работы)
|
|
2.
|
Врач-невролог
|
0,25 должности на 6 коек
|
|
3.
|
Врач ультразвуковой диагностики
|
0,5 должности на 6 коек
|
|
4.
|
Врач клинической лабораторной диагностики (для работы в экспресс-лаборатории)
|
1 должность
|
|
5.
|
Медицинская сестра палатная (постовая)
|
4,75 должности на 2 койки (для обеспечения круглосуточной работы)
|
|
6.
|
Медицинская сестра процедурной
|
4,75 должности на 6 коек (для обеспечения круглосуточной работы)
|
|
7.
|
Медицинский технолог, фельдшер-лаборант (медицинский лабораторный техник), лаборант (для работы в экспресс-лаборатории)
|
4,75 должности на 6 коек (для обеспечения круглосуточной работы)
|
|
8.
|
Сестра-хозяйка
|
1 должность
|
|
9.
|
Младшая медицинская сестра по уходу за больными
|
4,75 должности на 6 коек (для обеспечения круглосуточной работы)
|
|
10.
|
Санитар (уборщица)
|
4,75 должности на 6 коек (для обеспечения круглосуточной работы)
|
3. Гинекологическое отделение
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Заведующий отделением -врач-акушер-гинеколог
|
1 должность
|
|
2.
|
Врач-акушер-гинеколог
|
1 должность на 10 коек
4,75 должности при оказании экстренной помощи
|
|
3.
|
Старшая медицинская сестра
|
1 должность
|
|
4.
|
Медицинская сестра палатная (постовая)
|
4,75 должности на 10 коек
|
|
5.
|
Медицинская сестра процедурной
|
1 должность на 25 коек
|
|
6.
|
Медицинская сестра перевязочной
|
1 должность при наличии в родильном доме не менее 10 коек для гинекологических больных, нуждающихся в хирургическом вмешательстве (кроме коек для искусственного прерывания беременности)
|
|
7.
|
Операционная медицинская сестра
|
1 должность и дополнительно 4,75 должности на операционную
|
|
8.
|
Медицинская сестра-анестезист
|
1,5 должности на каждую должность врача-анестезиолога-реаниматолога
|
|
9.
|
Сестра-хозяйка
|
1 должность
|
|
10.
|
Младшая медицинская сестра по уходу за больными
|
В соответствии с количеством круглосуточных постов медицинских сестер палатных
|
|
11.
|
Санитар
|
Соответственно количеству должностей операционных медицинских сестер, медицинских сестер перевязочной и процедурной
|
|
12.
|
Санитар (уборщица)
|
1 должность;
2 должности при наличии в отделении более 60 коек
|
|
13.
|
Санитар (буфетчица)
|
1 должность;
2 должности при наличии в отделении более 60 коек
|
4. Иные структурные подразделения (за исключением акушерского дистанционного консультативного центра с выездными анестезиолого-реанимационными акушерскими бригадами для оказания экстренной и неотложной медицинской помощи)
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Врач-физиотерапевт
|
0,5 должности в родильном доме на 80 коек
|
|
2.
|
Врач-офтальмолог
|
1 должность
|
|
3.
|
Заведующий лабораторией - врач клинической лабораторной диагностики
|
Устанавливается в случаях, когда в родильном доме не менее двух должностей врачей клинической лабораторной диагностики
|
|
4.
|
Врач клинической лабораторной диагностики
|
1 должность в родильном доме на 80 коек и более
|
|
5.
|
Врач-рентгенолог
|
0,75 должности в родильном доме на 80 коек и более
|
|
6.
|
Врач-клинический фармаколог
|
1 должность в родильном доме на 80 коек и более
|
|
7.
|
Врач-диетолог
|
1 должность в родильном доме на 80 коек и более
|
|
8.
|
Врач-эпидемиолог
|
1 должность в родильном доме на 80 коек и более
|
|
9.
|
Врач-статистик
|
1 должность
|
|
10.
|
Главная акушерка (медицинская сестра)
|
1 должность
|
|
11.
|
Рентгенолаборант
|
1 должность
|
|
12.
|
Медицинский технолог, фельдшер-лаборант (медицинский лабораторный техник), лаборант
|
Из расчета норм времени на проведение лабораторных исследований
|
|
13.
|
Медицинская сестра по физиотерапии
|
В зависимости от объема работы
|
|
14.
|
Медицинская сестра диетическая
|
1 должность
|
|
15.
|
Помощник врача-эпидемиолога
|
1 должность в родильном доме на 80 коек и более
|
|
16.
|
Медицинский дезинфектор
|
1 должность на смену работы стационарной установки
|
|
17.
|
Медицинский психолог (психолог)
|
1 должность в родильном доме на 80 коек и более
|
|
18.
|
Медицинский статистик
|
1 должность в родильном доме на 80 коек и более
|
|
19.
|
Медицинский регистратор
|
2 должности в родильном доме на 80 коек и более
|
|
20.
|
Инструктор по лечебной физкультуре
|
1 должность на 200 коек в родильных домах от 120 коек
|
|
21.
|
Программист
|
1 должность в родильном доме на 80 коек и более
|
|
22.
|
Специалист по социальной работе
|
1 должность в родильном доме на 80 коек и более
|
|
23.
|
Юрист
|
1 должность в родильном доме на 80 коек и более
|
_____________________________
* Нормативы не распространяются на медицинские организации частной системы здравоохранения.
Приложение N 8
к Порядку оказания
медицинской помощи по профилю
"акушерство и гинекология
(за исключением использования
вспомогательных репродуктивных
технологий)", утв. приказом
Министерства здравоохранения РФ
от 1 ноября 2012 г. N 572н
Стандарт
оснащения родильного дома (отделения)
С изменениями и дополнениями от:
17 января 2014 г.
1. Акушерский стационар
1.1. Приемное отделение
1.1.1. Комната-фильтр
|
N п/п
|
Наименование*
|
|
1.
|
Термометр электронный(I, II)
|
|
2.
|
Светильник медицинский передвижной(I, II)
|
|
3.
|
Облучатель бактерицидный (лампа)(I, II)
|
|
4.
|
Контейнеры для первичной стерилизации (емкости для дезинфекции) от 1 до 5 литров(I, II)
|
1.1.2. Смотровая
|
N п/п
|
Наименование*
|
|
1.
|
Рабочее место врача(I, II)
|
|
2.
|
Рабочее место акушерки(I, II)
|
|
3.
|
Персональный компьютер с принтером(I, II)
|
|
4.
|
Кресло гинекологическое с осветительной лампой(I, II)
|
|
5.
|
Набор гинекологических инструментов(I, II)
|
|
6.
|
Кушетка медицинская(I, II)
|
|
7.
|
Ширма(I, II)
|
|
8.
|
Весы медицинские(I, II)
|
|
9.
|
Ростомер(I, II)
|
|
10.
|
Аппарат для измерения артериального давления(I, II)
|
|
11.
|
Стетофонендоскоп(I, II)
|
|
12.
|
Стетоскоп акушерский(I, II)
|
|
13.
|
Тазомер(I, II)
|
|
14.
|
Сантиметровая лента(I, II)
|
|
15.
|
Исключен
Информация об изменениях:
См. текст пункта 15
|
|
16.
|
Анализатор допплеровский сердечно-сосудистой деятельности матери и плода малогабаритный(II)
|
|
17.
|
Исключен
Информация об изменениях:
См. текст пункта 17
|
|
18.
|
Исключен
Информация об изменениях:
См. текст пункта 18
|
|
19.
|
Исключен
Информация об изменениях:
См. текст пункта 19
|
|
20.
|
Исключен
Информация об изменениях:
См. текст пункта 20
|
|
21.
|
Набор для экстренного приема родов(I, II)
|
|
22.
|
Набор для оказания неотложной медицинской помощи женщинам(I, II)
|
|
23.
|
Стол для реанимации новорожденных(I, II)
|
|
24.
|
Набор для первичной реанимации новорожденных(I, II)
|
|
25.
|
Планшет для определения группы крови(I, II)
|
|
26.
|
Светильник медицинский передвижной(I, II)
|
|
27.
|
Облучатель бактерицидный (лампа) настенный и/или потолочный(I, II)
|
|
28.
|
Кресло-каталка для перевозки больных(I, II)
|
|
29.
|
Шкаф для медикаментов(I, II)
|
|
30.
|
Шкаф для хранения стерильного материала(I, II)
|
|
31.
|
Источник кислорода (центральная разводка или концентратор кислорода)(I, II)
|
|
32.
|
Исключен
Информация об изменениях:
См. текст пункта 32
|
|
33.
|
Стол медицинский(I, II)
|
|
34.
|
Стол для инструментов(I, II)
|
|
35.
|
Дозаторы для жидкого мыла, средств дезинфекции и диспенсоры для бумажных полотенец(I, II)
|
|
36.
|
Установка для предстерилизационной очистки инструментария(I, II)
|
|
37.
|
Противошоковая укладка
|
1.2. Отделение патологии беременности
|
N п/п
|
Наименование*
|
|
1.
|
Кровать функциональная(I, II)
|
|
2.
|
Тумбочка прикроватная(I, II)
|
|
3.
|
Столик инструментальный(I, II)
|
|
4.
|
Кресло гинекологическое с осветительной лампой(I, II)
|
|
5.
|
Набор гинекологических инструментов(I, II)
|
|
6.
|
Весы медицинские(I, II)
|
|
7.
|
Тазомер(I, II)
|
|
8.
|
Сантиметровая лента(I, II)
|
|
9.
|
Стетоскоп акушерский(I, II)
|
|
10.
|
Анализатор допплеровский сердечно-сосудистой деятельности матери и плода малогабаритный(II)
|
|
11.
|
Исключен
Информация об изменениях:
См. текст пункта 11
|
|
12.
|
Насос инфузионный(II)
|
|
13.
|
Стетофонендоскоп(I, II)
|
|
14.
|
Аппарат для измерения артериального давления(I, II)
|
|
15.
|
Светильник медицинский передвижной(I, II)
|
|
16.
|
Облучатель бактерицидный (лампа) настенный и/или переносной(I, II)
|
|
17.
|
Термометр(I, II)
|
|
18.
|
Кардиомонитор фетальный(I, II)
|
|
19.
|
Исключен
Информация об изменениях:
См. текст пункта 19
|
|
20.
|
Установка для предстерилизационной очистки инструментария(I, II)
|
|
21.
|
Холодильник для хранения медикаментов(I, II)
|
|
22.
|
Стойки для инфузий(I, II)
|
|
23.
|
Камера для хранения стерильных инструментов и изделий(I, II)
|
|
24.
|
Шкаф медицинский (для хранения медикаментов)(I, II)
|
|
25.
|
Кресло-каталка для перевозки больных(I, II)
|
|
26.
|
Кушетка медицинская(I, II)
|
|
27.
|
Исключен
Информация об изменениях:
См. текст пункта 27
|
|
28.
|
Исключен
Информация об изменениях:
См. текст пункта 28
|
|
29.
|
Дозаторы для жидкого мыла, средств дезинфекции и диспенсоры для бумажных полотенец(I, II)
|
|
30.
|
Противошоковая укладка
|
|
31.
|
Рабочее место врача(I, II)
|
|
32.
|
Рабочее место медицинской сестры(I, II)
|
|
33.
|
Персональный компьютер с принтером(I, II)
|
1.3. Физиологическое родовое отделение и обсервационное родовое отделение
1.3.1. Предродовая палата**
|
N п/п
|
Наименование*
|
|
1.
|
Кровать функциональная(I, II)
|
|
2.
|
Стетоскоп акушерский(I, II)
|
|
3.
|
Тазомер(I, II)
|
|
4.
|
Сантиметровая лента(I, II)
|
|
5.
|
Аппарат для измерения артериального давления(I, II)
|
|
6.
|
Стетофонендоскоп(I, II)
|
|
7.
|
Термометр(I, II)
|
|
8.
|
Набор гинекологических инструментов(I, II)
|
|
9.
|
Исключен
Информация об изменениях:
См. текст пункта 9
|
|
10.
|
Амниотом (одноразовый)(I, II)
|
|
11.
|
Анализатор допплеровский сердечно-сосудистой деятельности матери и плода малогабаритный(I, II)
|
|
12.
|
Исключен
Информация об изменениях:
См. текст пункта 12
|
|
13.
|
Кардиомонитор фетальный дистанционный для контроля в родах(I, II)
|
|
14.
|
Исключен
Информация об изменениях:
См. текст пункта 14
|
|
15.
|
Источник кислорода (центральная разводка или концентратор кислорода)(I, II)
|
|
16.
|
Исключен
Информация об изменениях:
См. текст пункта 16
|
|
17.
|
Насос инфузионный(II)
|
|
18.
|
Светильник медицинский передвижной(I, II)
|
|
19.
|
Облучатель бактерицидный (лампа) настенный и/или потолочный
|
|
20.
|
Подъемник для больных(I, II)
|
|
21.
|
Каталка лежачая медицинская(I, II)
|
|
22.
|
Набор одноразового постельного белья(I, II)
|
|
23.
|
Лампа медицинская бестеневая переносная(I, II)
|
|
24.
|
Дозаторы для жидкого мыла, средств дезинфекции и диспенсоры для бумажных полотенец(I, II)
|
|
25.
|
Противошоковая укладка
|
Информация об изменениях:
Приказом Минздрава России от 17 января 2014 г. N 25н в подраздел 1.3.2 внесены изменения
См. текст подраздела в предыдущей редакции
1.3.2. Родовый зал (индивидуальный родовый зал)
|
N п/п
|
Наименование*
|
|
1.
|
Функциональная кровать для приема родов(I, II)
|
|
2.
|
Акушерские комплекты для приема родов (стерильные одноразовые)(I, II)
|
|
3.
|
Стетоскоп акушерский(I, II)
|
|
4.
|
Аппарат для измерения артериального давления(I, II)
|
|
5.
|
Стетофонендоскоп(I, II)
|
|
6.
|
Насос инфузионный (инфузомат)(I, II)
|
|
7.
|
Исключен
Информация об изменениях:
См. текст пункта 7
|
|
8.
|
Амниотом (одноразовый)(I, II)
|
|
9.
|
Набор инструментов для осмотра родовых путей (одноразовый)
|
|
10.
|
Набор инструментов для зашивания разрывов мягких родовых путей(I, II)
|
|
11.
|
Акушерские щипцы(I, II)
|
|
12.
|
Одноразовые мягкие системы для вакуум-экстракции плода(I, II)
|
|
13.
|
Аппарат для маточной баллонной тампонады(II)
|
|
14.
|
Светильник медицинский передвижной(I, II)
|
|
15.
|
Фетальный монитор(I, II)
|
|
16.
|
Анализатор допплеровский сердечно-сосудистой деятельности матери и плода малогабаритный(I, II)
|
|
17.
|
Исключен
Информация об изменениях:
См. текст пункта 17
|
|
18.
|
Аппарат для контроля витальных функций пациента(II)
|
|
19.
|
Аппарат искусственной вентиляции легких стационарный (транспортный)(II)
|
|
20.
|
Стеновые или потолочные энерго- и газоснабжающие шины с комплектом передвижных плеч
|
|
21.
|
Источник закиси азота (центральная разводка)(I, II)
|
|
22.
|
Ларингоскоп с набором клинков(I, II)
|
|
23.
|
Планшет для определения группы крови(I, II)
|
|
24.
|
Каталка лежачая медицинская(I, II)
|
|
25.
|
Шкаф для медикаментов(I, II)
|
|
26.
|
Шкаф для хранения стерильного материала(I, II)
|
|
27.
|
Камера для хранения стерильных инструментов и изделий(I, II)
|
|
28.
|
Контейнеры для использованных материалов (медицинских отходов)(I, II)
|
|
29.
|
Облучатель бактерицидный (лампа) потолочный и настенный(I, II)
|
|
30.
|
Стол пеленальный с подогревом для новорожденных(I, II)
|
|
31.
|
Обогреватель излучающий для новорожденных(I, II)
|
|
32.
|
Электроотсос для новорожденных(I, II)
|
|
33.
|
Набор для проведения первичной реанимации новорожденного, включающий ларингоскоп со сменными клинками для новорожденных (в том числе глубоконедоношенных детей), саморасправляющийся неонатальный реанимационно-анестезиологический мешок, лицевые маски для новорожденных (3-х размеров), эндотрахеальные трубки для новорожденных (4-х размеров), набор инструментов для постановки пупочного катетера, пупочные катетеры для новорожденных (2-х размеров), катетеры для отсасывания слизи, набор шприцов(I, II)
|
|
34.
|
Зажим для пуповины (одноразовый)(I, II)
|
|
35.
|
Весы для новорожденных (электронные)(I, II)
|
|
36.
|
Исключен
Информация об изменениях:
См. текст пункта 36
|
|
37.
|
Источник медицинского воздуха(I, II)
|
|
38.
|
Смеситель воздушно-газовой смеси(I, II)
|
|
39.
|
Ротаметр(I, II)
|
|
40.
|
Пластиковые мешки для оказания первичной реанимационной помощи детям с экстремально низкой массой тела(II)
|
|
41.
|
Пульсоксиметр(II)
|
|
42.
|
Исключен
Информация об изменениях:
См. текст пункта 42
|
|
43.
|
Аппарат для механической искусственной вентиляции легких с опцией СРАР и кислородным смесителем или аппарат для ручной искусственной вентиляции легких с опцией СРАР и кислородным смесителем(II)
|
|
44.
|
Инфузионный насос с возможностью автоматического расчета дозировки с учетом веса ребенка в граммах
|
|
45.
|
Исключен
Информация об изменениях:
См. текст пункта 45
|
|
46.
|
Дозаторы для жидкого мыла, средств дезинфекции и диспенсоры для бумажных полотенец(I, II)
|
|
47.
|
Установка для предстерилизационной очистки инструментария(I, II)
|
|
48.
|
Противошоковая укладка
|
Информация об изменениях:
Приказом Минздрава России от 17 января 2014 г. N 25н в подраздел 1.3.3 внесены изменения
См. текст подраздела в предыдущей редакции
1.3.3. Операционный блок
Предоперационная
|
N п/п
|
Наименование*
|
|
1.
|
Столик инструментальный разборный(I, II)
|
|
2.
|
Устройство для подогрева инфузионных жидкостей(I, II)
|
|
3.
|
Исключен
Информация об изменениях:
См. текст подпункта 3
|
|
4.
|
Облучатель бактерицидный (лампа) настенный и потолочный(I, II)
|
|
5.
|
Модуль предоперационный для хранения стерильных наборов инструментов, операционного белья, перевязочного и шовного материала, медикаментов и др.(I, II)
|
|
6.
|
Исключен
Информация об изменениях:
См. текст подпункта 6
|
|
7.
|
Холодильник для хранения сывороток и препаратов крови(I, II)
|
|
8.
|
Аппарат для реинфузии аутоэритроцитов( II)
|
|
9.
|
Размораживатель плазмы(I, II)
|
|
10.
|
Назогастральный зонд для эвакуации содержимого желудка(I, II)
|
Операционная
|
N п/п
|
Наименование*
|
|
1.
|
Многофункциональный хирургический стол с электроприводом или механический с гидроприводом с приводом в комплекте(I, II)
|
|
2.
|
Стол для врача анестезиолога-реаниматолога(I, II)
|
|
3.
|
Столик инструментальный для операционной медсестры(I, II)
|
|
4.
|
Светильник операционный потолочный(I, II)
|
|
5.
|
Светильник передвижной операционный с автономным питанием(I, II)
|
|
6.
|
Аппарат наркозно-дыхательный(I, II)
|
|
7.
|
Монитор операционный для контроля жизненно важных показателей(I, II)
|
|
8.
|
Исключен
Информация об изменениях:
См. текст подпункта 8
|
|
9.
|
Дефибриллятор(I, II)
|
|
10.
|
Стетофонендоскоп(I, II)
|
|
11.
|
Аппарат для измерения артериального давления(I, II)
|
|
12.
|
Аспиратор (помпа) хирургический(I, II)
|
|
13.
|
Ларингоскоп (набор)(I, II)
|
|
14.
|
Инфузионный насос(I, II)
|
|
15.
|
Облучатель бактерицидный (лампа) потолочный и настенный(I, II)
|
|
16.
|
Набор хирургических инструментов(I, II)
|
|
17.
|
Набор трахеостомических трубок(I, II)
|
|
18.
|
Набор для реанимации(I, II)
|
|
19.
|
Аппарат искусственной вентиляции легких для новорожденных(I, II)
|
|
20.
|
Медицинский аппарат для подогрева крови и кровезаменителей(I, II)
|
|
21.
|
Набор для проведения первичной реанимации новорожденного(I, II)
|
|
22.
|
Планшет для определения группы крови(I, II)
|
|
23.
|
Каталка лежачая медицинская(I, II)
|
|
24.
|
Аппарат для электрохирургии(I, II)
|
|
25.
|
Мешок Амбу(I, II)
|
|
26.
|
Набор для катетеризации центральных вен(I, II)
|
|
27.
|
Набор для эпидуральной анестезии(I, II)
|
|
28.
|
Контейнеры для использованных материалов (медицинских отходов)(I, II)
|
|
29.
|
Стол пеленальный с подогревом для новорожденных(I, II)
|
|
30.
|
Обогреватель излучающий для новорожденных(I, II)
|
|
31.
|
Электроотсос для новорожденных(I, II)
|
|
32.
|
Набор для проведения первичной реанимации новорожденного, включающий ларингоскоп со сменными клинками для новорожденных (в том числе глубоконедоношенных детей), саморасправляющийся неонатальный реанимационно-анестезиологический мешок, лицевые маски для новорожденных (3-х размеров), эндотрахеальные трубки для новорожденных (4-х размеров), набор инструментов для постановки пупочного катетера, пупочные катетеры для новорожденных (2-х размеров), катетеры для отсасывания слизи, набор шприцов(I, II)
|
|
33.
|
Зажим для пуповины (одноразовый)(I, II)
|
|
34.
|
Весы для новорожденных (электронные)(I, II)
|
|
35.
|
Стеновые или потолочные энерго- и газоснабжающие шины с комплектом передвижных плеч
|
|
36.
|
Источник медицинского воздуха(I, II)
|
|
37.
|
Смеситель воздушно-газовой смеси(I, II)
|
|
38.
|
Ротаметр(I, II)
|
|
39.
|
Пластиковые мешки для оказания первичной реанимационной помощи детям с экстремально низкой массой тела(II)
|
|
40.
|
Пульсоксиметр(II)
|
|
41.
|
Капнограф(II)
|
|
42.
|
Аппарат для механической искусственной вентиляции легких с опцией С-РАР и кислородным смесителем или аппарат для ручной искусственной вентиляции легких с опцией С-РАР и кислородным смесителем(I, II)
|
|
43.
|
Инфузионный насос для новорожденных(II)
|
|
44.
|
Исключен
Информация об изменениях:
См. текст подпункта 44
|
Материальная
|
N п/п
|
Наименование*
|
|
1.
|
Стол с твердым гигиеническим покрытием для заготовки перевязочного материала(I, II)
|
|
2.
|
Стол с твердым гигиеническим покрытием для заготовки комплектов многоразового операционного белья(I, II)
|
|
3.
|
Стол с твердым гигиеническим покрытием для комплектации набора инструментов после предстерилизационной дезинфекции инструментов(I, II)
|
|
4.
|
Модуль материальный со стеллажами для хранения стерильных одноразовых и многоразовых стерильных комплектов(I, II)
|
|
5.
|
Контейнеры для первичной стерилизации (емкости для дезинфекции) 30 литров(I, II)
|
|
6.
|
Облучатель бактерицидный (лампа) потолочный и настенный(I, II)
|
|
7.
|
Установка для предстерилизационной очистки инструментария(I, II)
|
1.3.4. Послеродовое палатное отделение
|
N п/п
|
Наименование*
|
|
1.
|
Кровать функциональная(I, II)
|
|
2.
|
Тумбочка прикроватная(I, II)
|
|
3.
|
Кресло гинекологическое с осветительной лампой(I, II)
|
|
4.
|
Светильник медицинский передвижной(I, II)
|
|
5.
|
Набор инструментов для осмотра родовых путей(I, II)
|
|
6.
|
Камера ультрафиолетовая бактерицидная для хранения стерильных инструментов(I, II)
|
|
7.
|
Установка для ультразвуковой предстерилизационной очистки медицинских инструментов(I, II)
|
|
8.
|
Исключен
Информация об изменениях:
См. текст пункта 8
|
|
9.
|
Столик инструментальный, разборный(I, II)
|
|
10.
|
Шкаф для хранения медикаментов(I, II)
|
|
11.
|
Холодильник(I, II)
|
|
12.
|
Исключен
Информация об изменениях:
См. текст пункта 12
|
|
13.
|
Кушетка медицинская(I, II)
|
|
14.
|
Насос отсасывающий акушерский(I, II)
|
|
15.
|
Ультразвуковой сканер с наличием конвексного датчика на 3,5 МГц и влагалищного датчика на 5 МГц(I, II)
|
|
16.
|
Облучатель бактерицидный (лампа)(I, II)
|
|
17.
|
Установка обеззараживания воздуха(I, II)
|
|
18.
|
Стеновые панели для подключения медицинской аппаратуры(I, II)
|
|
19.
|
Дозаторы для жидкого мыла и средств дезинфекции и диспенсоры для бумажных полотенец(I, II)
|
|
20.
|
Аппарат для измерения артериального давления(I, II)
|
|
21.
|
Стетофонендоскоп(I, II)
|
|
22.
|
Стол процедурный(I, II)
|
|
23.
|
Манипуляционный столик(I, II)
|
|
24.
|
Контейнеры для хранения стерильного материала(I, II)
|
|
25.
|
Медицинский шкаф для стерильных растворов и медикаментов(I, II)
|
|
26.
|
Штативы для внутривенного капельного вливания(I, II)
|
|
27.
|
Комплект для переливания крови(I, II)
|
|
28.
|
Контейнеры для дезинфекции материала и игл(I, II)
|
|
29.
|
Противошоковая укладка
|
|
30.
|
Рабочее место врача(I, II)
|
|
31.
|
Рабочее место акушерки(I, II)
|
|
32.
|
Персональный компьютер с принтером(I, II)
|
1.4. Отделение анестезиологии-реаниматологии (палаты интенсивной терапии) для женщин
|
N п/п
|
Наименование
|
|
1.
|
Кровать функциональная(II)
|
|
2.
|
Аппарат искусственной вентиляции легких стационарный(II)
|
|
3.
|
Монитор прикроватный для слежения электрокардиографии, частоты дыхания, сатурации, артериального давления, температуры, капнографии(II)
|
|
4.
|
Электрокардиограф многоканальный(II)
|
|
5.
|
Аппарат УЗИ переносной с набором датчиков(II)
|
|
6.
|
Дефибриллятор(II)
|
|
7.
|
Электроотсос(II)
|
|
8.
|
Исключен
Информация об изменениях:
См. текст пункта 8
|
|
9.
|
Аппарат наркозно-дыхательный(II)
|
|
10.
|
Пульсоксиметр(II)
|
|
11.
|
Насос инфузионный(II)
|
|
12.
|
Стетофонендоскоп(II)
|
|
13.
|
Аппарат для измерения артериального давления(II)
|
|
14.
|
Облучатель бактерицидный (лампа)(II)
|
|
15.
|
Экспресс-анализатор для определения основных клинических и биохимических показателей, в том числе газов крови и электролитов(II)
|
|
16.
|
Исключен
Информация об изменениях:
См. текст пункта 16
|
|
17.
|
Планшет для определения группы крови(II)
|
|
18.
|
Ларингоскоп (набор)(II)
|
|
19.
|
Мешок Амбу(II)
|
|
20.
|
Морозильная камера для хранения свежезамороженной плазмы(II)
|
|
21.
|
Системы размораживания плазмы(II)
|
|
22.
|
Исключен
Информация об изменениях:
См. текст пункта 22
|
|
23.
|
Исключен
Информация об изменениях:
См. текст пункта 23
|
|
24.
|
Исключен
Информация об изменениях:
См. текст пункта 24
|
|
25.
|
Установка для предстерилизационной очистки инструментария(I, II)
|
|
26.
|
Дозаторы для жидкого мыла, средств дезинфекции и диспенсоры для бумажных полотенец(I, II)
|
|
27.
|
Противошоковая укладка
|
|
28.
|
Рабочее место врача(II)
|
|
29.
|
Рабочее место медицинской сестры(II)
|
|
30.
|
Персональный компьютер с принтером(II)
|
2. Отделения неонатологического профиля
Информация об изменениях:
Приказом Минздрава России от 17 января 2014 г. N 25н в раздел 2.1 внесены изменения
См. текст раздела в предыдущей редакции
2.1. Отделение новорожденных физиологическое и/или отделение новорожденных при обсервационном отделении
|
N п/п
|
Наименование*
|
|
1.
|
Исключен
Информация об изменениях:
См. текст пункта 1
|
|
2.
|
Передвижные кроватки для новорожденных(I, II)
|
|
3.
|
Исключен
Информация об изменениях:
См. текст пункта 3
|
|
4.
|
Инкубаторы стандартной модели(I, II)
|
|
5.
|
Исключен
Информация об изменениях:
См. текст пункта 5
|
|
6.
|
Исключен
Информация об изменениях:
См. текст пункта 6
|
|
7.
|
Источник лучистого тепла(I, II)
|
|
8.
|
Установка для фототерапии(I, II)
|
|
9.
|
Весы для новорожденных (электронные)(I, II)
|
|
10.
|
Инфузионные насосы(I, II)
|
|
11.
|
Полифункциональные мониторы(I, II)
|
|
12.
|
Пульсоксиметры(I, II)
|
|
13.
|
Глюкометр(I, II)
|
|
14.
|
Прибор для транскутанного определения билирубина(I, II)
|
|
15.
|
Электроотсос(I, II)
|
|
16.
|
Оборудование для аудиологического скрининга(I, II)
|
|
17.
|
Дозаторы для жидкого мыла и средств дезинфекции и диспенсоры для бумажных полотенец(I, II)
|
|
18.
|
Электронный термометр для измерения ректальной температуры новорожденным(I, II)
|
|
19.
|
Настенный термометр(I, II)
|
|
20.
|
Самоклеящиеся неонатальные электроды(II)
|
|
21.
|
Расходные материалы для проведения кислородотерапии (носовые канюли, маски)(I, II)
|
|
22.
|
Расходные материалы для проведения инфузионной терапии, зондового питания(I, II)
|
|
23.
|
Тест-полоски для глюкометра(I, II)
|
|
24.
|
Датчики для пульсоксиметра(II)
|
|
25.
|
Набор для катетеризации периферических сосудов(II)
|
|
26.
|
Исключен
Информация об изменениях:
См. текст пункта 26
|
|
27.
|
Шприц одноразовый 1-50 мл(I, II)
|
|
28.
|
Фонендоскоп для новорожденных(I, II)
|
|
29.
|
Рабочее место врача(I, II)
|
|
30.
|
Рабочее место медицинской сестры(I, II)
|
|
31.
|
Персональный компьютер с принтером(I, II)
|
|
32.
|
Аппарат для поддержания самостоятельного дыхания новорожденного путем создания непрерывного положительного давления в дыхательных путях
|
|
33.
|
Дефибрилятор бифазный ) )
|
|
34.
|
Тележка медицинская для инструментов
|
|
35.
|
Процедурный столик
|
|
36.
|
Емкость для сбора бытовых и медицинских отходов
|
|
37.
|
Емкость для дезинфекции инструментария и расходных материалов
|
|
38.
|
Одноразовый мочеприемник
|
|
39.
|
Медицинская мебель для палат новорожденных
|
|
40.
|
Холодильники для хранения препаратов и растворов
|
Информация об изменениях:
Приказом Минздрава России от 17 января 2014 г. N 25н в раздел 2.2 внесены изменения
См. текст раздела в предыдущей редакции
2.2. Палата (пост) реанимации и интенсивной терапии для новорожденных
|
N п/п
|
Наименование*
|
|
1.
|
Аппарат искусственной вентиляции для новорожденных (с контролем по давлению и объему, циклические по времени и потоку, с системой триггерной вентиляции)(II)
|
|
2.
|
Аппарат дыхательный ручной для новорожденных с набором мягких масок разных размеров(II)
|
|
3.
|
Стол для новорожденных с подогревом (или стол реанимационный)(II)
|
|
4.
|
Инкубатор для новорожденных (стандартная модель)(II)
|
|
5.
|
Инкубатор для новорожденных (интенсивная модель)(II)
|
|
6.
|
Монитор неонатальный с набором электродов и манжеток(II)
|
|
7.
|
Ларингоскоп с набором клинков для новорожденных(II)
|
|
8.
|
Электроотсос (вакуумный отсос)(II)
|
|
9.
|
Пульсоксиметр(II)
|
|
10.
|
Система обогрева новорожденных (матрасик)(II)
|
|
И.
|
Облучатель фототерапевтический для новорожденных(II)
|
|
12.
|
Обогреватель излучающий для новорожденных(II)
|
|
13.
|
Фонендоскоп для новорожденных(II)
|
|
14.
|
Исключен
Информация об изменениях:
См. текст пункта 14
|
|
15.
|
Светильник медицинский бестеневой передвижной(II)
|
|
16.
|
Весы для новорожденных (электронные)(II)
|
|
17.
|
Аппарат для определения кислотно-основного состояния(II)
|
|
18.
|
Аппарат для определения электролитов(II)
|
|
19.
|
Аппарат для определения билирубина в капиллярной крови(II)
|
|
20.
|
Билирубинометр транскутанный(II)
|
|
21.
|
Глюкометр(II)
|
|
22.
|
Центрифуга гематокритная(II)
|
|
23.
|
Стеновые или потолочные энерго- и газоснабжающие шины
|
|
24.
|
Прибор для мониторирования электрической активности мозга(II)
|
|
25.
|
Система чрескожного мониторирования газового состава крови(II)
|
|
26.
|
Аппарат для искусственной вентиляции легких новорожденных с блоком высокочастотной осцилляторной искусственной вентиляции легких или аппарат для высокочастотной осцилляторной искусственной вентиляции легких
|
|
27.
|
Аппарат для поддержания самостоятельного дыхания новорожденного путем создания непрерывного положительного давления в дыхательных путях (СРАР) (из них не менее трети - с вариабельным потоком) 
|
|
28.
|
Исключен
Информация об изменениях:
См. текст пункта 28
|
|
29.
|
Передвижной аппарат для ультразвукового исследования у новорожденных с набором датчиков и с допплерометрическим блоком(II)
|
|
30.
|
Передвижной аппарат электрокардиографии, оснащенный системой защиты от электрических помех(II)
|
|
31.
|
Система для активной аспирации из полостей(II)
|
|
32.
|
Бокс с ламинарным потоком воздуха для набора инфузионных растворов(II)
|
|
33.
|
Транспортный инкубатор (реанимационный комплекс) с портативным аппаратом для проведения искусственной вентиляции легких у новорожденных
|
|
34.
|
Передвижной рентгеновский цифровой аппарат
|
|
35.
|
Передвижная стойка для вертикальных рентгеновских снимков(II)
|
|
36.
|
Ингаляторы для новорожденных (небулайзеры)(II)
|
|
37.
|
Дозаторы для жидкого мыла, средств дезинфекции и диспенсоры для бумажных полотенец(II)
|
|
38.
|
Негатоскоп(II)
|
|
39.
|
Настенный термометр(II)
|
|
40.
|
Исключен
Информация об изменениях:
См. текст пункта 40
|
|
41.
|
Набор для реанимации новорожденных
|
|
42.
|
Электроды, манжетки и датчики для мониторов(II)
|
|
43.
|
Расходные материалы для проведения кислородотерапии (носовые канюли, маски, интубационные трубки, шапочки для С-РАР, датчики и шланги для аппаратов искусственной вентиляции легких)(II)
|
|
44.
|
Одноразовые зонды для питания разных размеров(II)
|
|
45.
|
Одноразовые катетеры для санации верхних дыхательных путей с клапаном контроля(II)
|
|
46.
|
Одноразовые расходные материалы для проведения инфузионной терапии (шприцы всех размеров, иглы для инъекций, иглы "бабочки", трехходовые краны, катетеры для периферических и центральных вен, фиксирующие повязки, прозрачные наклейки для защиты кожи)(II)
|
|
47.
|
Тест-полоски для глюкометра, реактивы для аппаратов для определения кислотно-основного состояния и электролитов крови(II)
|
|
48.
|
Иглы для люмбальной пункции(II)
|
|
49.
|
Молокоотсос(II)
|
|
50.
|
Медицинские инструменты, в том числе ножницы прямые и изогнутые, пуговчатые зонды(II)
|
|
51.
|
Стерилизатор для расходных материалов к молокоотсосу(II)
|
|
52.
|
Рабочее место врача(II)
|
|
53.
|
Рабочее место медицинской сестры(II)
|
|
54.
|
Персональный компьютер с принтером(II)
|
|
55.
|
Шприцевой инфузионный насос
|
|
56.
|
Волюмический инфузионный насос
|
|
57.
|
Стойка для проведения ингаляции оксида азота с флоуметром, баллоном со смесью газов NO и  , низкопоточным редуктором и мониторингом NO/ , низкопоточным редуктором и мониторингом NO/
|
|
58.
|
Аппарат для быстрого размораживания плазмы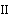
|
|
59.
|
Аппарат для подогрева инфузионных растворов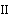
|
|
60.
|
Капнограф
|
|
61.
|
Одноразовые мочеприемники, мочевые катетеры
|
|
62.
|
Медицинская мебель для палат с источником бесперебойного питания
|
|
63.
|
Тележка для анестезиолога
|
|
64.
|
Тележка медицинская для инструментов
|
|
65.
|
Процедурный столик
|
|
66.
|
Емкость для сбора бытовых и медицинских отходов
|
|
67.
|
Емкость для дезинфекции инструментария и расходных материалов
|
|
68.
|
Стол реанимационный для новорожденных со встроенным блоком реанимации с возможностью дооснащения встроенными неонатальными весами
|
|
69.
|
Инкубатор для новорожденных (интенсивная модель) с возможностью автоматической трансформации в стол реанимационный и встроенным источником бесперебойного питания
|
|
70.
|
Ифузионный насос с возможностью автоматического расчета дозировки с учетом веса ребенка в граммах
|
|
71.
|
Холодильник для хранения препаратов и растворов
|
3. Гинекологическое отделение
|
N п/п
|
Наименование*
|
|
1.
|
Кровать функциональная
|
|
2.
|
Тумбочка прикроватная
|
|
3.
|
Кушетка медицинская
|
|
4.
|
Кресло гинекологическое с осветительной лампой
|
|
5.
|
Набор гинекологических инструментов
|
|
6.
|
Весы медицинские
|
|
7.
|
Ростомер
|
|
8.
|
Аппарат для измерения артериального давления
|
|
9.
|
Стетофонендоскоп
|
|
10.
|
Кольпоскоп
|
|
11.
|
Исключен
Информация об изменениях:
См. текст пункта 11
|
|
12.
|
Аппарат электрохирургический гинекологический высокочастотный для резекции и коагуляции
|
|
13.
|
Гистероскоп диагностический
|
|
14.
|
Гистерорезектоскоп
|
|
15.
|
Цистоскоп смотровой
|
|
16.
|
Исключен
Информация об изменениях:
См. текст пункта 16
|
|
17.
|
Аппарат дыхательный ручной
|
|
18.
|
Аппарат искусственной вентиляции легких
|
|
19.
|
Дефибриллятор кардиосинхронизированный
|
|
20.
|
Монитор анестезиологический
|
|
21.
|
Стойка эндоскопическая с набором инструментов для полного объема лапароскопических операций с электромеханическим морцелятором
|
|
22.
|
Набор хирургических инструментов для малоинвазивного доступа
|
|
23.
|
Насос инфузионный
|
|
24.
|
Исключен
Информация об изменениях:
См. текст пункта 24
|
|
25.
|
Облучатель бактерицидный (лампа)
|
|
26.
|
Оборудование для мойки и дезинфекции
|
|
27.
|
Светильник (лампа) операционный, хирургический
|
|
28.
|
Светильник медицинский передвижной
|
|
29.
|
Светильник медицинский (потолочный, напольный, настенный)
|
|
30.
|
Стерилизатор воздушный (сухожаровой)
|
|
31.
|
Кресло-коляска больничное
|
|
32.
|
Планшет для определения группы крови
|
|
33.
|
Термометр
|
|
34.
|
Контейнеры для использованных материалов (медицинских отходов)
|
|
35.
|
Установка для предстерилизационной очистки инструментария(I, II)
|
|
36.
|
Дозаторы для жидкого мыла, средств дезинфекции и диспенсоры для бумажных полотенец
|
|
37.
|
Противошоковая укладка
|
|
38.
|
Рабочее место врача
|
|
39.
|
Рабочее место медицинской сестры
|
|
40.
|
Персональный компьютер с принтером
|
4. Клинико-диагностическая лаборатория
|
N п/п
|
Наименование*
|
|
1.
|
Микроскоп бинокулярный с осветителем(I, II)
|
|
2.
|
Клинический анализатор определения гемоглобина, эритроцитов, тромбоцитов (гематологический анализатор)(I, II)
|
|
3.
|
Анализатор биохимический(I, II)
|
|
4.
|
Анализатор иммуноферментный(II)
|
|
5.
|
Анализатор для определения кислотно-основного состояния(II)
|
|
6.
|
Анализатор для определения электролитов(II)
|
|
7.
|
Анализатор для определения билирубина в капиллярной крови(I, II)
|
|
8.
|
Счетчик лейкоцитарный формулы крови(I, II)
|
|
9.
|
Планшет для определения группы крови(I, II)
|
|
10.
|
Глюкометр(I, II)
|
|
11.
|
Коагулометр(I, II)
|
|
12.
|
Анализатор мочи(I, II)
|
|
13.
|
Приспособление для фиксации и окраски мазков(I, II)
|
|
14.
|
Весы медицинские(I, II)
|
|
15.
|
Центрифуги от 1500 до 3000 оборотов в 1 минуту на 10 гнезд(I, II)
|
|
16.
|
Термостат до +52 °С(I, II)
|
|
17.
|
Облучатель бактерицидный (лампа) настенный и потолочный(I, II)
|
|
18.
|
Тромбоэластограф(II)
|
|
19.
|
Контейнеры для использованных материалов (медицинских отходов)(I, II)
|
|
20.
|
Исключен
Информация об изменениях:
См. текст пункта 20
|
|
21.
|
Вытяжной шкаф(I, II)
|
|
22.
|
Оборудование для группы микробиологии (ламинарный шкаф, термостат, автоклав)(II)
|
|
23.
|
Рабочее место врача(I, II)
|
|
24.
|
Рабочее место медицинской сестры(I, II)
|
|
25.
|
Персональный компьютер с принтером(I, II)
|
Информация об изменениях:
Приказом Минздрава России от 17 января 2014 г. N 25н в главу 5 внесены изменения
См. текст главы в предыдущей редакции
5. Кабинет функциональной диагностики
|
N п/п
|
Наименование*
|
|
1.
|
Рабочее место врача(I, II)
|
|
2.
|
Рабочее место медицинской сестры(I, II)
|
|
3.
|
Персональный компьютер с принтером(II)
|
|
4.
|
Аппарат для ультразвукового исследования с трансвагинальным, трансабдоминальным и неонатальным датчиками(II)
|
|
5.
|
Кардиомонитор фетальный(I, II)
|
|
6.
|
Электрокардиограф(I, II)
|
|
7.
|
Аппарат для суточного мониторирования артериального давления
|
|
8.
|
Аппарат для измерения артериального давления(I, II)
|
|
9.
|
Стетофонендоскоп(I, II)
|
|
10.
|
Стетоскоп акушерский(I, II)
|
|
11.
|
Облучатель бактерицидный (лампа)(I, II)
|
|
12.
|
Аппарат для ультразвукового исследования передвижной(II)
|
|
13.
|
Анализатор доплеровский сердечно-сосудистой деятельности матери и плода(II)
|
|
14.
|
Аппарат для холтеровского мониторирования сердечной деятельности
|
6. Физиотерапевтический кабинет
|
N п/п
|
Наименование*
|
|
1.
|
Рабочее место врача(I, II)
|
|
2.
|
Рабочее место медицинской сестры(I, II)
|
|
3.
|
Аппарат для гальванизации и лекарственного электрофореза(I, II)
|
|
4.
|
Аппарат для терапии с использованием ультравысоких частот(II)
|
|
5.
|
Аппарат низкочастотный магнитотерапии(II)
|
|
6.
|
Аппарат для терапии электросном(II)
|
|
7.
|
Аппарат ультразвуковой терапевтический(I, II)
|
|
8.
|
Аппарат лазерный терапевтический (1 класс защиты)(I, II)
|
|
9.
|
Аппарат для измерения артериального давления(I, II)
|
|
10.
|
Стетофонендоскоп(I, II)
|
|
11.
|
Облучатель бактерицидный (лампа)(I, II)
|
|
12.
|
Кушетка медицинская(I, II)
|
|
13.
|
Облучатель коротковолновой ультрафиолетовый(I, II)
|
|
14.
|
Аппарат высокочастотной терапии (дарсонвализация, ТНЧ)(II)
|
|
15.
|
Противошоковая укладка(I, II)
|
7. Рентгеновский кабинет
|
N п/п
|
Наименование*
|
|
1.
|
Цифровой рентгеновский аппарат с возможностью выполнения низкодозной пельвиометрии(II)
|
|
2.
|
Цифровой рентгеновский аппарат для выполнения гистеросальпингографии(II)
|
|
3.
|
Микродозовый цифровой рентгеновский маммограф с биопсийной приставкой для тонкоигольной биопсии(II)
|
|
4.
|
Мобильный рентгеновский цифровой плоскопанельный аппарат(II)
|
|
5.
|
Комплект нумераторов и маркеров(II)
|
|
6.
|
Большая рентгенозащитная ширма (при отсутствии встроенной защитной ширмы)(II)
|
|
7.
|
Негатоскоп(II)
|
|
8.
|
Облучатель бактерицидный (лампа)(II)
|
|
9.
|
Рентгенозащитная дверь(II)
|
|
10.
|
Рентгенозащитные ставни (для 1-го этажа)(II)
|
|
11.
|
Сигнал "Не входить"(II)
|
|
12.
|
Средства индивидуальной защиты от рентгеновского излучения (комплект)(II)
|
|
13.
|
Мебель (стол, стулья), покрытая материалами, допускающими влажную обработку
|
|
14.
|
Персональный компьютер с принтером(II)
|
|
15.
|
Рабочее место врача(II)
|
|
16.
|
Рабочее место медицинской сестры(II)
|
8. Централизованное стерилизационное отделение
|
N п/п
|
Наименование*
|
|
1.
|
Камера для хранения стерильных инструментов и изделий
|
|
2.
|
Стерилизатор воздушный и/или паровой, и/или газовый, и/или плазменный
|
|
3.
|
Оборудование для упаковки стерилизационного материала
|
|
4.
|
Индикатор процесса стерилизации
|
|
5.
|
Оборудование очистки и обеззараживания воды
|
|
6.
|
Аквадистиллятор
|
|
7.
|
Оборудование для получения моющих и дезинфекционных растворов
|
|
8.
|
Оборудование моечное, дезинфекционное
|
|
9.
|
Столик инструментальный
|
|
10.
|
Шкаф сушильно-стерилизационный, сухожаровой
|
|
11.
|
Облучатель бактерицидный (лампа)
|
_____________________________
* Количество единиц - не менее 1.
** - при наличии индивидуальных родовых залов предродовая палата не является обязательной
(I) - для оснащения акушерских стационаров I группы
(II) - для оснащения акушерских стационаров II группы
Приложение N 9
к Порядку оказания
медицинской помощи по профилю
"акушерство и гинекология
(за исключением использования
вспомогательных репродуктивных
технологий)", утв. приказом
Министерства здравоохранения РФ
от 1 ноября 2012 г. N 572н
Правила
организации деятельности перинатального центра
1. Настоящие Правила регулируют порядок организации деятельности перинатального центра (далее - Центр).
2. Центр является самостоятельной медицинской организацией или структурным подразделением в составе медицинской организации.
Федеральный перинатальный центр также может являться структурным подразделением образовательных и научных организаций, осуществляющих медицинскую деятельность.
3. Центр оказывает медицинскую помощь женщинам в период беременности, родов, послеродовой период, новорожденным детям, а также гинекологическим больным по сохранению и восстановлению репродуктивной функции.
4. Руководство Центром осуществляет главный врач (директор).
5. Структура и штатная численность Центра устанавливаются с учетом рекомендуемых штатных нормативов согласно приложению N 10 к Порядку оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)", утвержденному настоящим приказом.
6. Оснащение Центра осуществляется в соответствии со стандартом оснащения согласно приложению N 11 к Порядку оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)", утвержденному настоящим приказом.
7. При организации Центра в составе медицинской организации структура, функциональное взаимодействие между Центром и подразделениями медицинской организации определяется руководителем медицинской организации в зависимости от конкретных условий и потребности обеспечения деятельности Центра.
8. На должность главного врача (директора) Центра - врача-акушера-гинеколога (врача-педиатра) назначается специалист, соответствующий Квалификационным требованиям к специалистам с высшим и послевузовским медицинским и фармацевтическим образованием в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 7 июля 2009 г. N 415н, а также Квалификационным характеристикам должностей работников в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 23 июля 2010 г. N 541н.
9. На должности врачей Центра назначаются специалисты, соответствующие Квалификационным требованиям к специалистам с высшим и послевузовским медицинским и фармацевтическим образованием в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 7 июля 2009 г. N 415н, по соответствующим специальностям, а также Квалификационным характеристикам должностей работников в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 23 июля 2010 г. N 541н.
10. На должности медицинских работников со средним медицинским образованием Центра назначаются специалисты, соответствующие Квалификационным характеристикам должностей работников в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 23 июля 2010 г. N 541н.
11. Центр осуществляет следующие функции:
оказывает консультативно-диагностическую, лечебную и реабилитационную помощь беременным женщинам, роженицам, родильницам, новорожденным и детям первых месяцев жизни с врожденной и перинатальной патологией, требующих оказания медицинской помощи в стационарных условиях, а также женщинам с нарушением репродуктивной функции на основе использования современных профилактических и лечебно-диагностических технологий;
организует и проводит перинатальные консилиумы врачей для определения тактики ведения беременности и родов у женщин с осложненным течением беременности, в том числе при выявлении хромосомных нарушений и врожденных аномалий (пороков развития) у плода;
осуществляет взаимодействие между медицинскими организациями;
осуществляет оперативное слежение за состоянием беременных женщин, рожениц, родильниц и новорожденных детей, нуждающихся в интенсивной помощи, обеспечивает своевременное оказание им специализированной медицинской помощи при выявлении осложнений;
оказывает дистанционные виды консультативной помощи на основе использования современных информационных технологий при возникновении критических или других ситуаций, требующих разрешения в акушерстве, гинекологии, анестезиологии-реаниматологии, неонатологии, организует экстренную и неотложную медицинскую помощь женщинам и детям, в том числе вне медицинской организации, включая медицинскую эвакуацию;
проводит клинико-экспертную оценку качества оказания медицинской помощи женщинам и детям раннего возраста, сбор и систематизацию данных о результатах выхаживания новорожденных детей с различной патологией;
проводит экспертизу временной нетрудоспособности, выдает листки нетрудоспособности;
оказывает анестезиолого-реанимационную помощь;
апробирует и внедряет в деятельность медицинских организаций современные медицинские технологии профилактики, диагностики и лечения, направленные на снижение материнских, перинатальных потерь и инвалидности с детства, сохранение и восстановление репродуктивного здоровья женщин;
осуществляет профилактику отдаленных последствий перинатальной патологии (ретинопатии недоношенных, тугоухости с детства, детского церебрального паралича);
обеспечивает систему реабилитационных мероприятий и восстановительной терапии, медико-психологическую и социально-правовую помощь женщинам и детям раннего возраста;
проводит организационно-методическую работу по повышению профессиональной подготовки врачей и медицинских работников со средним медицинским образованием по вопросам перинатальной помощи, организует и проводит конференции, совещания по актуальным вопросам охраны здоровья матери и ребенка;
осуществляет статистический мониторинг и анализ материнской, перинатальной, младенческой смертности, разрабатывает предложения по совершенствованию и развитию службы охраны материнства и детства;
обеспечивает организацию проведения информационных мероприятий для населения и специалистов по вопросам перинатальной помощи, охраны и укрепления репродуктивного здоровья и позитивного отношения к материнству.
К функциям Федерального перинатального центра дополнительно относятся:
обеспечение межтерриториального взаимодействия с органами государственной власти субъектов Российской Федерации в сфере охраны здоровья по оказанию медицинской помощи женщинам в период беременности, родов, послеродовой период и новорожденным;
осуществление мониторинга состояния беременных женщин, рожениц, родильниц и новорожденных субъектов Российской Федерации, нуждающихся в интенсивной помощи;
оказание дистанционных видов консультативной помощи и организация экстренной и неотложной медицинской помощи женщинам и детям субъектов Российской Федерации при возникновении критических ситуаций, в том числе вне медицинской организации, включая медицинскую эвакуацию;
оказание хирургической помощи новорожденным;
разработка современных медицинских технологий профилактики, диагностики и лечения, направленных на снижение материнских, перинатальных потерь и инвалидности с детства, сохранение и восстановление репродуктивного здоровья женщин;
разработка предложений по совершенствованию и развитию службы охраны материнства и детства;
мониторинг и организационно-методическое обеспечение деятельности перинатальных центров, находящихся в ведении исполнительных органов государственной власти субъектов Российской Федерации;
повышение квалификации, обучение и тренинг медицинских работников перинатальных центров, находящихся в ведении исполнительных органов государственной власти субъектов Российской Федерации;
проведение клинико-экспертной оценки качества оказания медицинской помощи женщинам и детям, в том числе на основе катамнестического наблюдения, в медицинских организациях субъектов Российской Федерации
12. Центр может использоваться в качестве клинической базы образовательных учреждений среднего, высшего и дополнительного профессионального образования, а также научных организаций.
13. Рекомендуемая структура перинатального центра:
13.1. консультативно-диагностическое отделение (поликлиника):
13.1.1. женская консультация:
кабинеты врачей-акушеров-гинекологов (консультативные кабинеты для беременных женщин, кабинет невынашивания беременности, кабинеты для супружеских пар с нарушением репродуктивной функции);
кабинет врача-гинеколога детского и подросткового возраста;
кабинеты врача-терапевта, врача-невролога, врача-кардиолога, врача-эндокринолога, врача-офтальмолога, врача-уролога;
процедурный кабинет;
малая операционная;
13.1.2. отделение функциональной диагностики;
13.1.3. отделение вспомогательных репродуктивных технологий;
13.1.4. отделение охраны репродуктивного здоровья;
13.1.5. физиотерапевтическое отделение (кабинет);
13.1.6. кабинет катамнестического наблюдения за детьми с перинатальной патологией;
13.1.7. амбулаторное отделение (кабинет) для детей раннего возраста, нуждающихся в динамическом наблюдении и реабилитации;
13.1.8. кабинет (зал) физиопсихопрофилактической подготовки беременной женщины и ее семьи к родам, партнерским родам;
13.1.9. кабинеты медико-психологической и социально-правовой помощи женщинам;
13.1.10. стоматологический кабинет;
13.1.11. дневной стационар на 10-15 коек (для иногородних больных организуется пансионат);
13.1.12. медико-генетическая консультация;
13.2. приемное отделение;
13.3. акушерский стационар:
отделение патологии беременности;
родовое отделение (индивидуальные родовые) с операционными;
отделение анестезиологии-реаниматологии для женщин с палатой пробуждения для родового отделения и операционного блока родового отделения;
акушерское физиологическое отделение с совместным пребыванием матери и ребенка;
акушерское обсервационное отделение (боксированные палаты, при их отсутствии наличие изолятора; палаты совместного пребывания матери и ребенка). Допускается отсутствие обсервационного отделения при наличии палат на 1-2 места и возможности планировочной изоляции одной из палатных секций в случае необходимости организации ее работы по типу обсервационного отделения;
отделение экстракорпоральных методов гемокоррекции;
акушерский дистанционный консультативный центр с выездными анестезиолого-реанимационными акушерскими бригадами для оказания экстренной и неотложной медицинской помощи;
13.4. неонатологический стационар:
отделения новорожденных акушерского физиологического и акушерского обсервационного отделений;
отделение реанимации и интенсивной терапии для новорожденных с экспресс-лабораторией (количество реанимационных коек определяется из расчета 4 койки на 1000 родов в территориях обслуживания*);
отделение патологии новорожденных и недоношенных детей (II этап выхаживания);
отделение хирургии новорожденных;
дистанционный консультативный центр с выездными анестезиолого-реанимационными неонатальными бригадами;
централизованный молочный блок;
13.5. гинекологическое отделение с операционными;
13.6. клинико-диагностическое отделение:
клинико-диагностическая лаборатория;
бактериологическая лаборатория;
лаборатория молекулярной диагностики (при наличии потребности);
13.7. отделение лучевой и магнитно-резонансной диагностики;
13.8. организационно-методический отдел;
13.9. административно-хозяйственное подразделение со вспомогательными службами:
администрация;
бухгалтерия;
отдел кадров;
отдел снабжения;
экономическая служба;
технические службы;
аптека;
централизованное стерилизационное отделение;
пищеблок;
прачечная;
дезинфекционное отделение;
гараж.
14. В структуре Федерального перинатального центра дополнительно могут предусматриваться:
симуляционно-тренинговый центр;
отдел информационных технологий;
отделение банка крови.
_____________________________
* Настоящее положение не распространяется на медицинские организации частной системы здравоохранения.
Приложение N 10
к Порядку оказания
медицинской помощи по профилю
"акушерство и гинекология
(за исключением использования
вспомогательных репродуктивных
технологий)", утв. приказом
Министерства здравоохранения РФ
от 1 ноября 2012 г. N 572н
Рекомендуемые штатные нормативы перинатального центра
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Главный врач (директор) врач-акушер-гинеколог (врач-педиатр)
|
1 должность
|
|
2.
|
Заместитель главного врача (по акушерско-гинекологической помощи)
|
1 должность
|
|
3.
|
Заместитель главного врача (по педиатрической помощи)
|
1 должность
|
|
4.
|
Заместитель главного врача (по клинико-экспертной работе)
|
1 должность
|
|
5.
|
Заместитель главного врача (по административно-хозяйственной части)
|
1 должность
|
|
6.
|
Заместитель главного врача (по экономике)
|
1 должность
|
1. Консультативно-диагностическое отделение (поликлиника)
1.1. Женская консультация
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Заведующий консультативно-диагностическим отделением врач-акушер-гинеколог
|
1 должность
|
|
2.
|
Заведующий женской консультацией - врач-акушер-гинеколог
|
1 должность
|
|
3.
|
Врач-акушер-гинеколог
|
1 должность:
на 2200 женщин детородного возраста обслуживаемого населения;
на 10 коек для работы в дневном стационаре
|
|
4.
|
Врач-терапевт
|
1 должность на 30 тыс. женщин детородного возраста
|
|
5.
|
Старшая акушерка (старшая медицинская сестра)
|
1 должность
|
|
6.
|
Акушерка
|
1 должность на каждую должность врача-акушера-гинеколога
|
|
7.
|
Медицинская сестра
|
1 должность
|
|
8.
|
Медицинская сестра процедурной
|
1 должность в смену
|
|
9.
|
Операционная медицинская сестра
|
1 должность в смену
|
|
10.
|
Медицинская сестра-анестезист
|
1 должность на 1 должность врача-анестезиолога-реаниматолога
|
|
11.
|
Медицинский регистратор
|
1 должность на 5 должностей врачей-специалистов
|
|
12.
|
Сестра-хозяйка
|
1 должность
|
|
13.
|
Санитар
|
1 должность:
на 3 должности врачей-специалистов, ведущих консультативный прием; на каждую должность операционной медицинской сестры и медицинской сестры процедурной;
2 должности на 1 должность врача в дневном стационаре
|
1.2. Отделение (кабинет) функциональной диагностики
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Заведующий отделением функциональной диагностики - врач функциональной диагностики
|
1 должность, вводится вместо 0,5 должности врача
|
|
2.
|
Врач функциональной диагностики (в том числе для кардиотокографии)
|
Из расчета норм времени на функциональные исследования
|
|
3.
|
Старшая акушерка (старшая медицинская сестра)
|
1 должность
|
|
4.
|
Медицинская сестра
|
2 должности на 1 должность врача функциональной диагностики
|
|
5.
|
Сестра-хозяйка
|
1 должность
|
|
6.
|
Санитар
|
1 должность на 3 должности врача функциональной диагностики
|
1.3. Отделение охраны репродуктивного здоровья
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Заведующий отделением врач-акушер-гинеколог
|
1 должность
|
|
2.
|
Врач-акушер-гинеколог (специализированного приема по невынашиванию беременности, бесплодию, патологии шейки матки, оказанию медицинской помощи в детском возрасте, специалист по выявлению заболеваний молочных желез)
|
не менее 1 должности
|
|
3.
|
Врач-уролог
|
не менее 1 должности
|
|
4.
|
Врач-сексолог
|
не менее 1 должности
|
|
5.
|
Врач-психотерапевт
|
не менее 1 должности
|
|
6.
|
Старшая акушерка (старшая медицинская сестра)
|
1 должность
|
|
7.
|
Акушерка
|
1 должность на каждую должность врача-акушера-гинеколога
|
|
8.
|
Медицинская сестра
|
1 должность на каждую должность врача-специалиста, ведущего консультативный прием
|
|
9.
|
Сестра-хозяйка
|
1 должность
|
|
10.
|
Санитар
|
1 должность на 3 должности врачей-специалистов, ведущих консультативный прием
|
1.4. Отделение вспомогательных репродуктивных технологий
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Заведующий отделением врач-акушер-гинеколог
|
1 должность
|
|
2.
|
Врач-акушер-гинеколог (для проведения процедуры экстракорпорального оплодотворения)
|
В зависимости от объема работы
|
|
3.
|
Врач-анестезиолог-реаниматолог
|
1 должность
|
|
4.
|
Врач клинической лабораторной диагностики или эмбриолог
|
В зависимости от объема работы
|
|
5.
|
Врач-уролог
|
1 должность
|
|
6.
|
Старшая медицинская сестра
|
1 должность
|
|
7.
|
Медицинская сестра
|
1 должность на каждую должность врача-специалиста
|
|
8.
|
Медицинская сестра процедурной
|
1 должность
|
|
9.
|
Операционная медицинская сестра (для проведения процедуры экстракорпорального оплодотворения)
|
1 должность
|
|
10.
|
Медицинская сестра-анестезист
|
1 должность на 1 должность врача-анестезиолога-реаниматолога
|
|
11.
|
Лаборант
|
1 должность
|
|
11.
|
Сестра-хозяйка
|
1 должность
|
|
12.
|
Санитар
|
1 должность на 3 должности врачей-специалистов, ведущих консультативный прием
|
1.5. Физиотерапевтическое отделение (кабинет)
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Заведующий отделением врач-физиотерапевт
|
1 должность
|
|
2.
|
Врач-физиотерапевт
|
1 должность на 15 должностей врачей-специалистов
|
|
3.
|
Старшая медицинская сестра
|
1 должность
|
|
4.
|
Медицинская сестра (кабинета физиотерапии)
|
В зависимости от объема работы
|
|
5.
|
Медицинская сестра по массажу
|
В зависимости от объема работы
|
|
6.
|
Сестра - хозяйка
|
1 должность
|
|
7.
|
Санитар
|
1 должность на 2 должности медицинских сестер по физиотерапии
|
1.6. Кабинет катамнестического наблюдения за детьми с перинатальной патологией
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Врач-педиатр
|
1 должность
|
|
2.
|
Врач-невролог
|
0,5 должности
|
|
3.
|
Врач-офтальмолог
|
0,25 должности
|
|
4.
|
Медицинская сестра
|
1 должность на каждую должность врача-специалиста, ведущего консультативный прием
|
|
5.
|
Санитар
|
1 должность на 3 должности врачей-специалистов, ведущих консультативный прием
|
1.7. Амбулаторное отделение (кабинет) для детей раннего возраста, нуждающихся в динамическом наблюдении и реабилитации
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Заведующий отделением врач-педиатр
|
1 должность
|
|
2.
|
Врач-педиатр
|
2 должности
|
|
3.
|
Врач-невролог
|
1 должность
|
|
4.
|
Врач-офтальмолог
|
1 должность
|
|
5.
|
Врач-оториноларинголог
|
1 должность
|
|
6.
|
Врач-детский хирург
|
1 должность
|
|
7.
|
Врач-травматолог-ортопед
|
0,5 должности
|
|
8.
|
Старшая медицинская сестра
|
1 должность
|
|
9.
|
Медицинская сестра
|
1 должность на каждую должность врача-специалиста, ведущего консультативный прием
|
|
10.
|
Сестра-хозяйка
|
1 должность
|
|
11.
|
Санитар
|
1 должность на 3 должности врачей-специалистов, ведущих консультативный прием
|
2. Акушерский стационар (за исключением акушерского дистанционного консультативного центра с выездными анестезиолого-реанимационными акушерскими бригадами для оказания экстренной и неотложной медицинской помощи)
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Заведующий отделением врач-акушер-гинеколог
|
1 должность:
в акушерском физиологическом отделении с совместным пребыванием матери и ребенка на 25 коек;
в акушерском обсервационном отделении на 25 коек;
в отделении патологии беременности на 25 коек;
в родовом отделении
|
|
2.
|
Заведующий отделением анестезиологии и реаниматологии - врач-анестезиолог-реаниматолог
|
1 должность
|
|
3.
|
Заведующий отделением экстракорпоральных методов гемокоррекции - врач-анестезиолог-реаниматолог (врач-акушер-гинеколог)
|
1 должность
|
|
4.
|
Врач-акушер-гинеколог
|
1 должность:
на 10 коек в отделении патологии беременности;
на 10 коек в акушерском физиологическом отделении с совместным пребыванием матери и ребенка;
на 10 коек в акушерском обсервационном отделении.
4,75 должности:
на 3 индивидуальные родовые;
на 1 предродовую и родовую;
в приемном отделении;
в акушерском дистанционном консультативном центре;
в выездной анестезиолого-реанимационной акушерской бригаде для оказания экстренной и неотложной медицинской помощи (при организации выездных анестезиолого-реанимационных акушерских бригад для оказания экстренной и неотложной медицинской помощи в составе перинатального центра)
|
|
5.
|
Врач-анестезиолог-реаниматолог
|
4,75 должности:
на 6 индивидуальных родовых;
на 2 операционных и дополнительно 1 должность для проведения плановых оперативных вмешательств;
на 6 коек в отделении анестезиологии-реаниматологии для женщин с палатой пробуждения для родового отделения и операционного блока родового отделения;
в акушерском дистанционном консультативном центре;
в выездной анестезиолого-реанимационной акушерской бригаде для оказания экстренной и неотложной медицинской помощи
|
|
6.
|
Врач-трансфузиолог
|
1 должность при выполнении 200 трансфузий в год;
0,5 должности при выполнении менее 200 трансфузий в год
|
|
7.
|
Врач функциональной диагностики (в том числе для кардиотокографии)
|
1 должность в стационаре на 100 коек и дополнительно 0,5 должности на перинатальный центр, имеющий 40 и более коек для беременных с экстрагенитальными заболеваниями
|
|
8.
|
Врач-терапевт
|
1 должность в стационаре на 100 коек и дополнительно 0,5 должности на перинатальный центр, имеющий 40 и более коек для беременных с экстрагенитальными заболеваниями
|
|
9.
|
Старшая акушерка
|
1 должность:
в акушерском физиологическом отделении с совместным пребыванием матери и ребенка;
в акушерском обсервационном отделении;
в отделении патологии беременности;
в родовом отделении (соответственно должностям заведующих)
|
|
10.
|
Старшая операционная медицинская сестра
|
1 должность при наличии не менее 3-х должностей операционных медицинских сестер и медицинских сестер перевязочных
|
|
11.
|
Старшая медицинская сестра
|
1 должность в отделении анестезиологии-реаниматологии для женщин
|
|
12.
|
Акушерка
|
4,75 должности:
на 2 индивидуальные родовые;
на 1 предродовую и 1 родовую;
на 20 коек в отделении патологии беременности;
на 25 коек в акушерском физиологическом отделении с совместным пребыванием матери и ребенка;
на 15 коек в акушерском обсервационном отделении;
в приемном отделении
|
|
13.
|
Медицинская сестра процедурной
|
1 должность на 25 коек
|
|
14.
|
Медицинская сестра
|
1 должность для работы в перевязочной; соответственно количеству должностей врачей-трансфузиологов
|
|
15.
|
Медицинская сестра палатная (постовая)
|
4,75 должности на 2 койки в отделении анестезиологии-реаниматологии для женщин с палатой пробуждения для родового отделения и операционного блока родового отделения
|
|
16.
|
Операционная медицинская сестра
|
1 должность и дополнительно 4,75 должности на операционную
|
|
17.
|
Медицинская сестра-анестезист
|
1,5 должности на каждую должность врача-анестезиолога-реаниматолога;
4,75 должности в выездной анестезиолого-реанимационной акушерской бригаде для оказания экстренной и неотложной медицинской помощи
|
|
18.
|
Медицинская сестра (или фельдшер)
|
4,75 должности в акушерском дистанционном консультативном центре
|
|
19.
|
Сестра-хозяйка
|
1 должность в отделении
|
|
20.
|
Младшая медицинская сестра по уходу за больными
|
Соответственно количеству должностей акушерок
|
|
21.
|
Санитар
|
Соответственно количеству должностей операционных медицинских сестер, медицинских сестер перевязочной и процедурной.
4,75 должности:
на 6 коек в отделении анестезиологии-реаниматологии для женщин с палатой пробуждения для родового отделения и операционного блока родового отделения; в акушерском дистанционном консультативном центре
|
|
22.
|
Санитар (буфетчица)
|
1 должность:
на 30 коек отделения патологии беременности;
на 30 коек акушерского физиологического отделения с совместным пребыванием матери и ребенка;
на 30 коек акушерского обсервационного отделения
|
|
23.
|
Санитар (уборщица)
|
1 должность на каждое акушерское отделение;
1 должность на отделение анестезиологии- реаниматологии для женщин с палатой пробуждения для родового отделения и операционного блока родового отделения;
2 должности при наличии в отделении более 60 коек
|
3. Неонатологический стационар
3.1. Отделения новорожденных акушерского физиологического и акушерского обсервационного отделений
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Заведующий отделением
|
1 должность
|
|
2.
|
Врач-неонатолог
|
1 должность:
на 25 коек для новорожденных детей акушерского физиологического отделения;
на 15 коек для новорожденных детей акушерского обсервационного отделения и детей от матерей, больных туберкулезом или септическими послеродовыми заболеваниями;
на 10 коек недоношенных новорожденных детей (палату интенсивной терапии).
Дополнительно 4,75 должности (для обеспечения круглосуточной работы в родильном блоке и палате интенсивной терапии)
|
|
3.
|
Старшая медицинская сестра
|
1 должность
|
|
4.
|
Медицинская сестра палатная (постовая)
|
4,75 должности (для обеспечения круглосуточной работы):
на 15 коек для новорожденных детей акушерского физиологического отделения;
на 10 коек для новорожденных детей акушерского обсервационного отделения, но не менее 4,75 должностей;
на 15 коек для новорожденных детей от матерей, больных туберкулезом (при наличии специализированного отделения);
на 5 коек недоношенных новорожденных, не нуждающихся в реанимации;
на 4 койки поста интенсивной терапии;
на 10 коек "мать и дитя"
|
|
5.
|
Медицинская сестра процедурной
|
1 должность на 15 коек
|
|
6.
|
Медицинская сестра (для поддержки грудного вскармливания)
|
1 должность на 30 коек и дополнительно по 0,5 должности на каждые последующие 15 (сверх 30 коек) коек
|
|
7.
|
Медицинская сестра (для неонатального и аудиологического скрининга)
|
2,5 должности (в родильных домах на 80 коек и более)
|
|
8.
|
Медицинская сестра (для обслуживания молочной комнаты)
|
2,5 должности
|
|
9.
|
Сестра-хозяйка
|
1 должность
|
|
10.
|
Младшая медицинская сестра по уходу за больными
|
4,75 должности на 15 коек
(для обеспечения круглосуточной работы)
|
|
11.
|
Санитар (уборщица)
|
4,75 должности на 15 коек
(для обеспечения круглосуточной работы)
|
3.2. Отделение реанимации и интенсивной терапии для новорожденных с экспресс-лабораторией
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Заведующий отделением
|
1 должность
|
|
2.
|
Врач-анестезиолог-реаниматолог
|
4,75 должности на 3 койки (для обеспечения круглосуточной работы)
|
|
3.
|
Врач-невролог
|
0,25 должности на 6 коек
|
|
4.
|
Врач клинической лабораторной диагностики (для работы в экспресс-лаборатории)
|
1 должность
|
|
5.
|
Старшая медицинская сестра
|
1 должность
|
|
6.
|
Медицинская сестра палатная (постовая)
|
4,75 должности на 2 койки (для обеспечения круглосуточной работы)
|
|
7.
|
Медицинская сестра процедурной
|
4,75 должности на 6 коек (для обеспечения круглосуточной работы)
|
|
8.
|
Медицинский технолог, фельдшер-лаборант (медицинский лабораторный техник), лаборант (для работы в экспресс-лаборатории)
|
4,75 должности на 6 коек (для обеспечения круглосуточной работы)
|
|
9.
|
Сестра-хозяйка
|
1 должность
|
|
10.
|
Младшая медицинская сестра по уходу за больными
|
4,75 должности на 6 коек (для обеспечения круглосуточной работы)
|
|
11.
|
Санитар (уборщица)
|
4,75 должности на 6 коек (для обеспечения круглосуточной работы)
|
3.3. Отделение патологии новорожденных и недоношенных детей
(II этап выхаживания)
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Заведующий отделением
|
1 должность
|
|
2.
|
Врач-неонатолог
|
1 должность на 10 коек
Дополнительно 4,75 должности (для обеспечения круглосуточной работы)
|
|
3.
|
Врач-невролог
|
0,5 должности
|
|
4.
|
Врач-офтальмолог
|
0,5 должности
|
|
5.
|
Врач функциональной диагностики
|
0,25 должности
|
|
6.
|
Врач-акушер-гинеколог (для обслуживания матерей)
|
0,25 должности
|
|
7.
|
Старшая медицинская сестра
|
1 должность
|
|
8.
|
Медицинская сестра палатная (постовая)
|
4,75 должности на 5 коек
(для обеспечения круглосуточной работы)
|
|
9.
|
Медицинская сестра процедурной
|
1 должность на 10 коек
|
|
10.
|
Медицинская сестра (для обслуживания молочной комнаты)
|
2,5 должности
|
|
11.
|
Сестра-хозяйка
|
1 должность
|
|
12.
|
Младшая медицинская сестра по уходу за больными
|
4,75 должности на 10 коек
(для обеспечения круглосуточной работы)
|
|
13.
|
Санитар (уборщица)
|
4,75 должности на 15 коек
(для обеспечения круглосуточной работы)
|
3.4. Отделение хирургии новорожденных
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Заведующий отделением врач-детский хирург
|
1 должность
|
|
2.
|
Врач-детский хирург (в том числе для пренатального консультирования и консультирования детей в других неонатальных отделениях медицинских организаций)
|
2 должности
|
|
3.
|
Врач-неонатолог
|
1 должность
|
|
4.
|
Врач-анестезиолог-реаниматолог
|
9,5 должностей на 6 коек реанимации для новорожденных (для обеспечения круглосуточной работы)
|
|
5.
|
Старшая медицинская сестра
|
1 должность
|
|
6.
|
Медицинская сестра палатная (постовая)
|
14,25 должностей на 6 коек реанимации для новорожденных (для обеспечения круглосуточной работы);
4,75 должности на 9 коек палаты интенсивной терапии для новорожденных хирургического профиля (для обеспечения круглосуточной работы)
|
|
7.
|
Медицинская сестра процедурной
|
4,75 должности на 15 коек (для обеспечения круглосуточной работы)
|
|
8.
|
Медицинская сестра перевязочной
|
1 должность
|
|
9.
|
Операционная медицинская сестра
|
4,75 должности на 15 коек (для обеспечения круглосуточной работы)
|
|
10.
|
Медицинская сестра-анестезист
|
4,75 должности на 15 коек (для обеспечения круглосуточной работы)
|
|
11.
|
Медицинский технолог, фельдшер-лаборант (медицинский лабораторный техник), лаборант (для работы в экспресс-лаборатории)
|
4,75 должности на 15 коек (для обеспечения круглосуточной работы)
|
|
12.
|
Сестра-хозяйка
|
1 должность
|
|
13.
|
Младшая медицинская сестра по уходу за больными
|
4,75 должности на 15 коек
|
|
14.
|
Санитар (уборщица)
|
4,75 должности на 15 коек
(для обеспечения круглосуточной работы)
|
3.5. Дистанционный консультативный центр с выездными анестезиолого-реанимационными неонатальными бригадами
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Врач-анестезиолог-реаниматолог
|
9,5 должности
|
|
2.
|
Фельдшер
|
9,5 должности
|
|
3.
|
Санитар
|
4,75 должности
|
3.6. Централизованный молочный блок
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Медицинская сестра
|
Не менее 1 должности
|
|
2.
|
Санитар
|
1 должность
|
4. Гинекологическое отделение с операционными
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Заведующий отделением врач-акушер-гинеколог
|
1 должность
|
|
2.
|
Врач-акушер-гинеколог
|
1 должность на 10 коек;
4,75 должности при оказании экстренной помощи
|
|
3.
|
Врач-анестезиолог-реаниматолог
|
4,75 должности на 2 операционные и дополнительно 1 должность для проведения плановых оперативных вмешательств
|
|
4.
|
Старшая медицинская сестра
|
1 должность
|
|
5.
|
Старшая операционная медицинская сестра
|
1 должность при наличии не менее 3 должностей (суммарно) операционных медицинских сестер и медицинских сестер перевязочных
|
|
6.
|
Медицинская сестра палатная (постовая)
|
4,75 должности на 10 коек, но не менее 4,75 должности
|
|
7.
|
Медицинская сестра процедурной
|
1 должность на отделение
|
|
8.
|
Медицинская сестра перевязочной
|
1 должность на отделение
|
|
9.
|
Операционная медицинская сестра
|
1 должность и дополнительно 4,75 должности на операционную
|
|
10.
|
Медицинская сестра анестезист
|
1,5 должности на каждую должность врача-анестезиолога-реаниматолога
|
|
11.
|
Медицинская сестра
|
1 должность в приемном отделении
|
|
12.
|
Сестра-хозяйка
|
1 должность
|
|
13.
|
Младшая медицинская сестра по уходу за больными
|
В соответствии с количеством должностей медицинских сестер палатных
|
|
14.
|
Санитар
|
Соответственно количеству должностей операционных медицинских сестер, медицинских сестер перевязочной и процедурной
|
|
15.
|
Санитар (уборщица)
|
1 должность
|
|
16.
|
Санитар (буфетчица)
|
2 должности
|
5. Отделение лучевой и магнитно-резонансной диагностики
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Заведующий отделением врач ультразвуковой диагностики (врач-рентгенолог)
|
1 должность
|
|
2.
|
Врач ультразвуковой диагностики (в том числе для обследования детей раннего возраста)
|
Из расчета норм времени на проведение ультразвукового исследования:
в отделении вспомогательных репродуктивных технологий;
в кабинете катамнеза;
в отделении для детей раннего возраста, нуждающихся в динамическом наблюдении и реабилитации;
в акушерском стационаре.
0,5 должности:
на 6 коек отделения реанимации и интенсивной терапии для новорожденных с экспресс-лабораторией;
в отделении патологии новорожденных и недоношенных детей (II этап выхаживания);
в отделении хирургии новорожденных.
|
|
3.
|
Врач-рентгенолог
|
1 должность на рентгеновский кабинет; 1 должность на кабинет компьютерной томографии
|
|
4.
|
Старшая медицинская сестра
|
1 должность
|
|
5.
|
Медицинская сестра (кабинета ультразвуковой диагностики)
|
1 должность на каждую должность врача ультразвуковой диагностики
|
|
6.
|
Рентгенолаборант
|
соответственно должностям врачей-рентгенологов;
4 должности на кабинет рентгеновской компьютерной томографии (для обеспечения работы в 2-сменном режиме)
|
|
7.
|
Сестра-хозяйка
|
1 должность
|
|
8.
|
Санитар (кабинета ультразвуковой диагностики)
|
0,5 должности на 1 должность врача ультразвуковой диагностики
|
|
9.
|
Санитар (рентгеновского кабинета)
|
1 должность в смену на каждый используемый рентгеновский аппарат
|
|
10.
|
Инженер кабинета компьютерной томографии
|
1 должность в смену
|
6. Организационно-методический отдел
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Заведующий отделом врач-методист
|
1 должность
|
|
2.
|
Врач-методист
|
1 должность
|
|
3.
|
Врач-статистик
|
2 должности
|
|
4.
|
Медицинский статистик
|
6 должностей
|
|
5.
|
Санитар (уборщица)
|
1 должность
|
7. Отдел информационных технологий
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Руководитель отдела
|
1 должность
|
|
2.
|
Программист
|
2 должности
|
|
3.
|
Инженер по техническому обслуживанию
|
1 должность
|
8. Симуляционно-тренинговый центр
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Руководитель центра
|
1 должность
|
|
2.
|
Врач-специалисты (врач-акушер-гинеколог, врач-неонатолог, врач-анестезиолог-реаниматолог)
|
6 должностей
|
|
3.
|
Врач-методист
|
3 должности
|
|
4.
|
Программист
|
2 должности
|
|
5.
|
Инженер
|
1 должность
|
|
6.
|
Санитар (уборщица)
|
1 должность
|
9. Иные структурные подразделения
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Врач-физиотерапевт
|
1 должность на 30 должностей врачей-специалистов, ведущих консультативный прием
|
|
2.
|
Врач-рентгенолог
|
1 должность
|
|
3.
|
Врач-невролог
|
1 должность
|
|
4.
|
Врач-эндокринолог
|
1 должность
|
|
5.
|
Врач-генетик
|
1 должность (при отсутствии в перинатальном центре медико-генетической консультации)
|
|
6.
|
Врач-офтальмолог
|
1 должность
|
|
7.
|
Врач-кардиолог
|
1 должность
|
|
8.
|
Врач-клинический фармаколог
|
1 должность на 130 коек и более
|
|
9.
|
Врач-диетолог
|
1 должность
|
|
10.
|
Врач-стоматолог
|
1 должность
|
|
11.
|
Врач-эпидемиолог
|
1 должность
|
|
12.
|
Главная акушерка (медицинская сестра)
|
1 должность
|
|
13.
|
Помощник врача-эпидемиолога
|
1 должность
|
|
14.
|
Медицинская сестра диетическая
|
1 должность
|
|
15.
|
Медицинская сестра (стоматологического кабинета)
|
1 должность (при наличии врача)
|
|
16.
|
Медицинский дезинфектор
|
1 должность на смену работы стационарной установки
|
|
17.
|
Медицинский психолог (психолог)
|
1 должность:
на 8 должностей врачей-специалистов, ведущих консультативный прием;
для консультативного приема детей раннего возраста (при наличии детского отделения)
|
|
18.
|
Рентгенолаборант
|
2 должности
|
|
19.
|
Инструктор по лечебной физкультуре
|
1 должность
|
|
20.
|
Программист
|
2 должности
|
|
21.
|
Специалист по социальной работе
|
2 должности
|
|
22.
|
Юрист
|
1 должность
|
|
23.
|
Фармацевт
|
1 должность
|
|
24.
|
Провизор-технолог
|
1 должность
|
|
25.
|
Санитар
|
1 должность
|
Примечания:
1. Нормативы не распространяются на медицинские организации частной системы здравоохранения.
2. Норма нагрузки консультативно-амбулаторного приема врача-акушера-гинеколога: первичный прием беременной женщины - 30 минут, повторный прием беременной женщины - 25 минут, прием женщины с гинекологическим заболеванием - 30 минут, первичный прием девочки - 30 минут, повторный прием девочки - 20 минут.
Приложение N 11
к Порядку оказания
медицинской помощи по профилю
"акушерство и гинекология
(за исключением использования
вспомогательных репродуктивных
технологий)", утв. приказом
Министерства здравоохранения РФ
от 1 ноября 2012 г. N 572н
Стандарт
оснащения перинатального центра
С изменениями и дополнениями от:
17 января 2014 г.
1. Консультативно-диагностическое отделение (поликлиника)
1.1. Женская консультация
Кабинет врача-акушера-гинеколога
|
N п/п
|
Наименование*
|
|
1.
|
Кресло гинекологическое
|
|
2.
|
Светильник медицинский передвижной
|
|
3.
|
Набор гинекологических инструментов
|
|
4.
|
Ростомер
|
|
5.
|
Весы медицинские
|
|
6.
|
Сантиметровая лента
|
|
7.
|
Аппарат для измерения артериального давления
|
|
8.
|
Стетофонендоскоп
|
|
9.
|
Стетоскоп акушерский
|
|
10.
|
Тазомер
|
|
11.
|
Кушетка медицинская
|
|
12.
|
Ширма
|
|
13.
|
Кольпоскоп
|
|
14.
|
Емкость для хранения стекол с мазками и их доставки в лабораторию
|
|
15.
|
Пенал для переноса материала в лабораторию
|
|
16.
|
Манипуляционный стол для хранения стерильных инструментов
|
|
17.
|
Контейнеры для хранения стерильных инструментов и материала
|
|
18.
|
Облучатель бактерицидный (лампа)
|
|
19.
|
Персональный компьютер с принтером
|
|
20.
|
Рабочее место врача
|
|
21.
|
Рабочее место медицинской сестры
|
Кабинет врача-гинеколога детского и подросткового возраста
|
N п/п
|
Наименование*
|
|
1.
|
Кресло гинекологическое
|
|
2.
|
Светильник медицинский передвижной
|
|
3.
|
Источник холодного света и волоконнооптический световод
|
|
4.
|
Ростомер
|
|
5.
|
Весы медицинские
|
|
6.
|
Сантиметровая лента
|
|
7.
|
Стетоскоп акушерский
|
|
8.
|
Тазомер
|
|
9.
|
Аппарат для измерения артериального давления
|
|
10.
|
Стетофонендоскоп
|
|
11.
|
Кольпоскоп
|
|
12.
|
Стерильные детские вагиноскопы диаметром 8,  , 11, 13 мм , 11, 13 мм
|
|
13.
|
Исключен
Информация об изменениях:
См. текст пункта 13
|
|
14.
|
Набор гинекологических инструментов: влагалищные зеркала по Симпсу детские N N 1, 2, 3, 4 и зеркала-подъемники (влагалищные по Отту N N 1, 2, 3 и желобоватые детские N N 1, 2, 3); влагалищные зеркала по Куско с кремальерой детские N 1, 2, 3
|
|
15.
|
Корнцанги детские изогнутые 228 мм повышенной стойкости, корнцанги детские прямые, желобоватые зонды, ложки гинекологические двухсторонние Фолькмана, гинекологический пинцет
|
|
16.
|
Одноразовые палочки или щеточки для взятия мазков, медицинские шпатели.
|
|
17.
|
Зонд маточный с делениями, двусторонний пуговчатый зонд, пуговчатый зонд с ушком, ножницы
|
|
18.
|
Стерильные резиновые уретральные катетеры N 1 и 2
|
|
19.
|
Термометр медицинский
|
|
20.
|
Исключен
Информация об изменениях:
См. текст пункта 20
|
|
21.
|
Кушетка медицинская
|
|
22.
|
Ширма
|
|
23.
|
Емкость для хранения стекол с мазками и их доставки в лабораторию
|
|
24.
|
Пенал для переноса материала в лабораторию
|
|
25.
|
Манипуляционный стол для хранения стерильных инструментов
|
|
26.
|
Контейнеры для хранения стерильных инструментов и материала
|
|
27.
|
Емкости для сбора бытовых и медицинских отходов
|
|
28.
|
Емкости для дезинфицирующих средств
|
|
29.
|
Облучатель бактерицидный (лампа)
|
|
30.
|
Рабочее место врача
|
|
31.
|
Рабочее место медицинской сестры
|
|
32.
|
Персональный компьютер с принтером
|
Кабинет врача-терапевта
Кабинет врача-невролога
Кабинет врача-кардиолога
Кабинет врача-эндокринолога
|
N п/п
|
Наименование*
|
|
1.
|
Рабочее место врача
|
|
2.
|
Рабочее место медицинской сестры
|
|
3.
|
Персональный компьютер с принтером
|
|
4.
|
Кушетка медицинская
|
|
5.
|
Аппарат для измерения артериального давления
|
|
6.
|
Стетофонендоскоп
|
|
7.
|
Неврологический молоточек
|
|
8.
|
Электрокардиограф
|
Кабинет врача-офтальмолога
|
N п/п
|
Наименование*
|
|
1.
|
Рабочее место врача
|
|
2.
|
Рабочее место медицинской сестры
|
|
3.
|
Персональный компьютер с принтером
|
|
4.
|
Тумбочка медицинская для приборов
|
|
5.
|
Щелевая лампа
|
|
6.
|
Щелевая лампа для детей
|
|
7.
|
Наборы луп различной диоптрийности
|
|
8.
|
Набор луп зеркальный
|
|
9.
|
Набор венорасширителей и склеральных крючков для детей недоношенных
|
|
10.
|
Офтальмоскоп
|
|
11.
|
Офтальмоскоп зеркальный
|
|
12.
|
Офтальмоскоп бинокулярный для детей
|
|
13.
|
Офтальмоскоп ручной
|
|
14.
|
Педиатрическая ретинальная камера
|
Кабинет врача-уролога
|
N п/п
|
Наименование*
|
|
1.
|
Рабочее место врача
|
|
2.
|
Рабочее место медицинской сестры
|
|
3.
|
Персональный компьютер с принтером
|
|
4.
|
Кушетка медицинская
|
|
5.
|
Ширма
|
|
6.
|
Аппарат для измерения артериального давления
|
|
7.
|
Стетофонендоскоп
|
|
8.
|
Наборы стекол и пробирок для взятия материала на исследования
|
|
9.
|
Контейнеры для хранения стекол и доставки в лабораторию
|
|
10.
|
Облучатель бактерицидный (лампа)
|
|
11.
|
Манипуляционный стол для хранения стерильных инструментов
|
Процедурный кабинет
|
N п/п
|
Наименование*
|
|
1.
|
Облучатель бактерицидный (лампа)
|
|
2.
|
Аппарат для измерения артериального давления
|
|
3.
|
Стетофонендоскоп
|
|
4.
|
Стол процедурный
|
|
5.
|
Манипуляционный столик
|
|
6.
|
Кушетка медицинская
|
|
7.
|
Ширма
|
|
8.
|
Инструментарий и расходные материалы для манипуляций
|
|
9.
|
Контейнеры для хранения стерильного материала
|
|
10.
|
Противошоковая укладка, анти-ВИЧ-укладка
|
|
11.
|
Холодильник
|
|
12.
|
Шкаф для медикаментов экстренной помощи
|
|
13.
|
Медицинский шкаф для стерильных растворов и медикаментов
|
|
14.
|
Штативы для внутривенного капельного вливания
|
|
15.
|
Исключен
Информация об изменениях:
См. текст пункта 15
|
|
16.
|
Контейнеры для дезинфекции материала и игл
|
|
17.
|
Рабочее место медицинской сестры
|
Информация об изменениях:
Приказом Минздрава России от 17 января 2014 г. N 25н в подраздел "Малая операционная" внесены изменения
См. текст подраздела в предыдущей редакции
Малая операционная
|
N п/п
|
Наименование*
|
|
1.
|
Кресло гинекологическое операционное (с гидравлическим подъемником)
|
|
2.
|
Светильник бестеневой медицинский
|
|
3.
|
Кольпоскоп
|
|
4.
|
Набор гинекологических инструментов
|
|
5.
|
Набор для введения внутриматочной спирали
|
|
6.
|
Исключен
Информация об изменениях:
См. текст пункта 6
|
|
7.
|
Исключен
Информация об изменениях:
См. текст пункта 7
|
|
8.
|
Фиброгистероскоп (гистероскоп)
|
|
9.
|
Аппарат для высокочастотной электрохирургии гинекологический и/или аппарат для криохирургии гинекологический и/или аппарат лазерный хирургический
|
|
10.
|
Исключен
Информация об изменениях:
См. текст пункта 10
|
|
11.
|
Исключен
Информация об изменениях:
См. текст пункта 11
|
|
12.
|
Аспиратор (насос отсасывающий) (помпа) хирургический
|
|
13.
|
Вакуум-аспиратор мануальный
|
|
14.
|
Насос инфузионный
|
|
15.
|
Ларингоскоп с набором клинков
|
|
16.
|
Аппарат наркозно-дыхательный
|
|
17.
|
Исключен
Информация об изменениях:
См. текст пункта 17
|
|
18.
|
Исключен
Информация об изменениях:
См. текст пункта 18
|
|
19.
|
Источник кислорода (центральная разводка или концентратор кислорода)
|
|
20.
|
Исключен
Информация об изменениях:
См. текст пункта 20
|
|
21.
|
Шкаф для медикаментов
|
|
22.
|
Шкаф для хранения стерильного материала
|
|
23.
|
Камера для хранения стерильных инструментов и изделий
|
|
24.
|
Контейнеры для использованных материалов (медицинских отходов)
|
|
25.
|
Облучатель бактерицидный (лампа) настенный и/или потолочный
|
|
26.
|
Противошоковая укладка
|
1.2. Отделение функциональной диагностики
Кабинет функциональной диагностики
|
N п/п
|
Наименование*
|
|
1.
|
Рабочее место врача
|
|
2.
|
Рабочее место медицинской сестры
|
|
3.
|
Персональный компьютер с принтером
|
|
4.
|
Компьютерный комплекс для проведения электрокардиографии с синдромальным заключением (с принтером)
|
|
5.
|
Переносной 3 канальный электрокардиограф
|
|
6.
|
Переносной 1 канальный электрокардиограф
|
|
7.
|
Кардиомонитор фетальный
|
|
8.
|
Аппарат для холтеровского мониторирования сердечной деятельности
|
|
9.
|
Аппарат для суточного мониторирования артериального давления
|
|
10.
|
Исключен
Информация об изменениях:
См. текст пункта 10
|
|
11.
|
Исключен
Информация об изменениях:
См. текст пункта 11
|
|
12.
|
Стетофонендоскоп
|
|
13.
|
Аппарат для измерения артериального давления
|
|
14.
|
Стетоскоп акушерский
|
|
15.
|
Облучатель бактерицидный (лампа)
|
|
16.
|
Кушетка медицинская
|
|
17.
|
Пеленальный стол
|
Кабинет электрокардиографических исследований
|
N п/п
|
Наименование*
|
|
1.
|
Компьютерный комплекс для проведения электрокардиографии с синдромальным заключением (с принтером)
|
|
2.
|
Переносной трехканальный электрокардиограф
|
|
3.
|
Аппарат для холтеровского мониторирования сердечной деятельности
|
|
4.
|
Аппарат для суточного мониторирования артериального давления
|
|
5.
|
Исключен
Информация об изменениях:
См. текст пункта 5
|
|
6.
|
Исключен
Информация об изменениях:
См. текст пункта 6
|
|
7.
|
Стетофонендоскоп
|
|
8.
|
Аппарат для измерения артериального давления
|
|
9.
|
Стетоскоп акушерский
|
|
10.
|
Облучатель бактерицидный (лампа)
|
|
11.
|
Кушетка медицинская
|
|
12.
|
Пеленальный стол
|
|
13.
|
Шкаф для хранения аппаратов и бумаги
|
Кабинет исследования функций внешнего дыхания и центральной нервной системы
Исключен
Информация об изменениях:
См. текст подраздела
1.3. Отделение вспомогательных репродуктивных технологий
Кабинет врача-акушера-гинеколога
|
N п/п
|
Наименование*
|
|
1.
|
Кресло гинекологическое
|
|
2.
|
Набор гинекологических инструментов
|
|
3.
|
Ультразвуковой аппарат с вагинальным и абдоминальным датчиками
|
|
4.
|
Емкость для хранения стекол с мазками и их доставки в лабораторию
|
|
5.
|
Аппарат для измерения артериального давления
|
|
6.
|
Стетофонендоскоп
|
|
7.
|
Ширма
|
|
8.
|
Кушетка медицинская
|
|
9.
|
Контейнер для хранения стерильных инструментов и материала
|
|
10.
|
Манипуляционный стол для хранения стерильных инструментов
|
|
11.
|
Персональный компьютер с принтером
|
|
12.
|
Рабочее место врача
|
|
13.
|
Рабочее место медсестры
|
|
14.
|
Облучатель бактерицидный (лампа)
|
|
15.
|
Светильник медицинский передвижной
|
|
16.
|
Весы медицинские
|
|
17.
|
Ростомер
|
Кабинет врача-уролога
|
N п/п
|
Наименование*
|
|
1.
|
Кушетка медицинская
|
|
2.
|
Ширма
|
|
3.
|
Аппарат для измерения артериального давления
|
|
4.
|
Стетофонендоскоп
|
|
5.
|
Набор стекол и пробирок для взятия материала на исследования
|
|
6.
|
Контейнер для хранения стекол и доставки в лабораторию
|
|
7.
|
Персональный компьютер с принтером
|
|
8.
|
Облучатель бактерицидный (лампа)
|
|
9.
|
Манипуляционный стол для хранения стерильных инструментов
|
|
10.
|
Рабочее место врача
|
|
11.
|
Рабочее место медсестры
|
Процедурный кабинет
|
N п/п
|
Наименование*
|
|
1.
|
Облучатель бактерицидный (лампа)
|
|
2.
|
Контейнер для хранения стерильного материала
|
|
3.
|
Противошоковая укладка, анти-ВИЧ-укладка
|
|
4.
|
Измеритель артериального давления
|
|
5.
|
Стетофонендоскоп
|
|
6.
|
Инструментарий и расходные материалы для манипуляций
|
|
7.
|
Медицинский шкаф для стерильных растворов и медикаментов
|
|
8.
|
Манипуляционный столик
|
|
9.
|
Штатив для внутривенного капельного вливания
|
|
10.
|
Комплект для переливания крови
|
|
11.
|
Холодильник
|
|
12.
|
Кушетка медицинская
|
|
13.
|
Ширма
|
|
14.
|
Стол процедурный
|
|
15.
|
Шкаф для медикаментов экстренной помощи
|
|
16.
|
Контейнер для дезинфекции материала и игл
|
|
17.
|
Рабочее место медсестры
|
Малая операционная (манипуляционная)
|
N п/п
|
Наименование*
|
|
1.
|
Кресло гинекологическое операционное или операционный стол (с гидравлическим подъемником)
|
|
2.
|
Светильник бестеневой медицинский
|
|
3.
|
Вакуум-аспиратор
|
|
4.
|
Ларингоскоп с набором клинков
|
|
5.
|
Аппарат для ингаляционного наркоза переносной
|
|
6.
|
Инструментарий для гинекологического осмотра
|
|
7.
|
Источник кислорода
|
|
8.
|
Облучатель бактерицидный (лампа)
|
|
9.
|
Контейнер для использованных материалов (медицинских отходов)
|
|
10.
|
Столик анестезиологический, жгуты
|
|
11.
|
Ультразвуковой аппарат с вагинальным и абдоминальным датчиками, оснащенными пункционными насадками
|
|
12.
|
Аппарат для мониторирования (пульс, оксигенация, артериальное давление)
|
|
13.
|
Противошоковая укладка, анти-ВИЧ-укладка
|
|
14.
|
Столик инструментальный
|
|
15.
|
Столик манипуляционный
|
|
16.
|
Медицинский шкаф для лекарственных препаратов
|
Эмбриологическая комната
|
N п/п
|
Наименование*
|
|
1.
|
Бинокулярная лупа
|
|
2.
|
Термостат (СО-2 инкубатор)
|
|
3.
|
Световой микроскоп
|
|
4.
|
Инвертированный микроскоп
|
|
5.
|
Микроманипулятор
|
|
6.
|
Центрифуга
|
|
7.
|
Холодильник (медицинский)
|
|
8.
|
Ламинарный бокс с подогреваемой рабочей поверхностью
|
|
9.
|
Датчик для контроля СО2 в инкубаторах
|
|
10.
|
Анти-ВИЧ-укладка
|
|
11.
|
Рабочее место эмбриолога
|
|
12.
|
Облучатель бактерицидный (лампа)
|
Помещение криохранилища
|
N п/п
|
Наименование*
|
|
1.
|
Оборудование для криоконсервации биоматериала
|
|
2.
|
Сосуд Дьюара для хранения криоконсервированных половых клеток/эмбрионов и тканей репродуктивных органов
|
|
3.
|
Сосуд Дьюара для транспортировки криоконсервированных половых клеток и тканей репродуктивных органов (для медицинских организаций, оказывающих услуги по транспортировке половых клеток/эмбрионов и тканей репродуктивных органов)
|
|
4.
|
Сосуд Дьюара с запасом жидкого азота
|
|
5.
|
Контейнер для биоматериала
|
|
6.
|
Транспортировочная тележка
|
|
7.
|
Датчик для контроля содержания в помещении кислорода
|
Стерилизационная
|
N п/п
|
Наименование*
|
|
1.
|
Стерилизатор паровой или шкаф сухожаровой
|
|
2.
|
Облучатель бактерицидный (лампа)
|
|
3.
|
Аквадистиллятор
|
|
4.
|
Оборудование для мойки и дезинфекции
|
|
5.
|
Стол для подготовки инструментов и материалов к стерилизации
|
|
6.
|
Камера для хранения стерильных инструментов и расходных материалов
|
Помещение для сдачи спермы
|
N п/п
|
Наименование*
|
|
1.
|
Кушетка или кресло (стул)
|
1.4. Физиотерапевтическое отделение (кабинет)
|
N п/п
|
Наименование*
|
|
1.
|
Аппарат для гальванизации и лекарственного электрофореза
|
|
2.
|
Аппарат для терапии электросном
|
|
3.
|
Аппарат для лечения диадинамическими токами
|
|
4.
|
Аппарат для лечения импульсными токами (СМТ)
|
|
5.
|
Аппарат для лечебной электроаналгезии, электросонотерапии
|
|
6.
|
Аппарат для ультраволновочастотной терапии
|
|
7.
|
Аппарат для микроволновой терапии
|
|
8.
|
Аппарат ультразвуковой терапевтический
|
|
9.
|
Аппарат для магнитотерапии
|
|
10.
|
Аппарат лазерный терапевтический
|
|
11.
|
Аппарат для магнитолазеротерапии
|
|
12.
|
Облучатель коротковолновый ультрафиолетовый
|
|
13.
|
Облучатель ультрафиолетовый
|
|
14.
|
Ингалятор ультразвуковой
|
|
15.
|
Небулайзер
|
|
16.
|
Аппарат низкочастотной физиотерапии
|
|
17.
|
Противошоковая укладка
|
|
18.
|
Рабочее место врача
|
|
19.
|
Рабочее место медицинской сестры
|
Информация об изменениях:
Приказом Минздрава России от 17 января 2014 г. N 25н в раздел 1.5 внесены изменения
См. текст раздела в предыдущей редакции
1.5. Кабинет катамнестического наблюдения за детьми с перинатальной патологией
|
N п/п
|
Наименование*
|
|
1.
|
Весы для новорожденных (электронные)
|
|
2.
|
Весы медицинские
|
|
3.
|
Ростомер
|
|
4.
|
Аппарат для измерения артериального давления
|
|
5.
|
Стол пеленальный
|
|
6.
|
Электротермометр
|
|
7.
|
Набор для проведения первичной реанимации новорожденного, включающий ларингоскоп со сменными клинками для новорожденных (в том числе глубоконедоношенных детей), саморасправляющийся неонатальный реанимационно-анестезиологический мешок, лицевые маски для новорожденных и детей грудного возраста, эндотрахеальные трубки для новорожденных и детей грудного возраста, набор для катетеризации центральных и периферических вен, катетеры для отсасывания слизи, набор шприцов
|
|
8.
|
Рабочее место врача
|
|
9.
|
Рабочее место медицинской сестры
|
|
10.
|
Персональный компьютер с принтером
|
1.6. Кабинет (зал) физиопсихопрофилактической подготовки беременной женщины и ее семьи к родам, партнерским родам
|
N п/п
|
Наименование*
|
|
1.
|
Кукла-муляж
|
|
2.
|
Аудио- и видеоаппаратура
|
|
3.
|
Персональный компьютер с принтером
|
|
4.
|
Игровой инвентарь
|
Информация об изменениях:
Приказом Минздрава России от 17 января 2014 г. N 25н в раздел 1.7 внесены изменения
См. текст раздела в предыдущей редакции
1.7. Кабинет медико-психологической и социально-правовой помощи женщинам
|
N п/п
|
Наименование*
|
|
1.
|
Персональный компьютер с принтером и программным обеспечением для психологического тестирования
|
|
2.
|
Комплекс реабилитационный психофизиологический для тренинга с биологической обратной связью
|
|
3.
|
Оборудование для комнаты психоэмоциональной разгрузки (сенсорной комнаты):
Сенсорный уголок
Интерактивная панель
Прибор динамической заливки света
Световая каскадирующая труба
Ультрафиолетовое оборудование и аксессуары
|
|
4.
|
Кресло психотерапевтическое
|
|
5.
|
Наборы приспособлений и оборудования для проведения фильмотерапии (экран, проектор, набор фильмов)
|
|
6.
|
Наборы приспособлений и оборудования для проведения музыкотерапии (музыкальный центр, наушники)
|
|
7.
|
Наборы приспособлений и оборудования для проведения арттерапии (включая стол, складные кресла)
|
|
8.
|
Маты напольные и подголовники для групповых занятий
|
|
9.
|
Набор моделей (муляжей) плодов разных сроков беременности.
|
2. Приемное отделение
Фильтр
|
N п/п
|
Наименование*
|
|
1.
|
Термометр
|
|
2.
|
Светильник медицинский передвижной
|
|
3.
|
Облучатель бактерицидный (лампа)
|
|
4.
|
Контейнеры для первичной стерилизации (емкости для дезинфекции) от 1 до 5 литров
|
Помещения приема в родовое отделение
|
N п/п
|
Наименование*
|
|
1.
|
Рабочее место врача
|
|
2.
|
Рабочее место акушерки
|
|
3.
|
Персональный компьютер с принтером
|
|
4.
|
Кресло гинекологическое с осветительной лампой
|
|
5.
|
Набор гинекологических инструментов
|
|
6.
|
Кушетка медицинская
|
|
7.
|
Ширма
|
|
8.
|
Весы медицинские
|
|
9.
|
Ростомер
|
|
10.
|
Аппарат для измерения артериального давления
|
|
11.
|
Стетофонендоскоп
|
|
12.
|
Стетоскоп акушерский
|
|
13.
|
Тазомер
|
|
14.
|
Сантиметровая лента
|
|
15.
|
Исключен
Информация об изменениях:
См. текст пункта 15
|
|
16.
|
Анализатор допплеровский сердечно-сосудистой деятельности матери и плода малогабаритный
|
|
17.
|
Аппарат для ультразвукового исследования с цветным допплером и двумя датчиками
|
|
18.
|
Кардиомонитор фетальный
|
|
19.
|
Исключен
Информация об изменениях:
См. текст пункта 19
|
|
20.
|
Исключен
Информация об изменениях:
См. текст пункта 20
|
|
21.
|
Набор для экстренного приема родов
|
|
22.
|
Набор для оказания неотложной медицинской помощи женщинам
|
|
23.
|
Стол для реанимации новорожденных
|
|
24.
|
Набор для проведения первичной реанимации новорожденного, включающий ларингоскоп со сменными клинками для новорожденных (в том числе глубоконедоношенных детей), саморасправляющийся неонатальный реанимационно-анестезиологический мешок, лицевые маски для новорожденных (3-х размеров), эндотрахеальные трубки для новорожденных (4-х размеров), набор инструментов для постановки пупочного катетера, пупочные катетеры для новорожденных (2-х размеров), катетеры для отсасывания слизи, набор шприцов
|
|
25.
|
Планшет для определения группы крови
|
|
26.
|
Светильник медицинский передвижной
|
|
27.
|
Облучатель бактерицидный (лампа) настенный и/или потолочный
|
|
28.
|
Кресло-каталка для перевозки больных
|
|
29.
|
Шкаф для медикаментов
|
|
30.
|
Шкаф для хранения стерильного материала
|
|
31.
|
Источник кислорода (центральная разводка или концентратор кислорода)
|
|
32.
|
Исключен
Информация об изменениях:
См. текст пункта 32
|
|
33.
|
Камера для хранения стерильных инструментов и изделий
|
|
34.
|
Стол медицинский
|
|
35.
|
Стол для инструментов
|
|
36.
|
Дозаторы для жидкого мыла, средств дезинфекции и диспенсоры для бумажных полотенец
|
|
37.
|
Установка для предстерилизационной очистки инструментария
|
|
38.
|
Противошоковая укладка
|
Родовые боксы
|
N п/п
|
Наименование*
|
|
1.
|
Кресло гинекологическое с осветительной лампой
|
|
2.
|
Набор гинекологических инструментов
|
|
3.
|
Аппарат для измерения артериального давления
|
|
4.
|
Стетофонендоскоп
|
|
5.
|
Стетоскоп акушерский
|
|
6.
|
Тазомер
|
|
7.
|
Фетальный монитор
|
|
8.
|
Амниотом (одноразовый)
|
|
9.
|
Насос инфузионный (инфузомат)
|
|
10.
|
Анализатор допплеровский сердечно-сосудистой деятельности матери и плода малогабаритный
|
|
11.
|
Исключен
Информация об изменениях:
См. текст пункта 11
|
|
12.
|
Функциональная кровать для приема родов
|
|
13.
|
Акушерские комплекты для приема родов (стерильные одноразовые)
|
|
14.
|
Набор инструментов для осмотра родовых путей
|
|
15.
|
Набор инструментов для зашивания разрывов мягких родовых путей
|
|
16.
|
Акушерские щипцы
|
|
17.
|
Одноразовые мягкие системы для вакуум-экстракции плода
|
|
18.
|
Аппарат для маточной баллонной тампонады
|
|
19.
|
Аппарат наркозно-дыхательный
|
|
20.
|
Аппарат искусственной вентиляции легких переносной (стационарный)
|
|
21.
|
Ларингоскоп с набором клинков
|
|
22.
|
Монитор слежения прикроватный
|
|
23.
|
Источник кислорода (центральная разводка или концентратор кислорода)
|
|
24.
|
Исключен
Информация об изменениях:
См. текст пункта 24
|
|
25.
|
Светильник медицинский передвижной
|
|
26.
|
Облучатель бактерицидный (лампа)
|
|
27.
|
Установка обеззараживания воздуха
|
|
28.
|
Камера ультрафиолетовая бактерицидная для хранения стерильных медицинских инструментов
|
|
29.
|
Центрифуга
|
|
30.
|
Светильник медицинский передвижной
|
|
31.
|
Облучатель бактерицидный (лампа) потолочный и настенный
|
|
32.
|
Холодильник для медикаментов
|
|
33.
|
Планшет для определения группы крови
|
|
34.
|
Каталка лежачая медицинская
|
|
35.
|
Шкаф для медикаментов
|
|
36.
|
Шкаф для хранения стерильного материала
|
|
37.
|
Контейнеры для использованных материалов (медицинских отходов)
|
|
38.
|
Рабочее место врача
|
|
39.
|
Рабочее место акушерки (медицинской сестры)
|
|
40.
|
Персональный компьютер с принтером
|
|
41.
|
Стол пеленальный с подогревом для новорожденных
|
|
42.
|
Обогреватель излучающий для новорожденных
|
|
43.
|
Электроотсос для новорожденных
|
|
44.
|
Набор для проведения первичной реанимации новорожденного, включающий ларингоскоп со сменными клинками для новорожденных (в том числе глубоконедоношенных детей), саморасправляющийся неонатальный реанимационно-анестезиологический мешок, лицевые маски для новорожденных (3-х размеров), эндотрахеальные трубки для новорожденных (4-х размеров), пупочные катетеры для новорожденных (2-х размеров), катетеры для отсасывания слизи, набор шприцов
|
|
45.
|
Зажим для пуповины (одноразовый)
|
|
46.
|
Весы для новорожденных (электронные)
|
|
47.
|
Источник кислорода
|
|
48.
|
Источник медицинского воздуха
|
|
49.
|
Смеситель воздушно-газовой смеси
|
|
50.
|
Ротаметр
|
|
51.
|
Пластиковые мешки для оказания первичной реанимационной помощи детям с экстремально низкой массой тела
|
|
52.
|
Пульсоксиметр
|
|
53.
|
Капнограф
|
|
54.
|
Аппарат для механической искусственной вентиляции легких с опцией С-РАР и кислородным смесителем или аппарат для ручной искусственной вентиляции легких с опцией С-РАР и кислородным смесителем
|
|
55.
|
Инфузионный насос для новорожденных
|
|
56.
|
Транспортный кювез с транспортным аппаратом искусственной вентиляции легких с опцией С-РАР, кислородным смесителем и компрессором
|
|
57.
|
Фонендоскоп для новорожденных
|
|
58.
|
Дозаторы для жидкого мыла, средств дезинфекции и диспенсоры для бумажных полотенец
|
|
59.
|
Установка для предстерилизационной очистки инструментария
|
|
60.
|
Противошоковая укладка
|
Помещения приема в отделение патологии беременности
|
N п/п
|
Наименование*
|
|
1.
|
Весы медицинские
|
|
2.
|
Ростомер
|
|
3.
|
Кресло гинекологическое с осветительной лампой
|
|
4.
|
Тазомер
|
|
5.
|
Сантиметровая лента
|
|
6.
|
Набор гинекологических инструментов
|
|
7.
|
Контейнеры для использованных материалов (медицинских отходов)
|
|
8.
|
Стетоскоп акушерский
|
|
9.
|
Анализатор допплеровский сердечно-сосудистой деятельности матери и плода малогабаритный
|
|
10.
|
Аппарат для измерения артериального давления
|
|
11.
|
Стетофонендоскоп
|
|
12.
|
Светильник медицинский передвижной
|
|
13.
|
Облучатель бактерицидный (лампа)
|
|
14.
|
Персональный компьютер с принтером
|
|
15.
|
Набор для оказания неотложной медицинской помощи женщинам
|
|
16.
|
Кресло-каталка для перевозки больных
|
|
17.
|
Кушетка медицинская
|
|
18.
|
Столы медицинские
|
|
19.
|
Шкаф для медикаментов
|
|
20.
|
Стол для инструментов
|
|
21.
|
Дозаторы для жидкого мыла, средств дезинфекции и диспенсоры для бумажных полотенец(I, II)
|
|
22.
|
Противошоковая укладка
|
|
23.
|
Рабочее место врача
|
|
24.
|
Рабочее место акушерки (медицинской сестры)
|
|
25.
|
Персональный компьютер с принтером
|
Помещения приема в гинекологическое отделение
|
N п/п
|
Наименование*
|
|
1.
|
Весы медицинские
|
|
2.
|
Ростомер
|
|
3.
|
Кресло гинекологическое с осветительной лампой
|
|
4.
|
Набор инструментов для гинекологического исследования
|
|
5.
|
Аппарат для измерения артериального давления
|
|
6.
|
Стетофонендоскоп
|
|
7.
|
Светильник медицинский передвижной
|
|
8.
|
Облучатель бактерицидный (лампа)
|
|
9.
|
Исключен
Информация об изменениях:
См. текст пункта 9
|
|
10.
|
Тележка со съемными носилками
|
|
11.
|
Кушетка медицинская
|
|
12.
|
Шкаф для медикаментов
|
|
13.
|
Стол для инструментов
|
|
14.
|
Шкаф для хранения стерильного материала
|
|
15.
|
Контейнеры для использованных материалов (медицинских отходов)
|
|
16.
|
Комплекты одноразовых пеленок
|
|
17.
|
Исключен
Информация об изменениях:
См. текст пункта 17
|
|
18.
|
Дозаторы для жидкого мыла, средств дезинфекции и диспенсоры для бумажных полотенец(I, II)
|
|
19.
|
Противошоковая укладка
|
|
20.
|
Рабочее место врача
|
|
21.
|
Рабочее место медицинской сестры
|
|
22.
|
Персональный компьютер с принтером
|
Помещения приема в отделение патологии новорожденных и недоношенных детей
|
N п/п
|
Наименование*
|
|
1.
|
Аппарат дыхательный ручной для новорожденных с набором мягких масок разных размеров
|
|
2.
|
Ларингоскоп с набором клинков для новорожденных
|
|
3.
|
Стол для новорожденных с подогревом
|
|
4.
|
Ротаметр
|
|
5.
|
Увлажнители кислорода
|
|
6.
|
Пульсоксиметр
|
|
7.
|
Электроотсос
|
|
8.
|
Фонендоскоп для новорожденных
|
|
9.
|
Весы для новорожденных (электронные)
|
|
10.
|
Бактерицидные лампы
|
|
11.
|
Шкаф медицинский двухстворчатый
|
|
12.
|
Дозаторы для жидкого мыла, средств дезинфекции и диспенсоры для бумажных полотенец(I, II)
|
|
13.
|
Рабочее место врача
|
|
14.
|
Рабочее место медицинской сестры
|
|
15.
|
Персональный компьютер с принтером
|
3. Акушерский стационар
3.1. Отделение патологии беременности
|
N п/п
|
Наименование*
|
|
1.
|
Кровать функциональная
|
|
2.
|
Тумбочка прикроватная
|
|
3.
|
Столик инструментальный
|
|
4.
|
Кресло гинекологическое с осветительной лампой
|
|
5.
|
Набор гинекологических инструментов
|
|
6.
|
Весы медицинские
|
|
7.
|
Тазомер
|
|
8.
|
Сантиметровая лента
|
|
9.
|
Стетоскоп акушерский
|
|
10.
|
Анализатор допплеровский сердечно-сосудистой деятельности матери и плода малогабаритный
|
|
11.
|
Исключен
Информация об изменениях:
См. текст пункта 11
|
|
12.
|
Насос инфузионный
|
|
13.
|
Стетофонендоскоп
|
|
14.
|
Аппарат для измерения артериального давления
|
|
15.
|
Светильник медицинский передвижной
|
|
16.
|
Облучатель бактерицидный (лампа) настенный и/ или переносной
|
|
17.
|
Термометр
|
|
18.
|
Кардиомонитор фетальный
|
|
19.
|
Аппарат суточного мониторирования артериального давления
|
|
20.
|
Исключен
Информация об изменениях:
См. текст пункта 20
|
|
21.
|
Установка для предстерилизационной очистки инструментария
|
|
22.
|
Холодильник для хранения медикаментов
|
|
23.
|
Стойки для инфузий
|
|
24.
|
Камера для хранения стерильных инструментов и изделий
|
|
25.
|
Шкаф медицинский (для хранения медикаментов)
|
|
26.
|
Кресло-каталка для перевозки больных
|
|
27.
|
Кушетка медицинская
|
|
28.
|
Исключен
Информация об изменениях:
См. текст пункта 28
|
|
29.
|
Исключен
Информация об изменениях:
См. текст пункта 29
|
|
30.
|
Дозаторы для жидкого мыла, средств дезинфекции и диспенсоры для бумажных полотенец
|
|
31.
|
Противошоковая укладка
|
|
32.
|
Рабочее место врача
|
|
33.
|
Рабочее место акушерки (медицинской сестры)
|
|
34.
|
Персональный компьютер с принтером
|
3.2. Родовое отделение (индивидуальные родовые) с операционными
|
N п/п
|
Наименование*
|
|
1.
|
Функциональная кровать для приема родов
|
|
2.
|
Акушерские комплекты для приема родов (стерильные одноразовые)
|
|
3.
|
Стетоскоп акушерский
|
|
4.
|
Аппарат для измерения артериального давления
|
|
5.
|
Стетофонендоскоп
|
|
6.
|
Насос инфузионный (инфузомат)
|
|
7.
|
Исключен
Информация об изменениях:
См. текст пункта 7
|
|
8.
|
Амниотом
|
|
9.
|
Набор инструментов для осмотра родовых путей
|
|
10.
|
Набор инструментов для зашивания разрывов мягких родовых путей
|
|
11.
|
Акушерские щипцы
|
|
12.
|
Одноразовые мягкие системы для вакуум-экстракции плода
|
|
13.
|
Аппарат для маточной баллонной тампонады
|
|
14.
|
Светильник медицинский передвижной
|
|
15.
|
Фетальный монитор
|
|
16.
|
Анализатор допплеровский сердечно-сосудистой деятельности матери и плода малогабаритный
|
|
17.
|
Аппарат для ультразвукового исследования с цветным допплером и двумя датчиками (переносной)
|
|
18.
|
Аппарат для контроля витальных функций пациента
|
|
19.
|
Аппарат искусственной вентиляции легких стационарный (транспортный)
|
|
20.
|
Источник кислорода (центральная разводка или концентратор кислорода)
|
|
21.
|
Исключен
Информация об изменениях:
См. текст пункта 21
|
|
22.
|
Ларингоскоп с набором клинков
|
|
23.
|
Планшет для определения группы крови
|
|
24.
|
Каталка лежачая медицинская
|
|
25.
|
Шкаф для медикаментов
|
|
26.
|
Шкаф для хранения стерильного материала
|
|
27.
|
Камера хранения стерильных инструментов и изделий
|
|
28.
|
Контейнеры для использованных материалов (медицинских отходов)
|
|
29.
|
Облучатель бактерицидный (лампа) потолочный и настенный
|
|
30.
|
Набор одноразового постельного белья
|
|
31.
|
Столик инструментальный разборный
|
|
32.
|
Стол пеленальный с подогревом для новорожденных
|
|
33.
|
Обогреватель излучающий для новорожденных
|
|
34.
|
Электроотсос для новорожденных
|
|
35.
|
Набор для проведения первичной реанимации новорожденного, включающий ларингоскоп со сменными клинками для новорожденных (в том числе глубоконедоношенных детей), саморасправляющийся неонатальный реанимационно-анестезиологический мешок, лицевые маски для новорожденных (3-х размеров), эндотрахеальные трубки для новорожденных (4-х размеров), пупочные катетеры для новорожденных (2-х размеров), катетеры для отсасывания слизи, набор шприцов
|
|
36.
|
Набор одноразовых зажимов для пуповины
|
|
37.
|
Весы для новорожденных (электронные)
|
|
38.
|
Источник кислорода
|
|
39.
|
Источник медицинского воздуха
|
|
40.
|
Смеситель воздушно-газовой смеси
|
|
41.
|
Ротаметр
|
|
42.
|
Пластиковые мешки для оказания первичной реанимационной помощи детям с экстремально низкой массой тела
|
|
43.
|
Пульсоксиметр
|
|
44.
|
Капнограф
|
|
45.
|
Аппарат для механической искусственной вентиляции легких с опцией СРАР и кислородным смесителем или аппарат для ручной искусственной вентиляции легких с опцией СРАР и кислородным смесителем
|
|
46.
|
Инфузионный насос для новорожденных
|
|
47.
|
Транспортный кювез с транспортным аппаратом искусственной вентиляции легких с опцией СРАР, кислородным смесителем и компрессором
|
|
48.
|
Фонендоскоп для новорожденных
|
|
49.
|
Дозаторы для жидкого мыла, средств дезинфекции и диспенсоры для бумажных полотенец
|
|
50.
|
Установка для предстерилизационной очистки инструментария
|
|
51.
|
Противошоковая укладка
|
|
52.
|
Рабочее место врача
|
|
53.
|
Рабочее место медицинской сестры
|
|
54.
|
Персональный компьютер с принтером
|
Операционные родового отделения
А. Предоперационная
|
N п/п
|
Наименование*
|
|
1.
|
Столик инструментальный разборный
|
|
2.
|
Устройство для подогрева инфузионных жидкостей
|
|
3.
|
Исключен
Информация об изменениях:
См. текст пункта 3
|
|
4.
|
Облучатель бактерицидный (лампа) настенный
|
|
5.
|
Облучатель бактерицидный (лампа) потолочный
|
|
6.
|
Модуль предоперационный для хранения стерильных наборов инструментов, операционного белья, перевязочного материала, медикаментов
|
|
7.
|
Морозильная камера для хранения свежезамороженной плазмы
|
|
8.
|
Холодильник для хранения сывороток и препаратов крови
|
|
9.
|
Аппарат для реинфузии аутоэритроцитов
|
|
10.
|
Размораживатель плазмы
|
|
11.
|
Назогастральный зонд для эвакуации содержимого желудка
|
Б. Операционная
|
N п/п
|
Наименование*
|
|
1.
|
Многофункциональный хирургический стол с электроприводом или механический с гидроприводом с приводом в комплекте
|
|
2.
|
Стол для врача-анестезиолога-реаниматолога
|
|
3.
|
Столик инструментальный для операционной медсестры
|
|
4.
|
Светильник операционный потолочный
|
|
5.
|
Светильник передвижной операционный с автономным питанием
|
|
6.
|
Аппарат наркозно-дыхательный с электроприводом
|
|
7.
|
Аппарат наркозно-дыхательный пневматический (резервный)
|
|
8.
|
Монитор операционный для контроля жизненно важных показателей
|
|
9.
|
Исключен
Информация об изменениях:
См. текст пункта 9
|
|
10.
|
Дефибриллятор
|
|
11.
|
Стетофонендоскоп
|
|
12.
|
Аппарат для измерения артериального давления
|
|
13.
|
Аспиратор (помпа) хирургический
|
|
14.
|
Ларингоскоп (набор)
|
|
15.
|
Ларингоскоп (набор) для трудной интубации
|
|
16.
|
Набор для катетеризации центральных вен
|
|
17.
|
Набор для эпидуральной анестезии
|
|
18.
|
Инфузионный насос
|
|
19.
|
Мешок Амбу
|
|
20.
|
Маска ларингеальная
|
|
21.
|
Интубационная трубка комбинированная разных размеров
|
|
22.
|
Аппарат для подогревания растворов
|
|
23.
|
Размораживатель плазмы
|
|
24.
|
Сейф
|
|
25.
|
Облучатель бактерицидный (лампа) потолочный и настенный
|
|
26.
|
Набор хирургических инструментов
|
|
27.
|
Электроотсосы
|
|
28.
|
Потолочная консоль для газов (сжатый воздух, вакуум, СО2, N2О, О2) и электропитания (на 10 розеток)
|
|
29.
|
Исключен
Информация об изменениях:
См. текст пункта 29
|
|
30.
|
Набор трахеостомических трубок
|
|
31.
|
Набор для сердечно-легочной реанимации
|
|
32.
|
Аппарат для электрохирургии
|
|
33.
|
Шкаф для медикаментов
|
|
34.
|
Планшет для определения группы крови
|
|
35.
|
Каталка лежачая медицинская
|
|
36.
|
Контейнеры для использованных материалов (медицинских отходов)
|
В. Оборудование для оказания неонатологической помощи
|
1.
|
Стол пеленальный с подогревом для новорожденных
|
|
2.
|
Обогреватель излучающий для новорожденных
|
|
3.
|
Электроотсос для новорожденных
|
|
4.
|
Набор для проведения первичной реанимации новорожденного, включающий ларингоскоп со сменными клинками для новорожденных (в том числе глубоконедоношенных детей), саморасправляющийся неонатальный реанимационно-анестезиологический мешок, лицевые маски для новорожденных (3-х размеров), эндотрахеальные трубки для новорожденных (4-х размеров), пупочные катетеры для новорожденных (2-х размеров), катетеры для отсасывания слизи, набор шприцов
|
|
5.
|
Набор одноразовых зажимов для пуповины
|
|
6.
|
Весы для новорожденных (электронные)
|
|
7.
|
Источник кислорода
|
|
8.
|
Источник медицинского воздуха
|
|
9.
|
Смеситель воздушно-газовой смеси
|
|
10.
|
Ротаметр
|
|
11.
|
Пластиковые мешки для оказания первичной реанимационной помощи детям с экстремально низкой массой тела
|
|
12.
|
Пульсоксиметр
|
|
13.
|
Капнограф
|
|
14.
|
Аппарат для механической искусственной вентиляции легких с опцией СРАР и кислородным смесителем или аппарат для ручной искусственной вентиляции легких с опцией СРАР и кислородным смесителем )
|
|
15.
|
Инфузионный насос для новорожденных
|
|
16.
|
Фонендоскоп для новорожденных
|
Г. Материальная
|
N п/п
|
Наименование*
|
|
1.
|
Стол с твердым гигиеническим покрытием для заготовки перевязочного материала
|
|
2.
|
Стол с твердым гигиеническим покрытием для заготовки комплектов многоразового операционного белья
|
|
3.
|
Стол с твердым гигиеническим покрытием для комплектации набора инструментов после предстерилизационной дезинфекции инструментов
|
|
4.
|
Модуль материальный со стеллажами для хранения стерильных одноразовых и многоразовых стерильных комплектов
|
|
5.
|
Контейнеры для первичной стерилизации (емкости для дезинфекции) 30 литров
|
|
6.
|
Облучатель бактерицидный (лампа) потолочный и настенный
|
|
7.
|
Установка для предстерилизационной очистки инструментария
|
3.3. Отделение анестезиологии-реаниматологии для женщин с палатой пробуждения для родового отделения и операционного блока родового отделения
|
N п/п
|
Наименование*
|
|
1.
|
Аппарат наркозно-дыхательный с электроприводом
|
|
2.
|
Аппарат наркозно-дыхательный пневматический (резервный)
|
|
3.
|
Аппарат наркозно-дыхательный
|
|
4.
|
Монитор прикроватный для слежения электрокардиограммы, частоты дыхания, газового состава крови, артериального давления, температуры, капнографии с выводом на центральный пункт
|
|
5.
|
Электрокардиограф многоканальный
|
|
6.
|
Пульсоксиметр
|
|
7.
|
Аппарат для ультразвукового исследования переносной с набором датчиков
|
|
8.
|
Дефибриллятор
|
|
9.
|
Аппарат для реинфузии крови
|
|
10.
|
Электроотсос
|
|
11.
|
Насос инфузионный
|
|
12.
|
Стетофонендоскоп
|
|
13.
|
Аппарат для измерения артериального давления
|
|
14.
|
Кровать функциональная со стойкой для инфузионной системы
|
|
15.
|
Тумбочка прикроватная
|
|
16.
|
Ультразвуковой ингалятор
|
|
17.
|
Противопролежневый матрас
|
|
18.
|
Аппарат для подогревания инфузионных растворов
|
|
19.
|
Ларингоскоп (набор)
|
|
20.
|
Мешок Амбу
|
|
21.
|
Морозильная камера для хранения свежезамороженной плазмы
|
|
22.
|
Системы размораживания плазмы
|
|
23.
|
Шкафы для медикаментов
|
|
24.
|
Сейф
|
|
25.
|
Сухожаровой шкаф
|
|
26.
|
Центрифуга
|
|
27.
|
Экспресс-анализатор для определения основных клинических и биохимических показателей, в том числе газов крови и электролитов
|
|
28.
|
Исключен
Информация об изменениях:
См. текст пункта 28
|
|
29.
|
Планшет для определения группы крови
|
|
30.
|
Облучатель бактерицидный (лампа)
|
|
31.
|
Тележка со съемной панелью
|
|
32.
|
Стол инструментальный
|
|
33.
|
Стол перевязочный для стерильного материала
|
|
34.
|
Передвижной рентгеновский аппарат
|
|
35.
|
Дозаторы для жидкого мыла, средств дезинфекции и диспенсоры для бумажных полотенец
|
|
36.
|
Противошоковая укладка
|
|
37.
|
Рабочее место врача
|
|
38.
|
Рабочее место акушерки (медицинской сестры)
|
|
39.
|
Персональный компьютер с принтером
|
3.4. Акушерское физиологическое отделение с совместным пребыванием матери и ребенка
|
N п/п
|
Наименование*
|
|
1.
|
Кровать функциональная
|
|
2.
|
Тумбочка прикроватная
|
|
3.
|
Кресло гинекологическое с осветительной лампой
|
|
4.
|
Светильник медицинский передвижной
|
|
5.
|
Набор инструментов для осмотра родовых путей
|
|
6.
|
Камера ультрафиолетовая бактерицидная для хранения стерильных инструментов
|
|
7.
|
Установка для ультразвуковой предстерилизационной очистки медицинских инструментов
|
|
8.
|
Исключен
Информация об изменениях:
См. текст пункта 8
|
|
9.
|
Столик инструментальный, разборный
|
|
10.
|
Шкаф для хранения медикаментов
|
|
11.
|
Холодильник
|
|
12.
|
Исключен
Информация об изменениях:
См. текст пункта 12
|
|
13.
|
Кушетка медицинская
|
|
14.
|
Насос отсасывающий акушерский
|
|
15.
|
Ультразвуковой сканер с наличием конвексного датчика на 3,5 МГц и влагалищного датчика на 5 МГц
|
|
16.
|
Облучатель бактерицидный
|
|
17.
|
Установка обеззараживания воздуха
|
|
18.
|
Стеновые панели для подключения медицинской аппаратуры
|
|
19.
|
Дозаторы для жидкого мыла и средств дезинфекции и диспенсоры для бумажных полотенец
|
|
20.
|
Аппарат для измерения артериального давления
|
|
21.
|
Стетофонендоскоп
|
|
22.
|
Стол процедурный
|
|
23.
|
Манипуляционный столик
|
|
24.
|
Контейнеры для хранения стерильного материала
|
|
25.
|
Медицинский шкаф для стерильных растворов и медикаментов
|
|
26.
|
Штативы для внутривенного капельного вливания
|
|
27.
|
Комплект для переливания крови
|
|
28.
|
Контейнеры для дезинфекции материала и игл
|
|
29.
|
Передвижные кроватки для новорожденных
|
|
30.
|
Кроватки с подогревом или матрасики для обогрева
|
|
31.
|
Инкубаторы стандартной модели
|
|
32.
|
Столы для пеленания с подогревом
|
|
33.
|
Кислородные палатки
|
|
34.
|
Источник лучистого тепла
|
|
35.
|
Установка для фототерапии
|
|
36.
|
Весы для новорожденных (электронные)
|
|
37.
|
Инфузионные насосы
|
|
38.
|
Исключен
Информация об изменениях:
См. текст пункта 38
|
|
39.
|
Пульсоксиметры
|
|
40.
|
Глюкометр
|
|
41.
|
Прибор для транскутанного определения билирубина
|
|
42.
|
Электроотсос
|
|
43.
|
Оборудование для аудиологического скрининга
|
|
44.
|
Электронный термометр для измерения ректальной температуры новорожденным
|
|
45.
|
Настенный термометр
|
|
46.
|
Молокоотсос
|
|
47.
|
Набор для проведения первичной реанимации новорожденного, включающий ларингоскоп со сменными клинками для новорожденных (в том числе глубоконедоношенных детей), саморасправляющийся неонатальный реанимационно-анестезиологический мешок, лицевые маски для новорожденных (3-х размеров), эндотрахеальные трубки для новорожденных (4-х размеров), пупочные катетеры для новорожденных (2-х размеров), катетеры для отсасывания слизи, набор шприцов
|
|
48.
|
Фонендоскоп для новорожденных
|
|
49.
|
Противошоковая укладка
|
|
50.
|
Рабочее место врача
|
|
51.
|
Рабочее место акушерки (медицинской сестры)
|
|
52.
|
Персональный компьютер с принтером
|
3.5. Акушерское обсервационное отделение (боксированные палаты, палаты совместного пребывания матери и ребенка)
Оснащение подразделений акушерского обсервационного отделения осуществляется в соответствии со стандартами оснащения родового отделения (индивидуальные родовые) с операционными и акушерского физиологического отделения с совместным пребыванием матери и ребенка.
Обсервационное родовое отделение (обсервационный родильный зал) при наличии индивидуальных родовых залов не является обязательным.
3.6. Отделение экстракорпоральных методов гемокоррекции
|
N п/п
|
Наименование*
|
|
1.
|
Аппарат для плазмафереза
|
|
2.
|
Весы медицинские
|
|
3.
|
Аппарат для ультрафиолетового облучения крови
|
|
4.
|
Аппарат для внутривенного лазерного облучения крови
|
|
5.
|
Морозильная камера (-18-40 град. С)
|
|
6.
|
Кровать функциональная
|
|
7.
|
Стол медицинский манипуляционный
|
|
8.
|
Стулья
|
|
9.
|
Шкаф для медикаментов
|
|
10.
|
Шкаф для белья
|
|
11.
|
Аппарат для интраоперационной реинфузии крови
|
|
12.
|
Облучатель бактерицидный (лампа) потолочный и настенный
|
|
13.
|
Рабочее место врача
|
|
14.
|
Рабочее место медицинской сестры
|
|
15.
|
Персональный компьютер с принтером
|
4. Неонатологический стационар
Информация об изменениях:
Приказом Минздрава России от 17 января 2014 г. N 25н в раздел 4.1 внесены изменения
См. текст раздела в предыдущей редакции
4.1. Отделения новорожденных акушерского физиологического и/или акушерского обсервационного отделений
|
N п/п
|
Наименование*
|
|
1.
|
Стеновые или потолочные энерго- и газоснабжающие шины
|
|
2.
|
Передвижные кроватки для новорожденных
|
|
3.
|
Исключен
Информация об изменениях:
См. текст пункта 3
|
|
4.
|
Инкубаторы стандартной модели
|
|
5.
|
Исключен
Информация об изменениях:
См. текст пункта 5
|
|
6.
|
Исключен
Информация об изменениях:
См. текст пункта 6
|
|
7.
|
Источник лучистого тепла
|
|
8.
|
Установка для фототерапии
|
|
9.
|
Весы для новорожденных (электронные)
|
|
10.
|
Инфузионный насос с возможностью автоматического расчета дозировки с учетом веса ребенка в граммах
|
|
11.
|
Полифункциональные мониторы
|
|
12.
|
Пульсоксиметры
|
|
13.
|
Глюкометр
|
|
14.
|
Прибор для определения транскутанного билирубинового индекса
|
|
15.
|
Электроотсос
|
|
16.
|
Оборудование для аудиологического скрининга
|
|
17.
|
Дозаторы для жидкого мыла и средств дезинфекции и диспенсоры для бумажных полотенец
|
|
18.
|
Электронный термометр для измерения ректальной температуры новорожденным
|
|
19.
|
Настенный термометр
|
|
20.
|
Самоклеящиеся неонатальные электроды
|
|
21.
|
Расходные материалы для проведения кислородотерапии (носовые канюли, маски)
|
|
22.
|
Расходные материалы для проведения инфузионной терапии, зондового питания
|
|
23.
|
Тест-полоски для глюкометра
|
|
24.
|
Датчики для пульсоксиметра
|
|
25.
|
Набор для катетеризации периферических сосудов
|
|
26.
|
Набор для проведения первичной реанимации новорожденного, включающий ларингоскоп со сменными клинками для новорожденных (в том числе глубоконедоношенных детей), саморасправляющийся неонатальный реанимационно-анестезиологический мешок, лицевые маски для новорожденных (3-х размеров), эндотрахеальные трубки для новорожденных (4-х размеров), пупочные катетеры для новорожденных (2-х размеров), катетеры для отсасывания слизи, набор шприцов
|
|
27.
|
Шприц одноразовый 1-50 мл
|
|
28.
|
Рабочее место врача
|
|
29.
|
Рабочее место медицинской сестры
|
|
30.
|
Персональный компьютер с принтером
|
|
31.
|
Фонендоскоп для новорожденных
|
|
32.
|
Аппарат для искусственной вентиляции легких новорожденных
|
|
33.
|
Аппарат для поддержания самостоятельного дыхания новорожденного путем создания непрерывного положительного давления в дыхательных путях
|
|
34.
|
Дефибрилятор бифазный
|
|
35.
|
Тележка медицинская для инструментов
|
|
36.
|
Процедурный столик
|
|
37.
|
Аппарат для быстрого размораживания плазмы
|
|
38.
|
Аппарат для подогрева инфузионных растворов
|
|
39.
|
Емкость для сбора бытовых и медицинских отходов
|
|
40.
|
Емкость для дезинфекции инструментария и расходных материалов
|
|
41.
|
Установка интенсивной фототерапии
|
|
42.
|
Медицинская мебель для палат новорожденных
|
|
43.
|
Холодильники для хранения препаратов и растворов
|
Информация об изменениях:
Приказом Минздрава России от 17 января 2014 г. N 25н в раздел 4.2 внесены изменения
См. текст раздела в предыдущей редакции
4.2. Отделение реанимации и интенсивной терапии для новорожденных с экспресс-лабораторией
|
N п/п
|
Наименование*
|
|
1.
|
Аппарат искусственной вентиляции для новорожденных (с контролем по давлению и объему, циклические по времени и потоку, с системой триггерной вентиляции)
|
|
2.
|
Аппарат дыхательный ручной для новорожденных с набором мягких масок разных размеров
|
|
3.
|
Стол для новорожденных с подогревом (или стол реанимационный со встроенным блоком реанимации)
|
|
4.
|
Инкубатор для новорожденных (стандартная модель)
|
|
5.
|
Инкубатор для новорожденных (интенсивная модель) с возможностью автоматической трансформации в стол реанимационный с встроенным источником бесперебойного питания
|
|
6.
|
Монитор неонатальный с набором электродов и манжеток
|
|
7.
|
Ларингоскоп с набором клинков для новорожденных
|
|
8.
|
Электроотсос (вакуумный)
|
|
9.
|
Пульсоксиметр
|
|
10.
|
Система обогрева новорожденных (матрасик)
|
|
11.
|
Облучатель фототерапевтический для новорожденных
|
|
12.
|
Обогреватель излучающий для новорожденных
|
|
13.
|
Фонендоскоп для новорожденных
|
|
14.
|
Инфузионный насос с возможностью автоматического расчета дозировки с учетом веса ребенка в граммах
|
|
15.
|
Светильник медицинский бестеневой передвижной
|
|
16.
|
Весы для новорожденных (электронные)
|
|
17.
|
Аппарат для определения кислотно-основного состояния
|
|
18.
|
Аппарат для определения электролитов
|
|
19.
|
Аппарат для определения билирубина в капиллярной крови
|
|
20.
|
Прибор для определения транскутанного билирубинового индекса
|
|
21.
|
Глюкометр
|
|
22.
|
Центрифуга гематокритная
|
|
23.
|
Стеновые или потолочные энерго- и газоснабжающие шины
|
|
24.
|
Прибор для мониторирования электрической активности мозга
|
|
25.
|
Аппарат для искусственной вентиляции легких новорожденных с блоком высокочастотной осцилляторной искусственной вентиляции легких или аппарат для высокочастотной осцилляторной искусственной вентиляции легких
|
|
26.
|
Аппарат для поддержания самостоятельного дыхания новорожденного путем создания непрерывного положительного давления в дыхательных путях (СРАР) (из них не менее трети - с вариабельным потоком)
|
|
27.
|
Аппарат для проведения неинвазивной искусственной вентиляции легких
|
|
28.
|
Передвижной аппарат для ультразвукового исследования у новорожденных с набором датчиков и с допплерометрическим блоком
|
|
29.
|
Передвижной аппарат электрокардиофафии, оснащенный системой защиты от электрических помех
|
|
30.
|
Система для активной аспирации из полостей
|
|
31.
|
Бокс с ламинарным потоком воздуха для набора инфузионных растворов
|
|
32.
|
Транспортный инкубатор (реанимационный комплекс) с портативным аппаратом для проведения искусственной вентиляции легких у новорожденных
|
|
33.
|
Передвижной рентгеновский цифровой аппарат
|
|
34.
|
Передвижная стойка для вертикальных рентгеновских снимков
|
|
35.
|
Ингаляторы для новорожденных (небулайзеры)
|
|
36.
|
Дозаторы для жидкого мыла, средств дезинфекции и диспенсоры для бумажных полотенец
|
|
37.
|
Негатоскоп
|
|
38.
|
Настенный термометр
|
|
39.
|
Набор для офтальмологического исследования новорожденных
|
|
40.
|
Набор для реанимации новорожденных
|
|
41.
|
Электроды, манжетки и датчики для мониторов
|
|
42.
|
Расходные материалы для проведения кислородотерапии (носовые канюли, маски, интубационные трубки, шапочки для СРАР, датчики и шланги для аппаратов искусственной вентиляции легких)
|
|
43.
|
Одноразовые зонды для питания разных размеров
|
|
44.
|
Одноразовые катетеры для санации верхних дыхательных путей с клапаном контроля
|
|
45.
|
Одноразовые расходные материалы для проведения инфузионной терапии (шприцы всех размеров, иглы для инъекций, иглы "бабочки", трехходовые краны, катетеры для периферических и центральных вен, фиксирующие повязки, прозрачные наклейки для защиты кожи)
|
|
46.
|
Тест-полоски для глюкометра, реактивы для аппаратов для определения кислотно-основного состояния и электролитов крови(II)
|
|
47.
|
Иглы для люмбальной пункции
|
|
48.
|
Одноразовые мочеприемники, мочевые катетеры
|
|
49.
|
Молокоотсос
|
|
50.
|
Медицинские инструменты, в том числе ножницы прямые и изогнутые, пуговчатые зонды
|
|
51.
|
Оборудование для управляемой гипотермии
|
|
52.
|
Капнограф неонатальный
|
|
53.
|
Аппарат для быстрого размораживания плазмы
|
|
54.
|
Передвижной столик для медицинских манипуляций
|
|
55.
|
Рабочее место врача
|
|
56.
|
Рабочее место медицинской сестры
|
|
57.
|
Персональный компьютер с принтером
|
|
58.
|
Волюмический инфузионный насос
|
|
59.
|
Стойка для проведения ингаляции оксида азота с флоуметром, баллоном с смесью газов NO и  , низкопоточным редуктором и мониторингом NO/ , низкопоточным редуктором и мониторингом NO/
|
|
60.
|
Аппарат для приготовления и смешивания растворов в стерильных условиях
|
|
61.
|
Аппарат для подогрева инфузионных растворов
|
|
62.
|
Тележка для анестезиолога
|
|
63.
|
Тележка медицинская для инструментов
|
|
64.
|
Холодильник для хранения препаратов и растворов
|
|
65.
|
Морозильная камера
|
|
66.
|
Емкость для сбора бытовых и медицинских отходов
|
|
67.
|
Емкость для дезинфекции инструментария и расходных материалов
|
|
68.
|
Медицинская мебель для палат новорожденных
|
Информация об изменениях:
Приказом Минздрава России от 17 января 2014 г. N 25н в раздел 4.3 внесены изменения
См. текст раздела в предыдущей редакции
4.3. Отделение патологии новорожденных и недоношенных детей
(II этап выхаживания)
|
N п/п
|
Наименование*
|
|
1.
|
Стеновые или потолочные энерго- и газоснабжающие шины
|
|
2.
|
Передвижные кроватки для новорожденных
|
|
3.
|
Кроватки с подогревом или матрасики для обогрева
|
|
4.
|
Инкубаторы стандартной модели
|
|
5.
|
Исключен
Информация об изменениях:
См. текст пункта 5
|
|
6.
|
Источник лучистого тепла
|
|
7.
|
Установка для фототерапии
|
|
8.
|
Весы для новорожденных (электронные)
|
|
9.
|
Бокс с ламинарным потоком воздуха для приготовления растворов стерильных
|
|
10.
|
Шприцевой инфузионный насос с возможностью автоматического расчета дозировки с учетом веса ребенка в граммах
|
|
11.
|
Полифункциональные мониторы
|
|
12.
|
Передвижной аппарат для ультразвуковых исследований с набором датчиков для новорожденных
|
|
13.
|
Передвижной аппарат электрокардиограф с системой защиты от электрических помех
|
|
14.
|
Пульсоксиметры
|
|
15.
|
Ингаляторы (небулайзеры)
|
|
16.
|
Глюкометр
|
|
17.
|
Прибор для определения транскутанного билирубинового индекса
|
|
18.
|
Система чрезкожного мониторирования газового состава крови
|
|
19.
|
Электроотсос
|
|
20.
|
Негатоскоп
|
|
21.
|
Ванночки для купания новорожденного
|
|
22.
|
Дозаторы для жидкого мыла и средств дезинфекции и диспенсоры для бумажных полотенец
|
|
23.
|
Электронный термометр для измерения температуры новорожденным
|
|
24.
|
Настенный термометр
|
|
25.
|
Самоклеющиеся неонатальные электроды
|
|
26.
|
Расходные материалы для проведения кислородотерапии (носовые канюли, маски)
|
|
27.
|
Одноразовые зонды для питания разных размеров
|
|
28.
|
Одноразовые катетеры для санации верхних дыхательных путей
|
|
29.
|
Одноразовые расходные материалы для проведения инфузионной терапии (шприцы всех размеров, иглы для инъекций, иглы "бабочки", иглы для люмбальной пункции, трехходовые краны, периферические венозные катетеры, фиксирующие повязки, наклейки стерильные прозрачные самоклеющиеся для защиты кожи)
|
|
30.
|
Тест полоски для глюкометра
|
|
31.
|
Датчики для пульсоксиметра
|
|
32.
|
Одноразовые мочеприемники, мочевые катетеры
|
|
33.
|
Молокоотсос
|
|
34.
|
Набор для проведения первичной реанимации новорожденного, включающий ларингоскоп со сменными клинками для новорожденных (в том числе глубоконедоношенных детей), саморасправляющийся неонатальный реанимационно-анестезиологический мешок, лицевые маски для новорожденных (3-х размеров), эндотрахеальные трубки для новорожденных (4-х размеров), пупочные катетеры для новорожденных (2-х размеров), катетеры для отсасывания слизи, набор шприцов
|
|
35.
|
Фонендоскоп для новорожденных
|
|
36.
|
Рабочее место врача
|
|
37.
|
Рабочее место медицинской сестры
|
|
38.
|
Персональный компьютер с принтером
|
|
39.
|
Стол для новорожденных с подогревом (или стол реанимационный)
|
|
40.
|
Холодильник для хранения препаратов и растворов
|
|
41.
|
Емкость для сбора бытовых и медицинских отходов
|
|
42.
|
Емкость для дезинфекции инструментария и расходных материалов
|
|
43.
|
Медицинская мебель для палат новорожденных
|
|
44.
|
Смесители и увлажнители для кислородной смеси
|
|
45.
|
Аппарат искусственной вентиляции для новорожденных (с контролем по давлению и объему, циклический по времени и потоку, с системой триггерной вентиляции)
|
|
46.
|
Аппарат дыхательный ручной для новорожденных с набором мягких масок разных размеров
|
|
47.
|
Волюмический инфузионный насос
|
|
48.
|
Оборудование для аудио логического скрининга
|
|
49.
|
Дефибрилятор бифазный
|
|
50.
|
Тележка медицинская для инструментов
|
|
51.
|
Процедурный столик
|
|
52.
|
Аппарат для подогрева инфузионных растворов
|
|
53.
|
Шприц инъекционный
|
4.4. Отделение хирургии новорожденных
|
N п/п
|
Наименование
|
|
1.
|
Операционный стол для новорожденных
|
|
2.
|
Инкубатор с возможностью трансформации в открытую реанимационную систему
|
|
3.
|
Инкубатор стандартной модели
|
|
4.
|
Стол для новорожденных с подогревом (или стол реанимационный)
|
|
5.
|
Передвижные кроватки для новорожденных
|
|
6.
|
Кроватки с подогревом (или матрасики для подогрева)
|
|
7.
|
Стеновые или потолочные энерго- и газоснабжающие шины
|
|
8.
|
Операционный светильник потолочный с сателлитом
|
|
9.
|
Бестеневая лампа с автономным источником питания
|
|
10.
|
Аппарат искусственной вентиляции легких для новорожденных (с контролем по давлению и объему, циклические по времени и потоку, с системой триггерной вентиляции)
|
|
11.
|
Аппарат искусственной вентиляции легких для новорожденных с блоком высокочастотной осцилляторнои искусственной вентиляции легких (или аппарат для высокочастотной осцилляторнои искусственной вентиляции легких)
|
|
12.
|
Аппарат для поддержания самостоятельного дыхания новорожденного путем создания непрерывного положительного давления в дыхательных путях (СРАР)
|
|
13.
|
Наркозно-дыхательныи аппарат для новорожденных со встроенным монитором дыхательных функций с возможностью проведения ингаляционной анестезии дыхательной смесью кислорода с закисью азота и двумя жидкими анестетиками и осуществлять вентиляционную поддержку
|
|
14.
|
Аппарат дыхательный ручной для новорожденных с набором мягких масок разных размеров
|
|
15.
|
Монитор неонатальный с набором электродов и манжеток
|
|
16.
|
Фонендоскоп для новорожденных
|
|
17.
|
Весы для новорожденных (электронные)
|
|
18.
|
Аппарат для определения кислотно-основного состояния
|
|
19.
|
Аппарат для определения электролитов
|
|
20.
|
Аппарат для определения билирубина в капиллярной крови
|
|
21.
|
Прибор для определения транскутанного билирубинового индекса
|
|
22.
|
Глюкометр
|
|
23.
|
Центрифуга гематокритная
|
|
24.
|
Прибор для мониторирования электрической активности мозга
|
|
25.
|
Система чрескожного мониторирования газового состава крови
|
|
26.
|
Передвижной аппарат для ультразвукового исследования у новорожденных с набором датчиков и допплерометрическим блоком
|
|
27.
|
Передвижной аппарат электрокардиографии, оснащенный системой защиты от электрических помех
|
|
28.
|
Электроды, манжетки и датчики для мониторов
|
|
29.
|
Расходные материалы для проведения кислородотерапии (носовые канюли, маски, интубационные трубки, шапочки для СРАР, датчики и шланги для аппаратов искусственной вентиляции легких)
|
|
30.
|
Одноразовые зонды для питания разных размеров
|
|
31.
|
Одноразовые катетеры для санации верхних дыхательных путей с клапаном контроля
|
|
32.
|
Одноразовые расходные материалы для проведения инфузионного терапии (шприцы всех размеров, иглы для инъекций, иглы "бабочки", трехходовые краны, катетеры для периферических и центральных вен, фиксирующие повязки, прозрачные наклейки для защиты кожи)
|
|
33.
|
Тест-полоски для глюкометра, реактивы для аппаратов для определения кислотно-основного состояния и электролитов крови
|
|
34.
|
Иглы для люмбальной пункции
|
|
35.
|
Одноразовые мочеприемники, мочевые катетеры
|
|
36.
|
Электроотсос (вакуумный отсос)
|
|
37.
|
Дефибриллятор бифазный
|
|
38.
|
Стойка для проведения ингаляции оксида азота с флоуметром, баллонами со смесью газов NО в  , низкопоточным редуктором и мониторингом NO/NО2 , низкопоточным редуктором и мониторингом NO/NО2
|
|
39.
|
Тележка для анестезиолога
|
|
40.
|
Тележка медицинская для инструментов
|
|
41.
|
Процедурный столик
|
|
42.
|
Ларингоскоп с набором клинков для новорожденных
|
|
43.
|
Стеновые консоли для хирургического инструментария
|
|
44.
|
Набор инструментов для хирургии новорожденных
|
|
45.
|
Видеоэндоскопический комплекс для лапароскопической хирургии новорожденных
|
|
46.
|
Набор инструментов перевязочный
|
|
47.
|
Передвижной рентгеновский цифровой аппарат
|
|
48.
|
Медицинская мебель для операционной и палат для новорожденных
|
|
49.
|
Шприцевой насос (перфузор)
|
|
50.
|
Волюмический инфузионный насос
|
|
51.
|
Негатоскоп
|
|
52.
|
Передвижная стойка для вертикальных рентгеновских снимков
|
|
53.
|
Ингаляторы для новорожденных (небулайзеры)
|
|
54.
|
Дозаторы для жидкого мыла, средств дезинфекции и диспенсоры для бумажных полотенец
|
|
55.
|
Бактерицидный облучатель воздуха, в том числе переносной
|
|
56.
|
Весы медицинские (электронные)
|
|
57.
|
Транспортный инкубатор с портативным для проведения искусственной вентиляции легких у новорожденных
|
|
58.
|
Столик манипуляционный с принадлежностями
|
|
59.
|
Набор для реанимации новорожденных
|
|
60.
|
Аппарат для быстрого размораживания плазмы
|
|
61.
|
Аппарат для подогрева инфузионных растворов
|
|
62.
|
Набор для ухода за эндоскопическими инструментами
|
|
63.
|
Дополнительный набор троакаров и переходников для эндохирургии
|
|
64.
|
Набор для бронхископии у детей
|
|
65.
|
Накидка с электроподогревом для операционных столов
|
|
66.
|
Универсальный ВЧ-генератор (коагулятор)
|
|
67.
|
Бинокулярная лупа
|
|
68.
|
Оборудование для управляемой гипотермии
|
|
69.
|
Система для активной аспирации из полостей
|
|
70.
|
Бокс с ламинарным потоком воздуха для набора инфузионных растворов
|
4.5. Дистанционный консультативный центр с выездными анестезиолого-реанимационными неонатальными бригадами
|
N п/п
|
Наименование*
|
|
1.
|
Рабочее место врача
|
|
2.
|
Рабочее место фельдшера
|
|
3.
|
Персональный компьютер в комплекте с принтером и модемом
|
|
4.
|
Комплект периферийного оборудования для телемедицинских консультаций
|
|
5.
|
Реанимобиль с комплектом оборудования для реанимации и интенсивной терапии новорожденных
|
4.6. Централизованный молочный блок
|
N п/п
|
Наименование*
|
|
1.
|
Шкаф медицинский двухстворчатый
|
|
2.
|
Столик инструментальный
|
|
3.
|
Плита электрическая
|
|
4.
|
Моечная машина (полуавтомат) для мойки детских бутылочек
|
|
5.
|
Электрический сухожаровой шкаф (проходной) для сушки и стерилизации бутылочек
|
|
6.
|
Транспортные тележки для перевозки кассет с бутылочками
|
|
7.
|
Кассеты на 25 бутылочек "М-25"
|
|
8.
|
Холодильник
|
|
9.
|
Термостат "ТС-200м"
|
|
10.
|
Шкаф сухожаровой
|
Информация об изменениях:
Приказом Минздрава России от 17 января 2014 г. N 25н в главу 5 внесены изменения
См. текст главы в предыдущей редакции
5. Гинекологическое отделение с операционными
|
N п/п
|
Наименование*
|
|
1.
|
Кровать функциональная
|
|
2.
|
Тумбочка прикроватная
|
|
3.
|
Кушетка медицинская
|
|
4.
|
Кресло гинекологическое с осветительной лампой
|
|
5.
|
Набор гинекологических инструментов
|
|
6.
|
Весы медицинские
|
|
7.
|
Ростомер
|
|
8.
|
Аппарат для измерения артериального давления
|
|
9.
|
Стетофонендоскоп
|
|
10.
|
Кольпоскоп
|
|
11.
|
Аппарат для криохирургии гинекологический
|
|
12.
|
Аппарат электрохирургический гинекологический высокочастотный для резекции и коагуляции
|
|
13.
|
Гистероскоп диагностический
|
|
14.
|
Гистерорезектоскоп
|
|
15.
|
Цистоскоп смотровой
|
|
16.
|
Исключен
Информация об изменениях:
См. текст пункта 16
|
|
17.
|
Аппарат дыхательный ручной
|
|
18.
|
Аппарат искусственной вентиляции легких
|
|
19.
|
Дефибриллятор кардиосинхронизированный
|
|
20.
|
Монитор анестезиологический
|
|
21.
|
Стойка эндоскопическая с набором инструментов для полного объема операций с электромеханическим морцелятором
|
|
22.
|
Набор хирургических инструментов для малоинвазивного доступа
|
|
23.
|
Насос инфузионный
|
|
24.
|
Негатоскоп
|
|
25.
|
Облучатель бактерицидный (лампа)
|
|
26.
|
Оборудование для мойки и дезинфекции
|
|
27.
|
Светильник (лампа) операционный, хирургический
|
|
28.
|
Светильник медицинский передвижной
|
|
29.
|
Светильник медицинский (потолочный, напольный, настенный)
|
|
30.
|
Стерилизатор воздушный (сухожаровой)
|
|
31.
|
Кресло-коляска больничное
|
|
32.
|
Планшет для определения групп крови
|
|
33.
|
Термометр
|
|
34.
|
Контейнеры для использованных материалов (медицинских отходов)
|
|
35.
|
Аппарат для электроанальгезии
|
|
36.
|
Прибор для внутриматочной микроволновой и/или баллонной термической аблации эндометрия
|
|
37.
|
Аппарат плазменной коагуляции и/или  лазерный коагулятор лазерный коагулятор
|
|
38.
|
Исключен
Информация об изменениях:
См. текст пункта 38
|
|
39.
|
Лапароскоп диагностический с волокнистым световодом
|
|
40.
|
Набор эндоскопических инструментов для коагуляции анастомозов*(III Б)
|
|
41.
|
Фетоскоп(III Б)
|
|
42.
|
Ультразвуковой гармонический скальпель*(III Б)
|
|
43.
|
Аппарат для коагуляции и лигирования сосудов(III Б)
|
|
44.
|
Фиброцистоскоп с биопсийными щипцами N 22(III Б)
|
|
45.
|
Оборудование для роботохирургии(III Б)
|
|
46.
|
Комплекс для лазерохирургии и/или комплекс для УЗ коагуляции
|
|
47.
|
Исключен
Информация об изменениях:
См. текст пункта 47
|
|
48.
|
Прибор уродинамический измерительный портативный с определением показателей профилометрии и цистометрии
|
|
49.
|
Дозаторы для жидкого мыла, средств дезинфекции и диспенсоры для бумажных полотенец(I, II)
|
|
50.
|
Противошоковая укладка
|
|
51.
|
Рабочее место врача
|
|
52.
|
Рабочее место медицинской сестры
|
|
53.
|
Персональный компьютер с принтером
|
_____________________________
III Б - для оснащения гинекологических отделений перинатальных центров III Б группы
Операционный блок на 1 операционную для гинекологического отделения с блоком палат пробуждения на 2 койки
Операционная
|
N п/п
|
Наименование*
|
|
1.
|
Многофункциональный хирургический стол с электроприводом или механический с гидроприводом в комплекте
|
|
2.
|
Стол для врача-анестезиолога-реаниматолога
|
|
3.
|
Столик инструментальный для операционной медсестры
|
|
4.
|
Столик манипуляционный для медсестры-анестезиста
|
|
5.
|
Шкаф для растворов
|
|
6.
|
Светильник операционный потолочный
|
|
7.
|
Светильник передвижной операционный с автономным питанием
|
|
8.
|
Аппарат наркозно-дыхательный с электрическим приводом
|
|
9.
|
Аппарат дыхательный ручной
|
|
10.
|
Монитор операционный для контроля жизненно важных показателей
|
|
11.
|
Монитор для реанимационной и интенсивной терапии
|
|
12.
|
Дефибриллятор кардиосинхронизированный
|
|
13.
|
Стетофонендоскоп
|
|
14.
|
Аппарат для измерения артериального давления
|
|
15.
|
Ларингоскоп (набор)
|
|
16.
|
Инфузионный насос
|
|
17.
|
Электроотсос
|
|
18.
|
Облучатель бактерицидный (лампа) потолочный и настенный
|
|
19.
|
Аппарат для подогревания инфузионных растворов
|
|
20.
|
Источник кислорода
|
|
21.
|
Набор хирургических инструментов для малоинвазивного доступа
|
|
22.
|
Стол для хирургических инструментов
|
|
23.
|
Стол для шовного материала
|
|
24.
|
Аппарат электрохирургический гинекологический высокочастотный для резекции и коагуляции
|
|
25.
|
Стойка эндоскопическая с набором инструментов для полного объема операций с электромеханическим морцелятором
|
|
26.
|
Комплекс для лазерохирургии и/или комплекс для УЗ-коагуляции
|
|
27.
|
Исключен
Информация об изменениях:
См. текст подпункта 27
|
|
28.
|
Исключен
Информация об изменениях:
См. текст подпункта 28
|
|
29.
|
Негатоскоп
|
|
30.
|
Контейнеры для использованных материалов (медицинских отходов)
|
Предоперационная
|
N п/п
|
Наименование*
|
|
1.
|
Столик инструментальный разборный
|
|
2.
|
Устройство для подогрева инфузионных жидкостей
|
|
3.
|
Облучатель бактерицидный (лампа) настенный и потолочный
|
|
4.
|
Модуль предоперационный для хранения стерильных наборов инструментов, операционного белья, перевязочного материала, медикаментов
|
Помещение подготовки больных (наркозная)
|
N п/п
|
Наименование*
|
|
1.
|
Кровать функциональная
|
|
2.
|
Стол для врача-анестезиолога-реаниматолога
|
|
3.
|
Столик инструментальный для медсестры-анестезистки
|
|
4.
|
Аппарат наркозно-дыхательный с пневматическим приводом (резервный)
|
|
5.
|
Монитор операционный для контроля жизненно важных показателей
|
|
6.
|
Стетофонендоскоп
|
|
7.
|
Аппарат для измерения артериального давления
|
|
8.
|
Ларингоскоп (набор)
|
|
9.
|
Ларингоскоп (набор) для трудной инкубации
|
|
10.
|
Электроотсос
|
|
11.
|
Облучатель бактерицидный (лампа) потолочный и настенный
|
|
12.
|
Размораживатель плазмы
|
|
13.
|
Мешок Амбу
|
|
14.
|
Маска ларингеальная
|
|
15.
|
Интубационная трубка комбинированная разных размеров
|
|
16.
|
Сейф
|
|
17.
|
Тележка со съемной панелью
|
Инструментально-материальная
|
N п/п
|
Наименование*
|
|
1.
|
Стол с твердым гигиеническим покрытием для заготовки перевязочного материала
|
|
2.
|
Стол с твердым гигиеническим покрытием для заготовки комплектов многоразового операционного белья
|
|
3.
|
Стол с твердым гигиеническим покрытием для комплектации набора инструментов после предстерилизационной дезинфекции инструментов
|
|
4.
|
Модуль материальный со стеллажами для хранения стерильных одноразовых и многоразовых стерильных комплектов
|
|
5.
|
Контейнеры для первичной стерилизации (емкости для дезинфекции) 30 литров
|
|
6.
|
Облучатель бактерицидный (лампа) потолочный и настенный
|
Помещение для хранения крови и кровозамещающих растворов
|
N п/п
|
Наименование*
|
|
1.
|
Морозильная камера для свежезамороженной плазмы
|
|
2.
|
Холодильник стандартный
|
|
3.
|
Столик манипуляционный
|
|
4.
|
Центрифуга
|
|
5.
|
Облучатель бактерицидный (лампа) настенный и/или переносной
|
Зал пробуждения после наркоза на 2 койки
|
N п/п
|
Наименование*
|
|
1.
|
Кровать функциональная
|
|
2.
|
Столик инструментальный
|
|
3.
|
Монитор прикроватный
|
|
4.
|
Мешок Амбу
|
|
5.
|
Источник кислорода
|
|
6.
|
Шкаф для растворов
|
|
7.
|
Электроотсос
|
|
8.
|
Стетофонендоскоп
|
|
9.
|
Аппарат для измерения артериального давления
|
|
10.
|
Светильник медицинский передвижной
|
|
11.
|
Облучатель бактерицидный (лампа) настенный и/ или переносной
|
6. Клинико-диагностическое отделение
6.1. Клинико-диагностическая лаборатория
Помещение приема, регистрации и сортировки проб
|
N п/п
|
Наименование*
|
|
1.
|
Стол лабораторный
|
|
2.
|
Стул лабораторный
|
|
3.
|
Персональный компьютер с принтером
|
|
4.
|
Облучатель бактерицидный
|
Помещение приема, регистрации и сортировки проб для анализов на бактериологические исследования и полимеразную цепную реакцию
|
N п/п
|
Наименование*
|
|
1.
|
Стол лабораторный
|
|
2.
|
Стул лабораторный
|
|
3.
|
Облучатель бактерицидный
|
|
4.
|
Персональный компьютер с принтером
|
Помещение регистрации и выдачи результатов анализов
|
N п/п
|
Наименование*
|
|
1.
|
Персональный компьютер с принтером
|
|
2.
|
Рабочее место медицинской сестры
|
Лаборатория общеклинических, гематологических и цитологических исследований
|
N п/п
|
Наименование*
|
|
1.
|
Автоматический гематологический анализатор - на 18 параметров, 100 исследований в час с возможностями построения скетограмм и гистограмм
|
|
2.
|
Анализатор мочи
|
|
3.
|
Микроскоп бинокулярный с иммерсией
|
|
4.
|
Осветитель к микроскопу
|
|
5.
|
Микроскоп люминесцентный
|
|
6.
|
Стол лабораторный
|
|
7.
|
Стол для работы с микроскопом
|
|
8.
|
Стул лабораторный
|
|
9.
|
Облучатель бактерицидный
|
|
10.
|
Персональный компьютер с принтером
|
|
11.
|
Холодильник
|
|
12.
|
Автоматический анализатор спермы
|
|
13.
|
Контейнеры для использованных материалов (медицинских отходов)
|
|
14.
|
Вытяжной шкаф
|
|
15.
|
Автоматический анализатор СОЭ
|
|
16.
|
Автоматический анализатор осадка мочи
|
|
17.
|
Анализатор свободного гемоглобина
|
Помещение для окраски мазков
|
N п/п
|
Наименование*
|
|
1.
|
Автомат для фиксации и окраски мазков
|
|
2.
|
Стол лабораторный
|
|
3.
|
Стул лабораторный
|
|
4.
|
Облучатель бактерицидный
|
|
5.
|
Вытяжной шкаф
|
|
6.
|
Термостат
|
Лаборатория биохимических исследований
|
N п/п
|
Наименование*
|
|
1.
|
Анализатор кислотно-щелочного состояния и электролитов
|
|
2.
|
Автоматический биохимический анализатор - производительность не менее 200 тестов в час, открытая система, свободный доступ, одновременная загрузка не менее 40 проб, возможность выполнения экстренных исследований с широким меню тестов по клинической биохимии - не менее 36 тестов
|
|
3.
|
Электролитный анализатор для измерения содержания электролитов в цельной крови, сыворотке, плазме, моче и водных стандартных растворах для выполнения экстренных и плановых исследований
|
|
4.
|
Аппарат для определения билирубина в капиллярной крови
|
|
5.
|
Глюкометр
|
|
6.
|
Стол лабораторный
|
|
7.
|
Стул лабораторный
|
|
8.
|
Облучатель бактерицидный
|
|
9.
|
Персональный компьютер с принтером
|
|
10.
|
Холодильник
|
|
11.
|
Контейнеры для использованных материалов (медицинских отходов)
|
|
12.
|
Аппарат для электрофореза белков плазмы
|
Лаборатория для гормональных, иммунологических, коагулологических исследований
|
N п/п
|
Наименование*
|
|
1.
|
Автоматический иммуноферментный анализатор
|
|
2.
|
Автоматический иммунохемилюминесцентный анализатор
|
|
3.
|
Автоматический анализатор исследования системы гемостаза
|
|
4.
|
Агрегометр - с возможностью выполнения не менее 10 тестов в час
|
|
5.
|
Проточный цитофлюориметр со станцией пробоподготовки
|
|
6.
|
Стол лабораторный
|
|
7.
|
Стул лабораторный
|
|
8.
|
Облучатель бактерицидный
|
|
9.
|
Персональный компьютер с принтером
|
|
10.
|
Холодильник
|
|
11.
|
Ламинарный бокс
|
|
12.
|
Термостат
|
|
13.
|
Контейнеры для использованных материалов (медицинских отходов)
|
|
14.
|
Тромбоэластограф
|
6.2. Бактериологическая лаборатория
|
N п/п
|
Наименование*
|
|
1.
|
Облучатель бактерицидный
|
|
2.
|
Персональный компьютер с принтером
|
|
3.
|
Встряхиватель
|
|
4.
|
Холодильник
|
|
5.
|
Ламинарный бокс
|
|
6.
|
Термостат
|
|
7.
|
Стол лабораторный
|
|
8.
|
Стул лабораторный
|
|
9.
|
Контейнеры для использованных материалов (медицинских отходов)
|
|
10.
|
Автоматический анализатор для микробиологических исследований
|
6.3. Лаборатория молекулярной диагностики
Лаборатория для исследования материала методом полимеразно-цепной реакции
|
N п/п
|
Наименование*
|
|
1.
|
Комплект оборудования для проведения ПЦР в реальном времени
|
|
2.
|
Ультрафиолетовый бокс полимеразной-цепной реакции
|
|
3.
|
Ламинарный шкаф
|
|
4.
|
Встряхиватель
|
|
5.
|
Центрифуга для микропробирок
|
|
6.
|
Микротермостат для пробирок 1,5-2,0 мл
|
|
7.
|
Холодильник
|
|
8.
|
Морозильник БиоМедицинский
|
|
9.
|
Персональный компьютер с принтером
|
|
10.
|
Облучатель бактерицидный
|
|
11.
|
Стол лабораторный
|
|
12.
|
Стул лабораторный
|
|
13.
|
Контейнеры для использованных материалов (медицинских отходов)
|
Автоклавная
|
N п/п
|
Наименование*
|
|
1.
|
Автоклав вертикальный 50 л
|
|
2.
|
Облучатель бактерицидный
|
|
3.
|
Стол лабораторный
|
|
4.
|
Стул лабораторный
|
Центрифужная
|
N п/п
|
Наименование*
|
|
1.
|
Центрифуги от 1500 до 10000 оборотов в 1 минуту
|
|
2.
|
Тумба под центрифугу
|
|
3.
|
Стол лабораторный
|
|
4.
|
Стул лабораторный
|
|
5.
|
Облучатель бактерицидный
|
Моечная
|
N п/п
|
Наименование*
|
|
1.
|
Автоматическая моечная машина для лабораторной посуды
|
|
2.
|
Шкаф сухожаровой большой для сушки стеклянной лабораторной посуды
|
|
3.
|
Стол лабораторный
|
|
4.
|
Стул лабораторный
|
|
5.
|
Шкаф для лабораторной посуды
|
|
6.
|
Облучатель бактерицидный
|
Дистилляционная
|
N п/п
|
Наименование*
|
|
1.
|
Дистиллятор производительностью 40 л/час
|
|
2.
|
Емкость для хранения дистиллированной воды
|
|
3.
|
Стол лабораторный
|
|
4.
|
Стул лабораторный
|
|
5.
|
Облучатель бактерицидный
|
Помещение хранения реагентов и проб биоматериалов
|
N п/п
|
Наименование*
|
|
1.
|
Стеллаж лабораторный
|
|
2.
|
Шкаф для хранения химических реактивов
|
|
3.
|
Стол лабораторный
|
|
4.
|
Стул лабораторный
|
|
5.
|
Персональный компьютер с принтером
|
|
6.
|
Морозильники для биоматериала на -40 и на -70 град.С.
|
Холодильная камера
|
N п/п
|
Наименование*
|
|
1.
|
Стеллаж лабораторный
|
|
2.
|
Шкаф для хранения химических реактивов
|
Кладовые
|
N п/п
|
Наименование*
|
|
1.
|
Стеллаж лабораторный
|
|
2.
|
Шкаф для хранения химических реактивов
|
|
3.
|
Шкаф для хранения лабораторной посуды
|
|
4.
|
Вытяжной шкаф
|
|
5.
|
Облучатель бактерицидный
|
|
6.
|
Сейф или металлический шкаф
|
Помещение приготовления реактивов
|
N п/п
|
Наименование*
|
|
1.
|
Стол лабораторный
|
|
2.
|
Стул лабораторный
|
|
3.
|
Шкаф для хранения химических реактивов
|
|
4.
|
Шкаф для хранения лабораторной посуды
|
|
5.
|
Весы аналитические электронные
|
|
6.
|
Весы технические электронные
|
|
7.
|
Весы торсионные
|
|
8.
|
Холодильник
|
|
9.
|
Аппарат для встряхивания жидкостей универсальный
|
|
10.
|
Термостат
|
|
11.
|
Водяная баня
|
|
12.
|
рН-метр лабораторный
|
Автоклавная стерилизационная
|
N п/п
|
Наименование*
|
|
1.
|
Автоклав вертикальный 50 л
|
|
2.
|
Стол лабораторный
|
|
3.
|
Стул лабораторный
|
7. Отделение лучевой и магнитно-резонансной диагностики
|
N п/п
|
Наименование
|
|
1.
|
Рентгенодиагностический комплекс на базе телеуправляемого стола с цифровой системой обработки изображения
|
|
2.
|
Магнитно-резонансный томограф, в том числе с возможностью проведения исследований новорожденным детям, включая новорожденных с экстремально низкой массой тела
|
|
3.
|
Микродозовый цифровой рентгеновский маммограф, в том числе с биопсийной приставкой
|
|
4.
|
Денситометр
|
|
5.
|
Передвижной рентгеновский аппарат
|
|
6.
|
Аппарат проявочный автоматический для рентгеновской пленки
|
|
7.
|
Аппарат рентгеновский на 2 рабочих места (снимочный, цифровой) с УРИ
|
|
8.
|
Системы архивирования и управления данными (HIS, PACS)
|
|
9.
|
АРМ рентгенолога
|
|
10.
|
Негатоскоп
|
|
11.
|
Система архивирования рентгеновских изображений (архив цифровой)
|
|
12.
|
Средства индивидуальной защиты от рентгеновского излучения (комплект)
|
|
13.
|
Стол для хранения рентгеновских принадлежностей
|
|
14.
|
Устройство для приготовления рентгеноконтрастной взвеси
|
|
15.
|
Рабочее место врача
|
|
16.
|
Рабочее место медицинской сестры
|
|
17.
|
Персональный компьютер с принтером
|
Кабинет ультразвуковой диагностики
|
N п/п
|
Наименование*
|
|
1.
|
Рабочее место врача
|
|
2.
|
Рабочее место медицинской сестры
|
|
3.
|
Персональный компьютер с принтером
|
|
4.
|
Видеопринтер
|
|
5.
|
Ультразвуковая система экспертного класса с приспособлениями для инвазивных манипуляций.
|
|
6.
|
Ультразвуковая система экспертного класса с датчиками для детей и взрослых и программным обеспечением.
|
|
7.
|
Кушетка медицинская
|
|
8.
|
Ширма
|
8. Организационно-методический отдел
|
N п/п
|
Наименование*
|
|
1.
|
Рабочее место врача
|
|
2.
|
Рабочее место медицинской сестры
|
|
3.
|
Персональный компьютер с принтером
|
9. Симуляционно-тренинговый центр
|
N п/п
|
Наименование*
|
|
1.
|
Тренажер реанимации взрослого человека
|
|
2.
|
Система симуляции родов компьютерная беспроводная
|
|
3.
|
Фантом-симулятор головы ребенка для отработки вентиляции с дыхательными путями и легкими, открытыми для обзора
|
|
4.
|
Компьютерный робот - симулятор ребенка
|
|
5.
|
Модуль головы взрослого человека с возможностью проведения интубации
|
|
6.
|
Манекен учебный с возможностью проведения дефибрилляции
|
|
7.
|
Комплект фантомов для влагалищного исследования
|
|
8.
|
Фантом-симулятор люмбальной пункции
|
|
9.
|
Имитатор гинекологический
|
|
10.
|
Имитатор рождения ребенка
|
|
11.
|
Имитатор стояния головки ребенка во время родов
|
|
12.
|
Тренажер обследования шейки матки
|
|
13.
|
Модель анатомическая "Женский таз и тазовое дно"
|
|
14.
|
Модель анатомическая процесса родов
|
|
15.
|
Имитатор новорожденного ребенка интерактивный компьютерный
|
|
16.
|
Имитатор - манекен компьютеризированный недоношенного ребенка
|
|
17.
|
Манекен новорожденного ребенка мобильный дистанционный для оказания неотложной помощи в команде при различных состояниях с возможностью мониторинга и записи основных жизненных показателей
|
|
18.
|
Манекен женщины мобильный дистанционный для оказания неотложной помощи в команде при различных состояниях с возможностью использования оборудования реанимации и проведения гинекологических обследований
|
|
19.
|
Манекен недоношенного ребенка мобильный дистанционный для оказания неотложной помощи в команде при различных состояниях с возможностью мониторинга и записи основных жизненных показателей
|
|
20.
|
Насос шприцевой
|
|
21.
|
Система открытая реанимационная с пульсоксиметрией, аспиратором, весами
|
|
22.
|
Инкубатор интенсивной терапии с весами
|
|
23.
|
Капнограф
|
|
24.
|
Аппарат искусственной вентиляции легких для новорожденных детей
|
|
25.
|
Аппарат высокочастотной осцилляторной вентиляции легких для детей
|
|
26.
|
Аппарат неинвазивной вентиляции легких для детей
|
|
27.
|
Инкубатор, трансформируемый в открытую реанимационную систему
|
|
28.
|
Набор для первичной реанимации с ларингоскопами
|
|
29.
|
Монитор слежения за пациентом
|
|
30.
|
Система видеомониторинга и записи процесса обучения мультимедийная
|
|
31.
|
Симулятор виртуальный для обработки практических навыков лапароскопической хирургии и гинекологии
|
|
32.
|
Монитор витальных функций в неонатальной комплектации
|
|
33.
|
Стол для родовых залов
|
|
34.
|
Симулятор лапароскопический с аппаратным обеспечением с обратной тактильной чувствительностью, компьютером, монитором, стойкой-тележкой
|
|
35.
|
Тренажер для лапароскопии, с пульсирующей перфузией органов (комплект с электропитанием)
|
10. Отдел информационных технологий
|
N п/п
|
Наименование*
|
|
1.
|
Рабочее место
|
|
2.
|
Персональный компьютер с принтером
|
|
3.
|
Сталлажи для хранения документов
|
|
4.
|
Серверы
|
|
5.
|
Программное обеспечение для электронного документооборота
|
|
6.
|
Оборудование для телемедицинских консультаций
|
11. Административно-хозяйственное подразделение со вспомогательными службами
11.1. Централизованное стерилизационное отделение
|
N п/п
|
Наименование*
|
|
1.
|
Камера для хранения стерильных инструментов и изделий
|
|
2.
|
Стерилизатор воздушный и/или паровой, и/или газовый, и/или плазменный
|
|
3.
|
Оборудование для упаковки стерилизационного материала
|
|
4.
|
Индикатор процесса стерилизации
|
|
5.
|
Оборудование очистки и обеззараживания воды
|
|
6.
|
Аквадистиллятор
|
|
7.
|
Оборудование для получения моющих и дезинфекционных растворов
|
|
8.
|
Оборудование моечное, дезинфекционное
|
|
9.
|
Столик инструментальный
|
|
10.
|
Шкаф сушильно-стерилизационный, сухожаровой
|
|
11.
|
Облучатель бактерицидный (лампа)
|
|
12.
|
Оборудование очистки и обеззараживания воды
|
11.2. Пищеблок
|
N п/п
|
Наименование*
|
|
1.
|
Картофелеочистительная машина
|
|
2.
|
Машина протирочно-резательная
|
|
3.
|
Ванна для мытья овощей
|
|
4.
|
Мясорубка
|
|
5.
|
Ванна для мяса
|
|
6.
|
Ванна для рыбы
|
|
7.
|
Ванна для птицы
|
|
8.
|
Холодильник
|
|
9.
|
Мясорубка для варенной продукции
|
|
10.
|
Электрический котел 100-литр.
|
|
11.
|
Электрические плиты 3-х конфорочные
|
|
12.
|
Котлы наплитные 50-литр.
|
|
13.
|
Кастрюли алюмин. 10 литр.
|
|
14.
|
Аппарат для варки яиц, сосисок
|
|
15.
|
Жарочный шкаф
|
|
16.
|
Разделочные столы
|
|
17.
|
Раздаточные столы
|
|
18.
|
Разделочные доски
|
|
19.
|
Стеллаж для хранения кухонной посуды
|
|
20.
|
Тележки
|
|
21.
|
Весы
|
|
22.
|
Шкафы для хранения кухонной посуды
|
|
23.
|
Ведро
|
|
24.
|
Противень
|
|
25.
|
Сковорода
|
|
26.
|
Сито
|
|
27.
|
Веселка
|
|
28.
|
Чайник
|
|
29.
|
Цедилки
|
|
30.
|
Шумовки
|
|
31.
|
2-х гнездовая ванна из нержавеющей стали для мытья посуды
|
|
32.
|
Стеллаж для суточного запаса
|
|
33.
|
Холодильник для суточного запаса
|
|
34.
|
Столы обеденные
|
|
35.
|
Стул
|
11.3. Прачечная
|
N п/п
|
Наименование*
|
|
1.
|
Машины стирально-отжимные
|
|
2.
|
Барабаны сушильные
|
|
3.
|
Каток гладильный
|
11.4. Дезинфекционное отделение
|
N п/п
|
Наименование*
|
|
1.
|
Камера паровая или газовая
|
|
2.
|
Стеллажи
|
|
3.
|
Тележки для транспортировки
|
|
4.
|
Рецеркулятор (бактерицидный)
|
11.5. Гараж
|
N п/п
|
Наименование*
|
|
1.
|
Реанимобиль (для перевозки новорожденных)
|
|
2.
|
Реанимобиль (для перевозки взрослых)
|
|
3.
|
Служебные автомобили
|
|
4.
|
Санитарные специальные автомобили
|
_____________________________
* Количество единиц - не менее 1.
Приложение N 12
к Порядку оказания
медицинской помощи по профилю
"акушерство и гинекология
(за исключением использования
вспомогательных репродуктивных
технологий)", утв. приказом
Министерства здравоохранения РФ
от 1 ноября 2012 г. N 572н
Правила
организации деятельности отделения анестезиологии-реаниматологии перинатального центра и родильного дома
1. Настоящие Правила регулируют порядок организации деятельности отделения анестезиологии-реаниматологии перинатального центра и родильного дома.
2. Отделение анестезиологии-реаниматологии является структурным подразделением перинатального центра и родильного дома (далее - акушерский стационар).
3. Руководство отделением анестезиологии-реаниматологии осуществляет заведующий отделением.
4. Структура и штатная численность отделения анестезиологии-реаниматологии устанавливаются с учетом рекомендуемых штатных нормативов согласно приложениям N 7 и N 10 к Порядку оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)", утвержденному настоящим приказом.
5. Оснащение отделения анестезиологии-реаниматологии осуществляется в соответствии со стандартом оснащения согласно приложениям N 8 и N 11 к Порядку оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)", утвержденному настоящим приказом.
6. На должность заведующего отделением анестезиологии-реаниматологии - врача-анестезиолога-реаниматолога назначается специалист, соответствующий Квалификационным требованиям к специалистам с высшим и послевузовским медицинским и фармацевтическим образованием в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 7 июля 2009 г. N 415н, а также Квалификационным характеристикам должностей работников в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 23 июля 2010 г. N 541н.
7. На должности врачей отделения анестезиологии-реаниматологии назначаются специалисты, соответствующие Квалификационным требованиям к специалистам с высшим и послевузовским медицинским и фармацевтическим образованием в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 7 июля 2009 г. N 415н, по соответствующим специальностям, а также Квалификационным характеристикам должностей работников в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 23 июля 2010 г. N 541н.
8. На должности медицинских работников со средним медицинским образованием отделения анестезиологии-реаниматологии назначаются специалисты, соответствующие Квалификационным характеристикам должностей работников в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 23 июля 2010 г. N 541н.
9. В акушерском стационаре мощностью от 130 взрослых коек число коек отделения анестезиологии-реаниматологии составляет не менее 6 коек.
10. В отделении анестезиологии-реаниматологии организуются отдельные помещения для проведения анестезиологического пособия, реанимационных мероприятий и интенсивной терапии, оснащенные медицинской техникой и медикаментами, необходимыми для проведения анестезиологии и реаниматологии, а также экспресс-лаборатория, обеспечивающая круглосуточные лабораторные исследования жизненно важных функций организма.
11. Целью создания отделения анестезиологии-реаниматологии является осуществление комплекса мероприятий по проведению анестезиологического пособия, реаниматологии и интенсивной терапии беременных женщин, рожениц и родильниц с расстройством функций жизненно важных органов до стабилизации их деятельности, поступающих из отделений акушерских стационаров и других медицинских организаций, в том числе, доставленных скорой медицинской помощью.
12. Основные функции отделения анестезиологии-реаниматологии:
осуществление комплекса мероприятий по подготовке и проведению анестезии при операциях, родах, диагностических и лечебных процедурах;
направление пациентов в отделение анестезиологии-реаниматологии, согласно медицинским показаниям;
обеспечение анестезиологического пособия и проведение мероприятий по реанимации и интенсивной терапии беременным женщинам, роженицам и родильницам согласно медицинским показаниям;
консультативная помощь специалистам медицинских организаций по вопросам практической анестезиологии и реаниматологии;
проведение занятий и практических конференций с медицинскими работниками по основам анестезиологии и реаниматологии у женщин в период беременности, родов и в послеродовой период;
ведение учетной и отчетной документации и предоставление отчетов о деятельности, касающейся осуществления анестезиологических и реанимационных мероприятий у женщин в период беременности, родов и в послеродовой период, в установленном порядке.
Приложение N 13
к Порядку оказания
медицинской помощи по профилю
"акушерство и гинекология
(за исключением использования
вспомогательных репродуктивных
технологий)", утв. приказом
Министерства здравоохранения РФ
от 1 ноября 2012 г. N 572н
Правила
организации деятельности акушерского дистанционного консультативного центра с выездными анестезиолого-реанимационными акушерскими бригадами для оказания экстренной и неотложной медицинской помощи перинатального центра и родильного дома
1. Настоящие Правила регулируют порядок организации деятельности акушерского дистанционного консультативного центра с выездными анестезиолого-реанимационными акушерскими бригадами для оказания экстренной и неотложной медицинской помощи перинатального центра и родильного дома.
2. Акушерский дистанционный консультативный центр с выездными анестезиолого-реанимационными акушерскими бригадами для оказания экстренной и неотложной медицинской помощи перинатального центра и родильного дома (далее - акушерский дистанционный консультативный центр) организуется с целью оказания неотложной медицинской помощи и проведения реанимационных и лечебных мероприятий женщинам в период беременности, родов и в послеродовой период, в том числе во время транспортировки, и является структурным подразделением перинатального центра и родильного дома.
3. Структура и штатная численность акушерского дистанционного консультативного центра устанавливаются руководителем медицинской организации с учетом рекомендуемых штатных нормативов акушерского дистанционного консультативного центра с выездными анестезиолого-реанимационными акушерскими бригадами для оказания экстренной и неотложной медицинской помощи перинатального центра и родильного дома согласно приложению N 14 к Порядку оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)", утвержденному настоящим приказом.
4. Оснащение акушерского дистанционного консультативного центра осуществляется в соответствии со стандартом оснащения акушерского дистанционного консультативного центра с выездными анестезиолого-реанимационными акушерскими бригадами для оказания экстренной и неотложной медицинской помощи перинатального центра и родильного дома согласно приложению N 15 к Порядку оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)", утвержденному настоящим приказом.
5. На должности врачей акушерского дистанционного консультативного центра назначаются специалисты, соответствующие Квалификационным требованиям к специалистам с высшим и послевузовским медицинским и фармацевтическим образованием в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 7 июля 2009 г. N 415н, по соответствующим специальностям, а также Квалификационным характеристикам должностей работников в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 23 июля 2010 г. N 541н.
На должности медицинских работников со средним медицинским образованием акушерского дистанционного консультативного центра назначаются специалисты, соответствующие Квалификационным характеристикам должностей работников в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 23 июля 2010 г. N 541н.
На должности медицинских работников акушерского дистанционного консультативного центра назначаются врачи-анестезиологи-реаниматологи, получившие дополнительное образование по вопросам ургентной диагностики, реаниматологии и интенсивной терапии в акушерстве и гинекологии; врачи-акушеры-гинекологи, получившие дополнительное образование по вопросам оперативной гинекологии и оперативного акушерства; медицинские сестры-анестезисты, получивших дополнительное образование по вопросам неотложной помощи в неонатологии и акушерстве и гинекологии.
6. Акушерский дистанционный консультативный центр подчиняется заместителю главного врача перинатального центра и родильного дома и при отсутствии вызовов и консультаций медицинские работники акушерского дистанционного консультативного центра могут привлекаться для работы в других подразделениях медицинской организации.
7. Основными функциями акушерского дистанционного консультативного центра являются:
7.1. организация системы оказания медицинской помощи женщинам с угрожающими жизни заболеваниями или клиническими ситуациями, осложнившими течение беременности, родов и послеродового периода, такими как:
пре- и эклампсия;
HELLP-синдром;
острый жировой гепатоз беременных;
предлежание плаценты с эпизодами кровотечений в предшествующие периоды беременности;
преждевременная отслойка плаценты с кровопотерей более 1000 мл;
рубец на матке с клиническими или инструментальными проявлениями несостоятельности;
тяжелая рвота беременных;
внематочная беременность с кровопотерей более 1000 мл;
шеечно-перешеечная беременность;
послеродовая (послеабортная) кровопотеря более 1000 мл;
интраоперационные осложнения, связанные с ранением смежных органов или массивной кровопотерей (более 1500 мл);
тяжелый септический послеродовой (послеоперационный) метроэндометрит;
послеоперационный (послеродовой) перитонит;
послеродовой сепсис;
сепсис во время беременности любой этиологии;
ятрогенные осложнения (осложнения анестезии, трансфузионные осложнения и так далее);
гипертоническая болезнь II степени со стойким повышением давления свыше 160/100 мм рт. ст. или эпизодической гипертензией до 200/120 мм рт. ст.;
пороки сердца с нарушением кровообращения I степени, легочной гипертензией или другими проявлениями декомпенсации;
миокардиодистрофия, кардиомиопатия с нарушениями ритма или недостаточностью кровообращения;
тяжелый пиелонефрит с нарушением пассажа мочи, карбункул, апостематоз почек, пиелонефрит единственной почки;
бронхиальная астма тяжелой степени, гормонозависимая;
другие заболевания легких с явлениями умеренной дыхательной недостаточности;
сахарный диабет с труднокорригируемым уровнем сахара в крови и склонность к кетоацидозу;
тяжелая анемия любого генеза;
тромбоцитопения любого происхождения;
острые нарушения мозгового кровообращения, кровоизлияния в мозг; тяжелая форма эпилепсии;
миастения;
7.2. осуществление оперативного, динамического контроля (дистанционного мониторинга) за состоянием здоровья женщин с осложненным течением беременности и родов;
7.3. оказание круглосуточной консультативной помощи пациентам с акушерской и гинекологической патологией;
7.4. организация перевода и транспортировки пациенток с высокой степенью риска материнской смертности, нуждающихся в интенсивной терапии, в отделение анестезиологии-реаниматологии с помощью выездной анестезиолого-реанимационной акушерской бригады для оказания экстренной и неотложной медицинской помощи;
7.5. обеспечение оперативной информацией (о количестве тяжелых больных, характере и степени тяжести выявленной патологии, результатах лечебно-диагностических мероприятий) руководства органов государственной власти субъектов Российской Федерации в сфере охраны здоровья;
7.6. проведение анализа дефектов в оказании неотложной помощи женщинам в акушерских стационарах;
7.7. ведение учетной и отчетной документации, предоставление отчетов о деятельности в установленном порядке, сбор данных для регистров, ведение которых предусмотрено законодательством.
8. В случае необходимости и с целью обеспечения экстренной транспортировки больных из труднодоступных районов акушерский дистанционный консультативный центр взаимодействует с региональными центрами Всероссийской службы медицины катастроф, структурными подразделениями Министерства Российской Федерации по делам гражданской обороны, чрезвычайным ситуациям и ликвидации последствий стихийных бедствий и медицинскими организациями, на которые возложены функции обеспечения скорой специализированной (санитарно-авиационной) медицинской помощью.
9. Взаимозаменяемость медицинских работников акушерского дистанционного консультативного центра и медицинских работников отделений (акушерских, анестезиологии-реаниматологии) является основным принципом работы.
Приложение N 14
к Порядку оказания
медицинской помощи по профилю
"акушерство и гинекология
(за исключением использования
вспомогательных репродуктивных
технологий)", утв. приказом
Министерства здравоохранения РФ
от 1 ноября 2012 г. N 572н
Рекомендуемые штатные нормативы акушерского дистанционного консультативного центра с выездными анестезиолого-реанимационными акушерскими бригадами для оказания экстренной и неотложной медицинской помощи перинатального центра и родильного дома*
С изменениями и дополнениями от:
12 января 2016 г.
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Врач-анестезиолог-реаниматолог
|
4,75 должности
|
|
2.
|
Врач-акушер-гинеколог
|
4,75 должности
|
|
3.
|
Врач-трансфузиолог
|
1 должность при выполнении 200 трансфузий в год;
0,5 должности при выполнении менее 200 трансфузий в год
|
|
4.
|
Медицинская сестра-анестезист
|
4,75 должности
|
|
5.
|
Санитар
|
4,75 должности
|
____________________________
* Нормативы не распространяются на медицинские организации частной системы здравоохранения.
Приложение N 15
к Порядку оказания
медицинской помощи по профилю
"акушерство и гинекология
(за исключением использования
вспомогательных репродуктивных
технологий)", утв. приказом
Министерства здравоохранения РФ
от 1 ноября 2012 г. N 572н
Стандарт
оснащения акушерского дистанционного консультативного центра с выездными анестезиолого-реанимационными акушерскими бригадами для оказания экстренной и неотложной медицинской помощи перинатального центра и родильного дома
|
N п/п
|
Наименование*
|
|
1.
|
Рабочее место врача
|
|
2.
|
Рабочее место медицинской сестры
|
|
3.
|
Персональный компьютер в комплекте с принтером и модемом
|
|
4.
|
Комплект периферийного оборудования для телемедицинских консультаций
|
|
5.
|
Реанимобиль
|
|
6.
|
Транспортный аппарат искусственной вентиляции легких
|
|
7.
|
Монитор витальных функций пациента (электрокардиограммы, артериального давления, частоты дыхания, температуры, газового состава крови)
|
|
8.
|
Отсос пневматический
|
|
9.
|
Тонометр
|
|
10.
|
Система подачи кислорода (ротаметр со шлангами, баллоны, редуктор)
|
|
11.
|
Переносной реанимационный набор (ларингоскоп, мешок Амбу, аппарат для искусственной вентиляции легких (ручной), коннекторы, интубационные трубки)
|
|
12.
|
Переносной чемодан с медикаментами, инструментарием, одноразовыми шприцами и иглами
|
|
13.
|
Набор для переливания крови, венесекции, катетеризации подключичной вены, интубации, люмбальной и плевральной пункции, постановки плеврального дренажа, длительной чрескожной катетеризации
|
|
14.
|
Переносной ультразвуковой аппарат
|
|
15.
|
Переносная инфузионная помпа
|
|
16.
|
Переносной апноэ-монитор
|
|
17.
|
Переносной пульсоксиметр
|
|
18.
|
Портативный экспресс-анализатор для определения основных клинических и биохимических показателей
|
|
19.
|
Аппарат для обогрева больных
|
|
20.
|
Аппарат для подогрева инфузионных жидкостей
|
_____________________________
* Количество единиц - не менее 1.
Приложение N 16
к Порядку оказания
медицинской помощи по профилю
"акушерство и гинекология
(за исключением использования
вспомогательных репродуктивных
технологий)", утв. приказом
Министерства здравоохранения РФ
от 1 ноября 2012 г. N 572н
Правила
организации деятельности Центра охраны материнства и детства
1. Настоящие Правила регулируют порядок организации деятельности Центра охраны материнства и детства (далее - Центр).
2. Центр является самостоятельной медицинской организацией.
3. Центр оказывает медицинскую помощь детям, в том числе новорожденным, а также женщинам в период беременности, родов, в послеродовой период и гинекологическим больным по сохранению и восстановлению репродуктивной функции.
4. Руководство Центром осуществляет главный врач.
5. Структура и штатная численность Центра устанавливается руководителем Центра в соответствии с порядками оказания медицинской помощи детям по профилям заболеваний и с учетом рекомендуемых штатных нормативов перинатального центра согласно приложению N 10 к Порядку оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)", утвержденному настоящим приказом.
6. Оснащение Центра осуществляется в соответствии со стандартами оснащения подразделений, оказывающих медицинскую помощь детям по профилям заболеваний, и стандартом оснащения перинатального центра согласно приложению N 11 к Порядку оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)", утвержденному настоящим приказом.
7. На должность главного врача Центра - врача-акушера-гинеколога (врача-педиатра) назначается специалист, соответствующий Квалификационным требованиям к специалистам с высшим и послевузовским медицинским и фармацевтическим образованием в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 7 июля 2009 г. N 415н, а также Квалификационным характеристикам должностей работников в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 23 июля 2010 г. N 541н.
8. На должности врачей Центра назначаются специалисты, соответствующие Квалификационным требованиям к специалистам с высшим и послевузовским медицинским и фармацевтическим образованием в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 7 июля 2009 г. N 415н, по соответствующим специальностям, а также Квалификационным характеристикам должностей работников в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 23 июля 2010 г. N 541н.
9. На должности медицинских работников со средним медицинским образованием Центра назначаются специалисты, соответствующие Квалификационным характеристикам должностей работников в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 23 июля 2010 г. N 541н.
10. Центр осуществляет следующие функции:
оказывает консультативно-диагностическую, лечебную и реабилитационную помощь пациентам на основе использования современных профилактических и лечебно-диагностических технологий, в том числе в условиях дневного стационара;
консультирует и оказывает услуги по вопросам охраны и укрепления репродуктивного здоровья детей и женщин;
обеспечивает вакцинопрофилактику новорожденным, проведение их обследования на наследственные заболевания в установленном порядке;
организует и обеспечивает в структурных отделениях Центра санитарно-гигиенический и противоэпидемический режим;
осуществляет профилактику отдаленных последствий перинатальной патологии (ретинопатии недоношенных, тугоухости с детства, детского церебрального паралича), инвалидности от хронических заболеваний детского возраста;
оказывает анестезиолого-реанимационную помощь женщинам и детям;
организует экстренную и неотложную медицинскую помощь женщинам и детям, в том числе вне медицинской организации, включая медицинскую эвакуацию;
обеспечивает взаимодействие в обследовании и лечении пациентов между Центром и другими медицинскими организациями (кожно-венерологическим, онкологическим, психоневрологическим, наркологическим, противотуберкулезным диспансерами), территориальным фондом обязательного медицинского страхования, страховыми компаниями, территориальными органами Фонда социального страхования Российской Федерации;
проводит клинико-экспертную оценку качества оказания медицинской помощи женщинам и детям, эффективности лечебных и диагностических мероприятий;
проводит экспертизу временной нетрудоспособности в связи с заболеваниями, по беременности и родам, выдает листки нетрудоспособности в установленном порядке;
оказывает правовую, психологическую и медико-социальную помощь семье на основе индивидуального подхода с учетом особенностей личности;
консультирует по вопросам социальной защиты (поддержки) женщин и детей;
оказывает социально-психологическую помощь несовершеннолетним, направленную на сохранение и укрепление репродуктивного здоровья, подготовку к семейной жизни, ориентацию на здоровую семью;
оказывает медико-психологическую и социальную помощь детям-инвалидам, а также женщинам-инвалидам, в том числе в части формирования репродуктивного поведения;
внедряет в практику современные диагностические и лечебные технологии, новые организационные формы работы, средства профилактики и реабилитации;
проводит мероприятия в части информирования и повышения санитарной культуры населения по различным аспектам здорового образа жизни;
проводит апробацию и внедрение в деятельность учреждений здравоохранения современных медицинских технологий профилактики, диагностики и лечения, направленных на сохранение и восстановление здоровья граждан;
проводит организационно-методическую работу по повышению профессиональной подготовки врачей и медицинских работников со средним медицинским образованием по вопросам перинатальной помощи, организует и проводит конференции, совещания по актуальным вопросам охраны здоровья матери и ребенка;
осуществляет статистический мониторинг и проводит анализ материнской, перинатальной, младенческой и детской смертности, разрабатывает предложения по совершенствованию и развитию службы охраны материнства и детства субъекта Российской Федерации;
обеспечивает проведение информационных мероприятий для населения и специалистов по вопросам перинатальной помощи, охраны и укрепления репродуктивного здоровья и позитивного отношения к материнству.
11. Центр может использоваться в качестве клинической базы образовательных учреждений среднего, высшего и дополнительного профессионального образования, а также научных организаций.
12. Рекомендуемая структура Центра:
перинатальный центр;
детская больница.
Приложение N 17
к Порядку оказания
медицинской помощи по профилю
"акушерство и гинекология
(за исключением использования
вспомогательных репродуктивных
технологий)", утв. приказом
Министерства здравоохранения РФ
от 1 ноября 2012 г. N 572н
Правила
организации деятельности гинекологического отделения
1. Настоящие Правила регулируют порядок организации деятельности гинекологического отделения медицинской организации.
2. Гинекологическое отделение является структурным подразделением медицинской организации.
3. Руководство гинекологическим отделением осуществляет заведующий.
4. Штатная численность гинекологического отделения устанавливается руководителем медицинской организации с учетом рекомендуемых штатных нормативов согласно приложению N 18 к Порядку оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)", утвержденному настоящим приказом.
5. Оснащение гинекологического отделения осуществляется в соответствии со стандартом оснащения согласно приложению N 19 к Порядку оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)", утвержденному настоящим приказом.
6. На должность заведующего гинекологическим отделением - врача акушера-гинеколога назначается специалист, соответствующий Квалификационным требованиям к специалистам с высшим и послевузовским медицинским и фармацевтическим образованием в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 7 июля 2009 г. N 415н, а также Квалификационным характеристикам должностей работников в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 23 июля 2010 г. N 541н.
7. На должности врачей-акушеров-гинекологов гинекологического отделения назначаются специалисты, соответствующие Квалификационным требованиям к специалистам с высшим и послевузовским медицинским и фармацевтическим образованием в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 7 июля 2009 г. N 415н, по соответствующим специальностям, а также Квалификационным характеристикам должностей работников в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 23 июля 2010 г. N 541н.
8. На должности медицинских работников со средним медицинским образованием гинекологического отделения назначаются специалисты, соответствующие Квалификационным характеристикам должностей работников в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 23 июля 2010 г. N 541н.
9. Гинекологическое отделение осуществляет следующие функции:
оказание медицинской помощи женщинам с заболеваниями органов
репродуктивной системы в стационарных условиях;
оказание медицинской помощи в связи с искусственным прерыванием беременности;
освоение и внедрение в клиническую практику современных методов диагностики и лечения нарушений репродуктивной системы и профилактики осложнений на основе принципов доказательной медицины и научно-технических достижений;
установление медицинских показаний и направление женщин в медицинские организации для оказания им высокотехнологичной медицинской помощи;
проведение экспертизы временной нетрудоспособности, выдачу листков нетрудоспособности женщинам с гинекологическими заболеваниями, направление женщин с признаками стойкой утраты трудоспособности на медико-социальную экспертизу в установленном порядке;
организация и обеспечение санитарно-гигиенического и противоэпидемического режима в целях предупреждения и снижения заболеваемости внутрибольничными инфекциями пациентов и медицинских работников;
проведение клинико-экспертной оценки качества оказания медицинской помощи;
разработка и внедрение мероприятий, направленных на повышение качества лечебно-диагностической работы и снижение больничной летальности от гинекологических заболеваний;
проведение анализа причин гинекологических заболеваний;
осуществление статистического мониторинга и анализа причин операций, приводящих к потере органа или его функции;
взаимодействие с женской консультацией, станцией (отделением) скорой медицинской помощи, поликлиникой, детской поликлиникой, а также с другими медицинскими организациями (противотуберкулезным, кожно-венерологическим, онкологическим диспансерами, Центрами профилактики и борьбы со СПИД);
организация повышения профессиональной квалификации медицинских работников;
ведение учетной и отчетной документации, предоставление отчетов о деятельности в установленном порядке, сбор данных для регистров, ведение которых предусмотрено законодательством.
Приложение N 18
к Порядку оказания
медицинской помощи по профилю
"акушерство и гинекология
(за исключением использования
вспомогательных репродуктивных
технологий)", утв. приказом
Министерства здравоохранения РФ
от 1 ноября 2012 г. N 572н
Рекомендуемые штатные нормативы гинекологического отделения*
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Заведующий отделением врач-акушер-гинеколог
|
1 должность
|
|
2.
|
Врач-акушер-гинеколог
|
1 должность на 10 коек;
4,75 должности при оказании экстренной помощи
|
|
3.
|
Старшая медицинская сестра
|
1 должность
|
|
4.
|
Медицинская сестра палатная (постовая)
|
4,75 должности на 10 коек
|
|
5.
|
Медицинская сестра процедурной
|
1 должность на отделение
|
|
6.
|
Медицинская сестра перевязочной
|
1 должность на отделение
|
|
7.
|
Операционная медицинская сестра
|
1 должность и дополнительно 4,75 должности на операционную
|
|
8.
|
Сестра-хозяйка
|
1 должность
|
|
9.
|
Младшая медицинская сестра по уходу за больными
|
В соответствии с количеством круглосуточных постов медицинских сестер палатных
|
|
10.
|
Санитар
|
Соответственно количеству должностей операционных медицинских сестер, медицинских сестер перевязочной и процедурной
|
|
11.
|
Санитар (уборщица)
|
1 должность;
2 должности при наличии в отделении более 60 коек
|
|
12.
|
Санитар (буфетчица)
|
1 должность;
2 должности при наличии в отделении более 60 коек
|
_____________________________
* Нормативы не распространяются на медицинские организации частной системы здравоохранения.
Приложение N 19
к Порядку оказания
медицинской помощи по профилю
"акушерство и гинекология
(за исключением использования
вспомогательных репродуктивных
технологий)", утв. приказом
Министерства здравоохранения РФ
от 1 ноября 2012 г. N 572н
Стандарт
оснащения гинекологического отделения
С изменениями и дополнениями от:
17 января 2014 г.
|
N п/п
|
Наименование*
|
|
1.
|
Кровать функциональная
|
|
2.
|
Тумбочка прикроватная
|
|
3.
|
Кушетка медицинская
|
|
4.
|
Кресло гинекологическое с осветительной лампой
|
|
5.
|
Набор гинекологических инструментов
|
|
6.
|
Весы медицинские
|
|
7.
|
Ростомер
|
|
8.
|
Аппарат для измерения артериального давления
|
|
9.
|
Стетофонендоскоп
|
|
10.
|
Кольпоскоп
|
|
11.
|
Исключен
Информация об изменениях:
См. текст пункта 11
|
|
12.
|
Аппарат электрохирургический гинекологический высокочастотный для резекции и коагуляции
|
|
13.
|
Гистероскоп диагностический
|
|
14.
|
Гистерорезектоскоп
|
|
15.
|
Цистоскоп смотровой
|
|
16.
|
Аппарат ультразвуковой диагностический сканирующий
|
|
17.
|
Аппарат дыхательный ручной
|
|
18.
|
Аппарат искусственной вентиляции легких
|
|
19.
|
Дефибриллятор кардиосинхронизированный
|
|
20.
|
Монитор анестезиологический
|
|
21.
|
Стойка эндоскопическая с набором инструментов для полного объема лапароскопических операций с электромеханическим морцелятором
|
|
22.
|
Набор хирургических инструментов для малоинвазивного доступа
|
|
23.
|
Насос инфузионный
|
|
24.
|
Исключен
Информация об изменениях:
См. текст пункта 24
|
|
25.
|
Облучатель бактерицидный (лампа)
|
|
26.
|
Оборудование для мойки и дезинфекции
|
|
27.
|
Светильник (лампа) операционный, хирургаческий
|
|
28.
|
Светильник медицинский передвижной
|
|
29.
|
Светильник медицинский (потолочный, напольный, настенный)
|
|
30.
|
Стерилизатор воздушный (сухожаровой)
|
|
31.
|
Кресло-коляска больничное
|
|
32.
|
Планшет для определения группы крови
|
|
33.
|
Термометр
|
|
34.
|
Контейнеры для использованных материалов (медицинских отходов)
|
|
35.
|
Рабочее место врача
|
|
36.
|
Рабочее место медицинской сестры
|
|
37.
|
Персональный компьютер с принтером
|
_____________________________
* Количество единиц - не менее 1.
Приложение N 20
к Порядку оказания
медицинской помощи по профилю
"акушерство и гинекология
(за исключением использования
вспомогательных репродуктивных
технологий)", утв. приказом
Министерства здравоохранения РФ
от 1 ноября 2012 г. N 572н
Этапность оказания медицинской помощи женщинам с гинекологическими заболеваниями
Базовый спектр обследования в амбулаторных условиях
|
Рубрика
|
Диагностические процедуры
|
|
А - обязательный минимум обследований гинекологических больных
|
Анамнез. Общее физикальное обследование органов дыхания, кровообращения, пищеварения, мочевыводящей системы, молочных желез. Исследование при помощи зеркал. Кольпоскопия. Бимануальное влагалищное исследование. Микроскопическое исследование отделяемого женских половых органов на аэробные и факультативно-анаэробные микроорганизмы, цитология мазков (РАР-тест). Ультразвуковое исследование (далее - УЗИ) гениталий (1 раз в год, далее - по показаниям), УЗИ молочных желез (1 раз в год, далее - по показаниям). Маммография (в 35-36 лет первая маммография, в 35-50 лет - 1 раз в 2 года, старше 50 лет - 1 раз в год).
|
|
Б - предоперационная подготовка больных с гинекологическими заболеваниями
|
См. рубрику А - обязательный минимум обследований гинекологических больных.
Анализы крови (*; **; ***) и мочи. Определение группы крови и резус-фактора. Определение антител к бледной трепонеме (Treponema pallidum) в крови, ВИЧ, HBsAg, HCV. Рентгенологическое исследование органов грудной клетки (флюорография) - 1 раз в год, электрокардиография (далее - ЭКГ).
Консультации: врача-терапевта, смежных врачей-специалистов (по показаниям).
|
|
В - комплекс исследований на инфекции, передаваемые половым путем
|
Молекулярно-биологическое исследование отделяемого женских половых органов (полимеразная цепная реакция (далее - ПЦР)) (Chlamidia trachomatis, micoplazma genitalis).
Бактериологическое исследование отделяемого женских половых органов на аэробные и факультативно-анаэробные микроорганизмы и чувствительность к антибиотикам.
|
|
* Анализ крови развернутый.
** Биохимический анализ крови: исследование уровня общего белка крови, креатинина, уровня аланин-трансаминазы (далее - АЛТ), аспартат-трансаминазы (далее - ACT), мочевины, общего билирубина, прямого билирубина, глюкозы крови, холестерина, натрия, калия крови.
*** Коагулограмма.
|
Базовый объем обследования в стационарных условиях
Осмотр врача-акушера-гинеколога: Анамнез. Общее физикальное обследование органов дыхания, кровообращения, пищеварения, мочевыводящей системы, молочных желез. Осмотр шейки матки в зеркалах. Бимануальное влагалищное исследование.
Госпитальный спектр для поступивших в экстренном порядке: Анализы крови (*; **; ***) и мочи. Определение основных групп крови (А, В, 0) и резус-принадлежности, определение антител к бледной трепонеме (Treponema pallidum) в крови, определение антител классов М, G к вирусу иммунодефицита человека ВИЧ-1 и ВИЧ-2 в крови, определение антител классов М, G к антигену вирусного гепатита В и вирусному гепатиту С в крови. Рентгенография легких (флюорография) или документальное подтверждение - 1 раз в год, ЭКГ. Микроскопическое исследование отделяемого женских половых органов на аэробные и факультативно-анаэробные микроорганизмы, цитология мазков (РАР-тест). УЗИ матки и придатков трансабдоминальное (трансвагинальное) при поступлении, далее - по показаниям.
Консультации: врача-терапевта, смежных врачей-специалистов (по показаниям).
|
Нозологическая форма (код по МКБ-Х)
|
Объем обследования и лечения на амбулаторном этапе
|
Показания для госпитализации (код по МКБ-Х)
|
Объем обследования и лечения на стационарном этапе
|
|
диагностические мероприятия, консультации смежных врачей-специалистов
|
лечебные мероприятия
|
диагностические мероприятия, консультации смежных врачей-специалистов
|
лечебные мероприятия
|
перечень используемых лекарственных средств
|
|
Бесплодие
N97.0 Женское бесплодие, связанное с отсутствием овуляции
N97.1 Женское бесплодие трубного происхождения
N97.2 Женское бесплодие маточного происхождения
N97.3 Женское бесплодие цервикального происхождения
N97.4 Женское бесплодие, связанное с мужскими факторами
N97.8 Другие формы женского бесплодия
N97.9 Женское бесплодие неуточненное
Z31 Восстановление и сохранение детородной функции
Z31.0 Тубопластика или вазопластика после ранее проведенной стерилизации
Z31.1 Искусственное оплодотворение
Z31.2 Оплодотворение in vitro
Z31.3 Другие методы, способствующие оплодотворению
Z31.4 Исследования и пробы по восстановлению детородной функции
Z31.5 Генетическое консультирование
Z31.6 Общее консультирование и советы по восстановлению детородной функции
Z31.8 Другие меры по восстановлению детородной функции
Z31.9 Мера по восстановлению детородной функции неуточненная
N99.4 Послеоперационные спайки в малом тазу
|
1. Общий (клинический) анализ крови развернутый.
2. Анализ крови биохимический общетерапевтический.
3. Анализ мочи общий.
4. Микроскопическое
исследование влагалищных мазков.
5. Коагулограмма (ориентировочное исследование системы гемостаза).
6. Гистеросальпингография.
7. Гистероскопия офисная.
8. Биопсия эндометрия (цуг, пайпель).
9. УЗИ молочных желез.
10. УЗИ щитовидной железы и паращитовидных желез.
11. УЗИ почек и надпочечников.
12. Магнитнорезонансная томография (далее - МРТ) головы.
13. Исследование уровня пролактина в крови.
14. Исследование уровня фолликулостимулирующего гормона (далее - ФСГ) в сыворотке крови.
15. Исследование уровня
лютеинизирующего гормона (далее - ЛГ) в сыворотке крови.
16. Исследование уровня общего и свободного тестостерона, антимюллерова гормона (далее - AMГ) в крови.
17. Исследование уровня свободного тироксина (далее - свободный Т4) сыворотки крови.
18. Исследование уровня тиреотропного гормона (далее - ТТГ) плазмы крови.
19. Исследование уровня прогестерона в крови.
20. Исследование уровня 17-гидроксипрогестерона в крови.
21. Исследование уровня общего эстрадиола в крови.
22. По показаниям исследование хромосомного аппарата
(кариотип).
23. Оценка нарушений липидного обмена биохимическая.
24. Маммография.
25. ПЦР диагностика на хламидии.
26. Микробиологическое исследование отделяемого женских половых органов на уреаплазму.
27. Микроскопическое исследование отделяемого женских половых органов на аэробные и факультативно- анаэробные микроорганизмы.
28. Молекулярно- биологическое исследование отделяемого из цервикального канала на вирус простого герпеса 1, 2.
29. Молекулярно- биологическое исследование влагалищного отделяемого на цитомегаловирус.
30. Микроскопическое исследование влагалищного отделяемого на кандида.
31. Паразитологическое исследование влагалищного отделяемого на атрофозоиты трихомонад.
32. Микроскопическое исследование эякулята партнера.
33. Консультации врачей- специалистов:
а) врача-терапевта (при подготовке к программе экстракорпорального оплодотворения (далее - ЭКО) и к оперативному лечению,
б) врача-эндокринолога (при наличии эндокринологической патологии),
в) врача-фтизиатра.
|
Лечение инфекций, передаваемых половым путем (антибактериальные препараты с учетом возбудителя), регуляция менструального цикла (природные и полусинтетические эстрогены, производные прегнена и прегнадиена комбинированные оральные контрацептивы), стимуляция овуляции (кломифен, менотропины), искусственная инсеминация спермой мужа (донора), стимуляция суперовуляции (антигонадотропин-рилизинг гормоны, фоллитропин альфа, фоллитропин бетта, менотропины), агонисты гонадотротропинрилизинг гормонов, экстракорпоральное оплодотворение, культивирование и перенос эмбриона.
|
Необходимость проведения эндоскопического обследования. Осложнения стимуляции овуляции (гиперстимуляция средней и тяжелой степени). Интраоперационный забор яйцеклетки (при лапароскопии). При наличии гинекологической патологии госпитализация для оперативного лечения (см. соответствующий раздел).
|
1. Осмотр врача-акушера-гинеколога.
2. Консультация врача- эндокринолога.
3. Консультация врача-анестезиолога-реаниматолога.
|
1. Лапароскопия.
2. Хромогидротубация.
3. Тубопластика.
4. Адгезиолизис.
5. Биопсия яичника
6. Дрилинг / резекция яичника (синдром поликистозных яичников).
7. Коагуляция очагов эндометриоза.
8. Гистеросальпингография.
9. Гистероскопия.
10. Гистерорезектоскопия, разделение внутриматочных сращений.
11. Гидролапароскопия.
12. Биопсия эндометрия (цуг, пайпель).
13. Бужирование цервикального канала.
14. Пункция брюшной полости через задний свод влагалища (интраоперационный забор яйцеклетки при лапароскопии).
15. При выявлении гинекологической патологии (см. соответствующий раздел).
16. В послеоперационный период по показаниям:
1) Общий (клинический) анализ крови развернутый.
2) Анализ крови биохимический общетерапевтический.
3) Анализ мочи общий.
4) Коагулограмма (ориентировочное исследование системы гемостаза).
5) При гиперстимуляции яичников восстановление нормоволемии и реологических свойств крови, парацентез / пункция заднего свода влагалища и эвакуация асцитической жидкости из брюшной полости.
|
1. Метронидазол
2. Цефалоспорины
3. Фторхинолоны
4. Макролиды
5. Аминогликозиды
6. Пенициллины в комбинации с ингибиторами бета-лактамаз
7. Триазола производные
8. Антисептики для местного применения
9. Растворы для коррекции водно-электролитный баланса (раствор Рингера, стерофундин изотонический).
10. Низкомолекулярные гепарины
|
|
Воспалительные заболевания женских половых органов
N70 Сальпингит и оофорит
N70.0 Острый сальпингит и оофорит
N70.1 Хронический сальпингит и оофорит
N70.9 Сальпингит и оофорит неуточненные
N71.0 Острые воспалительные болезни матки
N71.1 Хронические воспалительные болезни матки
N71.9 Воспалительная болезнь матки неуточненная
N72 Воспалительные болезни шейки матки
N73.1 Хронический параметрит и тазовый целлюлит
N73.2 Параметрит и тазовый целлюлит неуточненные
N73.6 Тазовые перитонеальные спайки у женщин
N73.8 Другие уточненные воспалительные болезни женских тазовых органов
N73.9 Воспалительная болезнь женских тазовых органов неуточненная
N74.3* Гонококковые воспалительные болезни женских тазовых органов
N74.2* Воспалительные болезни женских тазовых органов, вызванные хламидиями
А54.0 Гонококковая инфекция нижних отделов мочеполового тракта без абсцедирования периуретральных или придаточных желез
А54.9 Гонококковая инфекция неуточненная
А56 Другие хламидийные болезни, передающиеся половым путем
Включено: болезни, передающиеся половым путем, вызванные Chlamydia trachomatis
А56.1 + Хламидийные инфекции органов малого таза и других мочеполовых органов
А56.2 Хламидийная инфекция мочеполового тракта неуточненная
|
1. Обследование в соответствии с рубрикой А. При направлении на плановую госпитализацию для оперативного лечения с рубрикой Б.
2. Комплекс В.
3. С-реактивный белок
4. По показаниям в процессе обследования и лечения повторно: общий (клинический) анализ крови развернутый, анализ крови биохимический, анализ мочи общий, цитологическое исследование тканей матки (цервикса), комплекс В (не ранее чем через 1 месяц после отмены антибиотиков).
5. УЗИ матки и придатков
6. Обследование на инфекции, передаваемые половым путем (далее - ИППП), полового партнера (врач-уролог).
7. Осмотр (консультация) врача-хирурга (для исключения острой хирургической патологии), врача-физиотерапевта (по показаниям).
|
1. Антибактериальные препараты системного и местного применения с учетом возбудителя и чувствительности к антибиотикам, прочие противомикробные препараты, противогрибковые препараты системного и местного применения, нестероидные противовоспалительные препараты.
2. Физиотера певтические методы лечения и воздействия.
3. Нестероидные противовоспа лительные препараты.
|
Необходимость в стационарном лечении по тяжести заболевания и общего состояния.
Для проведения эндоскопического обследования и лечения. Коды МКБ:
N71.1 Хронические воспалительные болезни матки
N71.9 Воспалительная болезнь матки неуточненная
N70.0 Острый сальпингит и оофорит
N73.0 Острый параметрит и тазовый целлюлит
N73.1 Хронический параметрит и тазовый целлюлит
N73.2 Параметрит и тазовый целлюлит неуточненные
N73.3 Острый тазовый
перитонит у женщин
N73.4 Хронический тазовый перитонит у женщин
N73.5 Тазовый перитонит у женщин неуточненный
N73.6 Тазовые перитонеальные спайки у женщин
N73.8 Другие уточненные воспалительные болезни женских тазовых органов
N73.9 Воспалительная болезнь женских тазовых органов неуточненная
N76.4 Абсцесс вульвы
N75.1 Абсцесс бартолиновой железы (большой железы преддверия влагалища)
А54.1 Гонококковая инфекция нижних отделов мочеполового тракта с абсцедированием периуретральных и придаточных желез
А54.2+ Гонококковый пельвиоперитонит и другая гонококковая инфекция мочеполовых органов
При направлении на плановую госпитализацию с рубрикой Б.
|
1. См. объем обследования на амбулаторном этапе.
2. Дополнительно:
1) Госпитальный спектр для поступивших в экстренном порядке.
2) Бактериологическое исследование отделяемого женских половых органов на аэробные и факультативно-анаэробные микроорганизмы и чувствительность к антибиотикам.
3) Бактериологическое исследование перитонеальной жидкости на аэробные и факультативно-анаэробные микроорганизмы и чувствительность к антибиотикам.
4) С-реактивный белок;
5) Осмотр врача - уролога.
6) Морфологическое исследование удаленного препарата.
7) Консультация врача-анестезиолога-реаниматолога.
|
1. Лапароскопия диагностическая, хромогидротубация, сальпингоовариолизис, сальпингонеостомия, адгезиолизис.
2. Рассечение и
иссечение спаек женских половых органов.
3. Оофорэктомия.
4. Сальпинго-оофорэктомия.
5. Сальпингэктомия.
6. Разделение внутриматочных сращений.
7. Рассечение спаек, вскрытие и опорожнения сероцеле.
8. Оофорэктомия видеоэндоскопическая.
9. Вскрытие и дренирование флегмоны (абсцесса).
10. Иссечение грануляции.
11. Разрез или иссечение параректальной ткани.
12. Субтотальная брюшная гистерэктомия.
13. Тотальная брюшная гистерэктомия.
14. Дренирование абсцесса женских половых органов.
15. Экстирпация матки.
16. Экстирпация матки с придатками.
17. Резекция яичника.
18. Экстирпация культи шейки матки.
19. Тотальная лапароскопическая гистерэктомия.
20. Экстирпация матки с придатками видеоэндоскопическая.
21. Экстирпация матки с придатками комбинированная.
22. Экстирпация матки с придатками комбинированная видеоэндоскопическая.
23. Резекция яичника лапароскопическая.
24. Санация брюшной полости.
25. Интраоперационное дренирование брюшной полости.
26. Аспирационно-промывное дренирование.
27. Дренирование брюшной полости под контролем ультразвуковой визуализации.
28. Дренирование брюшной полости
под контролем компьютерной томографии.
29. Эфферентные методы лечения (плазмаферез).
|
1. Метронидазол
2. Доксициклин
3. Цефалоспорины 2, 3 поколения (цефтриаксон, цефоперазон + сульбактам)
4. Карбапенемы
5. Фторхинолоны
6. Макролиды
7. Аминогликозиды (Амикацин)
8. Пенициллины в комбинации с ингибиторами бета-лактамаз амоксициллин + клавулановая кислота
9. Триазола производные
10. Ингибиторы протонового насоса
11. Дротаверина гидрохлорид
12. Антирезус RHO[D] раствор для внутри мышечного введения
13. Осмотические слабительные
14. Препараты калия
15. Уксусной кислоты производные (диклофенак, кеторолак)
16. Ингибиторы агрегации тромбоцитов
17. Сульфаниламидные диуретики
18. Растворы, влияющие на водно-электролитный баланс (раствор Рингера, стерофундин изотонический).
19. При тяжелой гиповолемии:
а) препараты крови и кровезаменители,
б) препараты плазмы крови и плазмо-замещающие препараты (гидроксиэтилен- крахмал, альбумин, желатин).
20. Дифенгидрамин гидрохлорид
21. Алкалоиды белладонны, третичные амины
22. Адрено- и допаминстимуляторы (норэпинефрин, эпинефрин, допамин)
23. Альфа2-адреномиметик и центральные, производные имидазолина
(клонидин)
24. Ингибиторы фибринолиза (апротинин, гордокс, контрикал)
25. Сульфаниламидные диуретики (фуросемид)
26.Глюкокортикостероиды слабоактивные (преднизолон)
27. Антикоагулянты прямые (гепарин и его производные, эноксапарин натрия)
28. Этанола раствор
Анестезиологическое обеспечение:
1. Атропина гидрохлорид
2. Дифенгидрамина гидрохлорид
3. Наркотические анальгетики (тримеперидин, фентанил)
4. Анестетики общие другие (кетамин, пропофол)
5. Амиды (бупивакаин,
ропивакаин)
6. Мидозолам
При лапаротомии / лапароскопии:
1. Барбитураты (тиопентал натрия)
2. Холина производные (суксаметония хлорид и йодид)
3. Четвертичные аммониевые соединения (пипекурония бромид, рокурония бромид взамен векурония бромида)
4. Галогенизированные гидрокарбоны (севофлуран жидкость для ингаляций)
5. Наркотические анальгетики (тримеперидин, фентанил)
6. Опиоиды (трамадол)
7. Холинэстеразы ингибиторы (неостигмина метилсульфат)
|
|
Болезни бартолиновой железы (большой железы преддверия влагалища)
N75.0 Киста бартолиновой железы
N75.1 Абсцесс бартолиновой железы
N75.8 Другие болезни бартолиновой железы
N75.9 Болезнь бартолиновой железы неуточненная
|
1. Обследование в соответствии с рубрикой А. При направлении на плановую госпитализацию для оперативного лечения с рубрикой Б.
2. Комплекс В.
3. Бактериологическое исследование отделяемого кисты / абсцесса + чувствительность к антибиотикам.
4. По показаниям в процессе обследования и лечения повторно: общий (клинический) анализ крови развернутый, анализ крови биохимический, анализ мочи общий, гистологическое исследование препарата.
5. Осмотр (консультация) - врача-физиотерапевта.
|
1. Удаление кисты бартолиновой железы.
2. Марсупиализация.
3. Антибактериальные препараты системного и местного применения с учетом возбудителя и чувствительностью к антибиотикам, прочие противо-микробные препараты, противогрибковые препараты системного и местного применения, нестероидные противовоспалительные препараты.
4. Физиотерапевтические методы лечения.
|
Невозможность выполнить оперативное лечение в амбулаторных условиях.
|
1. См. объем обследования на амбулаторном этапе.
2. Дополнительно:
1) Осмотр врача-акушера-гинеколога.
2) Госпитальный спектр для поступивших в экстренном порядке.
3) Бактериологическое исследование отделяемого женских половых органов на аэробные и факультативно- анаэробные микроорганизмы и чувствительность к антибиотикам.
4) Консультация врача- анестезиолога-реаниматолога.
|
1. Удаление кисты бартолиновой железы.
2. Марсупиализация.
3. Вскрытие, санация и дренирование абсцесса бартолиновой железы (большой железы преддверия влагалища).
|
1. Метронидазол
2. Доксициклин
3. Цефалоспорины 2 поколения
4. Цефалоспорины 3 поколения (цефтриаксон, цефоперазон + сульбактам)
5. Фторхинолоны
6. Макролиды
7. Аминогликозиды (амикацин)
8. Пенициллины в комбинации с ингибиторами бета-лактамаз амоксициллин + клавулановая кислота
9. Триазола производные
10. Уксусной кислоты производные (диклофенак, кеторолак)
Анестезиологическое обеспечение:
1. Атропина гидрохлорид
2. Дифенгидрамина гидрохлорид
3. Наркотические анальгетики
(тримеперидин. фентанил)
4. Анестетики общие другие (кетамин, пропофол)
5. Амиды (бупивакаин, ропивакаин)
6. Мидозолам
7. Наркотические анальгетики (тримеперидин, фентанил)
8. Опиоиды (трамадол)
|
|
Другие воспалительные болезни влагалища и вульвы
Изъязвление и воспаление вульвы и влагалища при болезнях, классифицированных в других рубриках
N76.0 Острый вагинит
N76.1 Подострый и хронический вагинит
N76.2 Острый вульвит
N76.3 Подострый и хронический вульвит
N76.4 Абсцесс вульвы
N76.5 Изъязвление влагалища
N76.6 Изъязвление вульвы
76.8 Другие уточненные воспалительные болезни влагалища и вульвы
N77.0* Изъязвление вульвы при инфекционных и паразитарных болезнях, классифицированных в других рубриках
N77.1* Вагинит, вульвит и вульвовагинит при инфекционных и паразитарных болезнях, классифицированных в других рубриках
N77.8* Изъязвление и воспаление вульвы и влагалища при других болезнях, классифицированных в других рубриках
|
1. Обследование в соответствии с рубрикой А.
2. Обследование в соответствии с рубрикой В.
3. Общий анализ крови и мочи.
4. Реакция Вассермана (далее - RW), ВИЧ, HBsAg, HCV.
5. Рентгенологическое исследование органов грудной клетки (флюорография) при первичном обращении.
6. ПЦР с эрозивно-язвенных
поверхностей на вирус простого герпеса.
7. Кровь венозная на антиген или ДНК вируса.
8. Серологическая диагностика: IgG, М, индекс авидности IgG.
9. Консультации смежных врачей- специалистов:
а) врача-терапевта,
б) врача-дерматовенеролога,
в) врача-инфекциониста,
г) врача-онколога (при N77.8)
|
Антибактериальные препараты системного и местного применения с учетом возбудителя и чувствительностью к антибиотикам, прочие противомикробные препараты, противогрибковые препараты системного и местного применения, нестероидные противовоспалительные препараты.
|
Абсцесс вульвы.
|
1. См. объем обследования на амбулаторном этапе.
2. Дополнительно:
1) Госпитальный спектр для поступивших в экстренном порядке.
2) Бактериологическое исследование отделяемого женских половых органов на аэробные и факультативно-анаэробные микроорганизмы и чувствительность к антибиотикам.
3) Биопсия прицельная.
4) Морфологическое исследование удаленного препарата.
|
1. Вскрытие и дренирование абсцесса вульвы.
2. Прицельная биопсия язвы.
|
1. Метронидазол
2. Доксициклин
3. Цефалоспорины 2 поколения
4. Цефлоспорины 3 поколения (цефтриаксон, цефоперазон + сульбактам)
5. Фторхинолоны
6. Макролиды
7. Аминогликозиды (амикацин)
8. Пенициллины в комбинации с ингибиторами бета-лактамаз амоксициллин + клавулановая
кислота
9. Триазола производные
10. Антисептики для местного применения
Анестезиологическое обеспечение:
1. Атропина гидрохлорид
2. Дифенгидрамина гидрохлорид
3. Наркотические анальгетики (тримеперидин, фентанил)
4. Анестетики общие другие (кетамин, пропофол)
5. Мидозолам
6. Наркотические анальгетики (тримеперидин, фентанил)
7. Опиоиды (трамадол)
|
|
Доброкачественные заболевания шейки матки
N84.1 Полип шейки матки
N86 Эрозия и эктропион шейки матки
N87.0 Слабовыраженная дисплазия шейки матки
N87.1 Умеренная дисплазия шейки матки
N87.2 Резко выраженная дисплазия шейки матки
N88.0 Лейкоплакия шейки матки
N88.1 Старый разрыв шейки матки
N88.2 Стриктура и стеноз шейки матки
N88.3 Недостаточность шейки матки
N88.4 Гипертрофическое удлинение шейки матки
N88.8 Другие уточненные невоспалительные болезни шейки матки
N88.9 Невоспалительная болезнь шейки матки неуточненная
|
1. Обследование в соответствии с рубрикой А.
2. Для оперативного лечения с рубрикой А и Б.
3. Комплекс В (кроме N84.1, N88.1- N88.3).
4. Кольпоскопия контроль через 3 месяца.
5. Цитологический контроль через 3 месяца.
6. Контроль ПЦР отделяемого из цервикального канала на вирус папилломы человека (Papilloma virus).
7. УЗИ матки и придатков через 3 месяца (N87.2).
8. Пайпель-биопсия.
9. Биопсия
эндометрия.
10. Биопсия прицельная под контролем кольпоскопии.
11. Гистологическое исследование удаленного препарата.
12. Консультация врача-онколога (при обнаружении атипических клеток).
|
1. Антибактериальные препараты системного и местного применения с учетом возбудителя и чувствительностью к антибиотикам, прочие противомикробные препараты, противогрибковые препараты системного и местного применения, интерфероны.
2. Манипуляции и оперативные вмешательства:
1) электроконизация / радиоволновая хирургия шейки матки (при наличии);
2) тампонирование лечебное влагалища;
3) фотодинамическая терапия при новообразованиях женских половых органов (при наличии);
4) лазерная вапоризация при новообразованиях женских половых органов (при наличии);
5) криодеструкция (при наличии);
6) зондирование матки;
7) офисная гистероскопия;
8) диагностическое выскабливание стенок
полости матки;
9) диагностическое выскабливание стенок цервикального канала;
10) биопсия шейки матки.
|
Невозможность проведения лечения в амбулаторных условиях или в условиях дневного стационара.
|
1. См. объем обследования на амбулаторном этапе.
2. Дополнительно:
1) Госпитальный спектр для поступивших в экстренном порядке.
2) В процессе обследования и лечения повторно: общий (клинический) анализ крови развернутый, анализ крови биохимический, анализ мочи общий.
3) Морфологическое исследование удаленного препарата.
|
1. Удаление полипа шейки матки.
2. Гистероскопия.
3. Гистерорезектоскопия.
4. Диагностическое выскабливание стенок полости матки.
5. Диагностическое выскабливание стенок цервикального канала.
6. Бужирование (расширение) цервикального канала.
7. Биопсия шейки матки (при невозможности выполнения в амбулаторных условиях).
8. Резекция шейки матки.
9. Пластика шейки матки по Эммету, методом расслоения (пластика шейки матки).
10. Ампутация шейки матки.
11. Лазерная хирургия при новообразованиях женских половых органов.
12. Криодеструкция доброкачественных опухолей женских половых органов.
|
1. Метронидазол
2. Доксициклин
3. Цефалоспорины 2 поколения
4. Цефлоспорины 3 поколения (цефтриаксон, цефоперазон + сульбактам)
5. Фторхинолоны
6. Макролиды
7. Аминогликозиды (амикацин)
8. Пенициллины в комбинации с ингибиторами бета-лактамаз амоксициллин + клавулановая кислота
Анестезиологическое обеспечение:
1. Атропина гидрохлорид
2. Дифенгидрамина гидрохлорид
3. Наркотические
анальгетики (тримеперидин. фентанил)
4. Анестетики общие другие (кетамин, пропофол)
5. Амиды (бупивакаин, ропивакаин)
6. Мидозолам
7. Наркотические анальгетики (тримеперидин, фентанил)
8. Опиоиды (трамадол)
9. Барбитураты (тиопентал натрия)
10. Холина производные (суксаметония хлорид и йодид)
11. Четвертичные аммониевые соединения (пипекурония бромид, рокурония бромид взамен векурония бромида)
12. Галогенизированные гидрокарбоны (севофлуран жидкость для ингаляций)
13. Наркотические анальгетики (тримеперидин, фентанил)
14. Холинэстеразы ингибиторы (неостигмина метилсульфат)
|
|
Другие невоспалительные болезни влагалища
N89.0 Слабовыраженная дисплазия влагалища
N89.1 Умеренная дисплазия влагалища
N89.2 Резко выраженная дисплазия влагалища, не классифицированная в других рубриках
N89.3 Дисплазия влагалища неуточненная
N89.4 Лейкоплакия влагалища
N89.5 Стриктура и атрезия влагалища
N89.8 Другие невоспалительные болезни влагалища
N89.9 Невоспалительная болезнь влагалища неуточненная
|
1. Обследование в соответствии с рубрикой А.
2. Для оперативного лечения с рубрикой А и Б.
3. Комплекс В.
4. Кольпоскопия контроль через 3 месяца.
5. Цитологический контроль через 3 месяца.
6. Контроль ПЦР отделяемого из цервикального канала на вирус папилломы человека (Papilloma virus).
7. УЗИ матки и придатков через 3 месяца.
8. Гистологическое исследование
удаленного препарата.
9. Консультация врача-онколога (при обнаружении атипических клеток).
|
1. Антибактериальные препараты системного и местного применения с учетом возбудителя и чувствительности к антибиотикам, прочие противомикробные препараты, противогрибковые препараты системного и местного применения. Интерфероны.
2. Манипуляции и оперативные вмешательства:
1) тампонирование лечебное влагалища;
2) фотодинамическая терапия при новообразованиях женских половых органов(при наличии);
3) лазерная вапоризация при новообразованиях женских половых органов (при наличии);
4) электроконизация / радиоволновая хирургия;
5) криодеструкция (при наличии);
6) диагностическое выскабливание стенок цервикального канала (дисплазия верхней трети влагалища, дисплазия влагалища неуточненная).
|
Невозможность проведения лечения в амбулаторных условиях или в условиях дневного стационара.
|
1. Осмотр врача-акушера-гинеколога
2. Госпитальный спектр для поступивших в экстренном порядке.
3. В процессе обследования и лечения повторно: общий (клинический) анализ крови развернутый, анализ крови биохимический, анализ мочи общий.
4. Биопсия прицельная под контролем кольпоскопии.
5. Морфологическое исследование
удаленного препарата.
|
1. Рассечение сращений.
2. Пластика стенок влагалища.
3. Диагностическое выскабливание стенок цервикального канала (дисплазия верхней трети влагалища, дисплазия влагалища неуточненная).
4. Биопсия стенки влагалища.
5. Разделение синехий влагалища.
6. Лазерная хирургия при новообразованиях женских половых органов.
7. Криодеструкция (при отсутствии радиоволновой хирургии).
8. Внутривлагалищное криовоздействие .
|
1. Метронидазол
2. Доксициклин
3. Цефалоспорины 2 поколения
4. Цефлоспорины 3 поколения (цефтриаксон, цефоперазон + сульбактам)
5. Фторхинолоны
6. Макролиды
7. Аминогликозиды (амикацин)
8. Пенициллины в комбинации с ингибиторами бета-лактамаз амоксициллин + клавулановая кислота
9. Наркотические анальгетики (фентанил)
10. Анестетики
общие другие (кетамин, пропофол)
11. Амиды (бупивакаин, ропивакаин)
12. Бензодиазепина производные (диазепам)
Анестезиологическое обеспечение:
1. Атропина гидрохлорид
2. Дифенгидрамина гидрохлорид
3. Наркотические анальгетики (тримеперидин, фентанил)
4. Анестетики общие другие (кетамин, пропофол)
5. Амиды (бупивакаин, ропивакаин)
6. Мидозолам
7. Наркотические анальгетики (тримеперидин, фентанил)
8. Опиоиды (трамадол)
9. Барбитураты (тиопентал натрия)
10. Холина производные (суксаметония хлорид и йодид)
11. Четвертичные аммониевые соединения (пипекурония бромид, рокурония бромид взамен векурония бромида)
12. Галогенизированные гидрокарбоны (севофлуран жидкость для ингаляций)
13. Наркотические анальгетики (тримеперидин, фентанил)
14. Холинэстеразы ингибиторы (неостигмина метилсульфат)
|
|
Другие невоспалительные болезни вульвы и промежности
N90.0 Слабовыраженная дисплазия вульвы
N90.1 Умеренная дисплазия вульвы
N90.2 Резко выраженная дисплазия вульвы, не классифицированная в других рубриках
N90.3 Дисплазия вульвы неуточненная
N90.4 Лейкоплакия вульвы
N90.5 Атрофия вульвы
N90.6 Гипертрофия вульвы
N90.7 Киста вульвы
N90.8 Другие уточненные невоспалительные болезни вульвы и промежности
N90.9 Невоспалительная болезнь вульвы и промежности неуточненная
|
1. Обследование в соответствии с рубрикой А.
2. Для оперативного лечения с рубрикой А и Б.
3. Комплекс В.
4. Кольпоскопия / расширенная вульвоскопия контроль через 3 месяца.
5. Цитологический контроль через 3 месяца.
6. Контроль ПЦР отделяемого из цервикального канала на вирус папилломы человека (Papilloma virus).
7. УЗИ матки и придатков через 3 месяца.
8. Гистологическое исследование удаленного препарата.
9. Консультация врача-онколога (при обнаружении атипических клеток).
|
1. Антибактериальные препараты системного и местного применения с учетом возбудителя и чувствительностью к антибиотикам, прочие противомикробные препараты, противогрибковые препараты системного и местного применения. Интерфероны.
2. Манипуляции и оперативные вмешательства:
1) тампонирование лечебное влагалища;
2) фотодинамическая терапия при новообразованиях женских половых органов (при наличии);
3) лазерная вапоризация при новообразованиях женских половых органов (при наличии);
4) криодеструкция (при наличии);
5) электроконизация / радиоволновая хирургия;
6) микроклизмирование влагалища;
7) удаление кондилом.
|
Невозможность проведения лечения в амбулаторных условиях или в условиях дневного стационара.
|
1. Осмотр врача-акушера-гинеколога.
2. Госпитальный спектр для поступивших в экстренном порядке.
3. В процессе
обследования и лечения повторно: общий (клинический) анализ крови развернутый, анализ крови биохимический, анализ мочи общий.
4. Биопсия прицельная под контролем кольпоскопии.
5. Морфологическое исследование удаленного препарата.
|
1. Биопсия прицельная под контролем кольпоскопии.
2. Удаление кисты вульвы.
3. Лазерная хирургия при новообразованиях женских половых органов.
4. Радиоволновая хирургия.
5. Криодеструкция доброкачественных опухолей женских половых органов (при отсутствии радиоволновой хирургии).
6. Вскрытие гематомы вульвы / промежности.
7. Денервация вульвы.
8. Вульвэктомия.
9. Пластика вульвы / разделение синехий вульвы.
10. Вылущивание/ удаление кисты вульвы.
11. Расширение входа во влагалище.
|
1. Метронидазол
2. Доксициклин
3. Цефалоспорины 2 поколения
4. Фторхинолоны
5. Макролиды
6. Аминогликозиды (амикацин)
7. Пенициллины в комбинации с ингибиторами бета-лактамаз амоксициллин + клавулановая кислота
8. Наркотические анальгетики (фентанил)
9. Анестетики общие другие (кетамин, пропофол)
10. Мидозолам
11. Амиды (бупивакаин, ропивакаин)
12. Бензодиазепина производные (диазепам)
|
|
Лейомиома матки
D25.0 Подслизистая лейомиома матки
D25.1 Интрамуральная лейомиома матки
D25.2 Субсерозная лейомиома матки
D25.9 Лейомиома матки неуточненная
D26 Другие доброкачественные новообразования матки
D26.0 Шейки матки
D26.1 Тела матки
D26.7 Других частей матки
D26.9 Матки неуточненной части
|
1. Обследование в соответствии с рубрикой А.
2. Для оперативного лечения с рубрикой А и Б.
3. Пайпель-биопсия (аспират из полости матки).
4. При быстром росте опухоли и невозможности исключить онкопроцесс:
1) УЗИ + цветное допплеровское картирование (далее - ЦДК),
2) исследование уровня антигена аденогенных раков СА19-9,
3) исследование уровня антигена аденогенных раков Са 125 в крови.
5. УЗИ почек, мочевого пузыря, мочевыводящих путей (при клинических проявлениях нарушения пассажа мочи).
6. Офисная гистероскопия.
7. Консультации врачей- специалистов (по показаниям):
а) врача-хирурга,
б) врача-уролога.
По показаниям и при невозможности исключить опухоль яичника:
1) колоноскопия / ирригоскопия;
2) эзофагогастро-дуоденоскопия. По показаниям:
1) цистоскопия (при назначении врачом- урологом);
2) экскреторная урография при низком и интралигаментарном росте опухоли (при назначении врачом-урологом).
|
Гормоны гипоталамуса, гипофиза, гонадотропины и их антагонисты. Введение агонистов гонадотропин-рилизинг-гормона (далее - агонисты ГН-РГ) (однократно, депо-форма) с целью подготовки к операции (при крупных миоматозных субмукозных узлах, необходимость отсроченного оперативного лечения).
|
Оперативное лечение в условиях стационара.
|
1. Осмотр врача- акушера- гинеколога.
2. Госпитальный спектр для поступивших в экстренном порядке.
3. В процессе обследования и лечения повторно: общий (клинический) анализ крови развернутый, анализ крови биохимический, анализ мочи общий, коагулограмма, время свертывания крови, время кровотечения.
4. Спектр обследования для диагностики железо-дефицитной анемии.
5. Морфологическое исследование удаленного препарата / интраоперационная экспресс-диагностика.
6. Консультации врачей- специалистов (по показаниям):
а) врача-терапевта (при экстренной госпитализации для подготовки к операции);
б) врача-анестезиолога-реаниматолога;
в) врача-трансфузиолога;
г) врача-хирурга;
д) врача- рентгенолога.
|
1. Миомэктомия лапароскопическим / лапаротомным / комбинированным / влагалищным доступом.
2. Гистерорезектоскопия.
3. Субтотальная гистерэктомия лапароскопическим / лапаротомным доступом.
4. Экстирпация матки с придатками (без придатков) лапароскопическим / лапаротомным доступом.
5. Экстирпация матки с придатками (без придатков) влагалищным доступом.
6. Экстирпация матки с придатками (без придатков) комбинированным доступом.
7. Экстирпация культи шейки матки лапароскопическим / лапаротомным / влагалищным доступом.
8. Эндоваскулярная окклюзия маточных артерий.
9. Введение эмболизирующих веществ и устройств.
10. Метод ультразвуковой аблации под МРТ контролем (высокоинтенсивное сфокусированное ультразвуковое воздействие).
|
1. Метронидазол
2. Цефалоспорины 2 поколения
3. Цефалоспорины 3 поколения (цефтриаксон, цефоперазон + сульбактам)
4. Фторхинолоны
5. Макролиды
6. Аминогликозиды (амикацин)
7. Пенициллины в комбинации с ингибиторами бета-лактамаз амоксициллин + клавулановая кислота
8. Триазола производные
9. Антисептики для местного применения
10. Окситоцин
11. Растворы для коррекции водно-электролитного баланса (раствор Рингера, стерофундин изотонический).
12. Антикоагулянты прямые (гепарин и его производные, эноксапарин натрия)
13. Этанол раствор для наружного применения
14. При острой и хронической постгеморрагической анемии, кровотечении: при тяжелой гиповолемии:
а) препараты крови и кровезаменители
б) препараты плазмы крови и плазмо- замещающие препараты гидрокси-этиленкрахмал (альбумин, желатин)
15. Препараты железа (при постгеморрагической железодефицитной анемии)
16. Адрено- и допаминстимуляторы (норэпинефрин, эпинефрин, допамин)
17. Альфа2-адреномиметики центральные, производные имидазолина (клонидин)
18. Кислота транексамовая
19. Ингибиторы фибринолиза
20. Сульфаниламидные диуретики (фуросемид)
21. Глюкокортикостероиды слабоактивные (преднизолон)
Анестезиологическое обеспечение:
1. Атропина гидрохлорид
2. Дифенгидрамина гидрохлорид
3. Наркотические анальгетики (тримеперидин, фентанил)
4. Анестетики общие другие
(кетамин, пропофол)
5. Амиды (бупивакаин, ропивакаин)
6. Мидозолам
При лапаротомии / лапароскопии:
1. Барбитураты (тиопентал натрия)
2. Холина производные (суксаметония хлорид и йодид)
3. Четвертичные аммониевые соединения (пипекурония бромид, рокурония бромид (взамен векурония бромида)
4. Галогенизированные гидрокарбоны (севофлуран жидкость для ингаляций)
5. Наркотические анальгетики (тримеперидин, фентанил)
6. Опиоиды (трамадол)
7. Холинэстеразы ингибиторы (неостигмина метилсульфат)
|
|
Доброкачественное новообразование яичника
D27 Доброкачественное новообразование яичника
|
1. Обследование в соответствии с рубрикой А.
2. Для оперативного лечения с рубрикой А и Б.
3. УЗИ почек, мочевого пузыря, мочевыводящих путей (при симптомных опухолях).
4. При быстром росте опухоли и невозможности исключить онкопроцесс:
1) УЗИ+ЦДК;
2) исследование уровня антигена аденогенных раков CA19-9;
3) исследование уровня антигена аденогенных раков Са 125 в крови;
4) реоэнцефалография (по показаниям);
5) колоноскопия (ирригоскопия) по показаниям;
6) эзофагогастро-дуоденоскопия (по показаниям).
5. УЗИ забрюшинного пространства (при интралигаментарном расположении опухоли).
|
Диспансерное наблюдение после оперативного лечения при первом посещении, через 3 и 6 месяцев.
|
Для обследования и лечения в условиях стационара.
|
1. Осмотр врача-акушера-гинеколога.
2. Госпитальный спектр для поступивших в экстренном порядке.
3. В процессе обследования и лечения повторно: общий (клинический) анализ крови развернутый, анализ крови биохимический, анализ мочи общий, коагулограмма, время свертывания, время кровотечения).
4. УЗИ почек, мочевого пузыря, мочевыводящих путей (при симптомных опухолях).
5. Морфологическое исследование удаленного препарата/ экспресс диагностика интраоперационно.
6. Смывы из брюшной полости для цитологического исследования при подозрении на онкопроцесс.
7. Для поступивших в экстренном порядке:
При быстром росте опухоли и невозможности исключить онкопроцесс:
1) УЗИ + ЦДК,
2) УЗИ забрюшинного пространства (при интралигаментарном расположении опухоли). При отсутствии диагноза "острый живот":
1) Исследование уровня антигена аденогенных раков СА19-9.
2) Исследование уровня антигена аденогенных раков Са 125 в крови.
3) Реоэнцефалография (по показаниям).
4) Колоноскопия (ирригоскопия) (по показаниям).
5) Эзофагогастродуоденоскопия (по показаниям).
8. Консультации врачей-специалистов:
а) врача-терапевта (при экстренной госпитализации при подготовке к операции);
б) врача-анестезиолога-реаниматолога;
в) врача-онколога (по показаниям).
|
1. Оперативные вмешательства лапароскопическим / лапаротомным доступом:
1) резекция яичника;
2) оофорэктомия с / без резекции контрлатерального яичника;
3) аднекэктомия с / без резекции / биопсии контрлатерального яичника;
4) биопсия сальника (при подозрении на пролиферативный процесс);
5) биопсия яичника / контрлатерального.
2. Смывы из брюшной полости на онкоцитологию.
3. Морфологическое исследование удаленного препарата/ экспресс диагностика интраоперационно.
|
|
Доброкачественное новообразование других и неуточненных женских половых органов
D28.0 Вульвы
D28.1 Влагалища
D28.2 Маточных труб и связок
D28.7 Других
уточненных женских половых органов
D28.9 Женских половых органов неуточненной локализации
|
1. Обследование в соответствии с рубрикой А.
2. Для оперативного лечения с рубрикой А и Б.
3. Топическое УЗИ новообразования.
4. Биопсия новообразования (при возможности гистологического исследования).
5. При невозможности исключить злокачественный процесс:
1) исследование уровня антигена аденогенных раков СА19-9;
2) исследование уровня антигена аденогенных раков Са 125 в крови;
3) реоэнцефалография.
6. Просмотр гистологического препарата.
7. МРТ органов малого таза (уточнение топики).
|
|
Для обследования и лечения в условиях стационара.
|
1. См. объем обследования на амбулаторном этапе.
2. Дополнительно:
1) Госпитальный спектр для поступивших в экстренном порядке.
2) УЗИ почек, мочевого пузыря, мочевыводящих
путей (при симптомных опухолях).
3) В процессе обследования и лечения повторно:
общий (клинический) анализ крови развернутый, анализ крови биохимический, анализ мочи общий, коагулограмма, время свертывания крови, время кровотечения).
4) Компьютерная томография органов малого таза.
5) Смывы из брюшной полости при подозрении на онкопроцесс.
6) Морфологическое исследование удаленного препарата/ экспресс диагностика интраоперационно.
7) Консультации
врачей-специалистов:
а) врача-терапевта (при экстренной госпитализации, подготовке к операции);
б) врача- анестезиолога-реаниматолога;
в) врача-онколога (по показаниям).
|
1. Удаление кисты гартнерова хода.
2. Лапароскопия диагностическая.
3. Удаление параовариальной кисты.
4. Вылущивание/ удаление опухоли.
5. Аднекэктомия лапароскопическим / лапаротомическим доступом.
6. Лапароскопическая тубэктомия.
7. Удаление опухоли вульвы, вульвопластика.
8. Удаление опухоли влагалища, вагинопластика.
9. Смывы из брюшной полости при подозрении на онкопроцесс.
10. Морфологическое исследование удаленного препарата / экспресс диагностика интраоперационно.
|
|
|
Эндометриоз матки (аденомиоз)
N80.0 Эндометриоз матки (аденомиоз)
|
1. Обследование в соответствии с рубрикой А.
2. Для оперативного лечения с рубрикой А и Б.
3. Офисная гистероскопия.
4. Гистероскопия + раздельное диагностическое выскабливание (далее - РДВ) с возможностью гистологического исследования.
5. МРТ.
|
Медикаментозная терапия. Нестероидные противовоспалительные препараты. Прогестагены (оральные, внутримышечные, внутриматочные). Комбинированные эстроген-гестагенные препараты. Введение агонистов ГН-РГ.
|
Для лечения и обследования в условиях стационара.
|
1. Осмотр врача- акушера- гинеколога.
2. Госпитальный спектр для поступивших в экстренном порядке.
3. В процессе обследования и лечения повторно: общий (клинический) анализ крови развернутый, анализ крови биохимический, анализ мочи общий, коагулограмма, время свертывания крови, время кровотечения).
4. Спектр обследования для диагностики железо-дефицитной анемии.
5. Морфологическое исследование удаленного препарата.
6. МРТ.
7. Консультации врачей- специалистов:
а) врача-терапевта (при экстренной госпитализации, подготовке к операции);
б) врача-анестезиолога-реаниматолога.
|
1. Гистероскопия.
2. Гистероскопия + РДВ.
3. Миометрэктомия (при узловой форме аденомиоза).
4. Экстирпация матки.
5. Экстирпация матки с придатками.
6. Экстирпация культи шейки матки.
7. Экстирпация матки с придатками видеоэндоскопи ческая.
8. Экстирпация матки с придатками комбинированная.
|
1. Метронидазол
2. Цефалоспорины 2 поколения (Цефуроксим)
3. Цефалоспорины 3 поколения (цефтриаксон, цефоперазон + сульбактам)
4. Фторхинолоны
5. Макролиды
6. Аминогликозиды (амикацин)
7. Пенициллины в комбинации с ингибиторами бета-лактамаз амоксициллин + клавулановая кислота
8. Триазола производные
9. Антисептики для местного
применения
10. Растворы для коррекции водно-электролитного баланса (раствор Рингера, стерофундин изотонический).
11. Антикоагулянты прямые (гепарин и его производные, эноксапарин натрия)
12. Этанол раствор для наружного применения. При острой и хронической постгеморрагической анемии, кровотечении см. лейомиома матки
Анестезиологическое обеспечение:
1. Атропина гидрохлорид
2. Дифенгидрамина гидрохлорид
3. Наркотические анальгетики (тримеперидин, фентанил)
4. Анестетики общие другие
(кетамин, пропофол)
5. Амиды (бупивакаин, ропивакаин)
6. мидозолам
При лапаротомии / лапароскопии:
1. Барбитураты (тиопентал натрия)
2. Холина производные (суксаметония хлорид и йодид)
3. Четвертичные аммониевые соединения (пипекурония бромид, рокурония бромид (взамен векурония бромида)
4. Галогенизированные гидрокарбоны (севофлуран жидкость для ингаляций)
5. Наркотические анальгетики (тримеперидин, фентанил)
6. Опиоиды (трамадол)
7. Холинэстеразы ингибиторы (неостигмина метилсульфат)
|
|
N80.1 Эндометриоз яичников
N80.2 Эндометриоз маточной трубы
N80.3 Эндометриоз тазовой брюшины
N80.4 Эндометриоз ректовагиналь-
ной перегородки и влагалища
N80.5 Эндометриоз кишечника
N80.6 Эндометриоз кожного рубца
N80.8 Другой эндометриоз
N80.9 Эндометриоз неуточненный
|
1. Обследование в соответствии с рубрикой А.
2. Для оперативного лечения с рубрикой А и Б. При инфильтративных формах:
1. УЗИ почек, мочевого пузыря, мочевыводящих путей.
2. УЗИ забрюшинного
пространства.
3. МРТ органов малого таза.
4. Компьютерная томография органов малого таза.
5. Консультации врачей- специалистов (при вовлечении в инфильтративный процесс смежных органов):
а) врача-хирурга;
б) врача-уролога.
6. При назначении смежными врачами- специалистами:
1) колоноскопия;
2) ирригоскопия;
3) биопсия прямой кишки с помощью эндоскопии;
4) цистоскопия;
5) УЗИ почек и надпочечников;
6) УЗИ забрюшинного пространства;
7) МРТ забрюшиного пространства;
8) ретроградная уретеропиелография;
9) цистография;
10) экскреторная
урография;
11) исследование кала на скрытую кровь;
12) уретероцистография.
7. При подозрении на бластоматозный процесс:
1) исследование уровня ракового эмбрионального антигена в крови;
2) исследование уровня антигена аденогенных раков СА19-9;
3) исследование уровня антигена аденогенных раков Са 125 в крови.
8. Остеоденситометрия
|
1. Хирургические методы:
1) РДВ эндометрия;
2) гистероскопия.
2.Физиотерапевтические методы:
1) переменное магнитное поле при заболеваниях женских половых органов;
2) электрофорез лекарственных средств при заболеваниях женских половых органов.
3. Медикаментозная терапия:
1) гормоны гипоталамуса, гипофиза, гонадотропины и их антагонисты (Гонадотропин-рилизинг гормона аналоги);
2) пропионовой кислоты производные;
3) нестероидные противовоспалительные;
4) гестагены;
5) агонисты ГН-РГ или блокаторы ароматазы в послеоперационном периоде.
|
Для лечения и обследования в условиях стационара.
|
1. Осмотр врача-акушера-гинеколога.
2. Госпитальный спектр для поступивших в экстренном порядке.
3. См. объем обследования на амбулаторном этапе.
Дополнительно:
1. В процессе обследования и лечения повторно: общий (клинический) анализ крови развернутый, анализ крови биохимический, анализ мочи общий, коагулограмма, время свертывания крови, время кровотечения).
2. Морфологическое исследование удаленного препарата/ интраоперационно экспресс-диагностика.
3. Консультации врачей- специалистов:
а) врача-терапевта (при экстренной госпитализации, подготовке к операции);
б) врача-анестезиолога-реаниматолога.
|
1. Лапароскопия диагностическая.
2. Хирургическое лечение лапаротомным и лапароскопическим доступом.
3. Оофорэктомия.
4. Сальпингэктомия.
5. Резекция яичника различными доступами.
6. Экспирпация культи
шейки матки.
7. Резекция сигмовидной кишки видеоэндоскопическая / лапаротомическая.
8. Иссечение ретроцервикального эндометриоза лапароскопическим / лапаротомическим доступом.
9. Разделение спаек органов брюшной полости и малого таза.
10. Резекция прямой кишки видеоэндоскопическая / лапаротомическая.
11. Локальное иссечение влагалища.
12. Восстановление влагалищной стенки.
13. Реконструкция при новообразованиях прямой кишки эндоскопическая/ лапаротомическая.
14. Тотальная лапароскопическая гистерэктомия с иссечением ретроцервикального эндометриоза.
15. Тотальная
лапароскопическая гистерэктомия с резекцией смежных органов.
16. Иссечение эндометриоза брюшины малого таза.
17. Коагуляция очагов эндометриоза.
|
|
Врожденные аномалии [пороки развития] яичников, фаллопиевых труб и широких связок, тела и шейки матки. Другие врожденные аномалии [пороки развития] женских половых органов Неопределенность пола и псевдогермафродитизм
Q50.0 Врожденное отсутствие яичника
Q50.1 Кистозная аномалия развития яичника
Q50.2 Врожденный перекрут яичника
Q50.3 Другие врожденные аномалии яичника
Q50.4 Эмбриональная киста фаллопиевой трубы
Q50.5 Эмбриональная киста широкой связки
Q50.6 Другие врожденные аномалии фаллопиевой трубы и широкой связки
Q51.0 Агенезия и
аплазия матки
Q51.1 Удвоение тела матки с удвоением шейки матки и влагалища
Q51.2 Другие удвоения матки
Q51.3 Двурогая матка
Q51.4 Однорогая матка
Q51.5 Агенезия и аплазия шейки матки
Q51.6 Эмбриональная киста шейки матки
Q51.7 Врожденный свищ между маткой и пищеварительными мочеиспускательным трактами
Q51.8 Другие врожденные аномалии тела и шейки матки
Q51.9 Врожденная аномалия тела и шейки матки неуточненная
Q52.0 Врожденное отсутствие влагалища
Q52.1 Удвоение влагалища
Q52.2 Врожденный ректовагинальный свищ
Q52.3 Девственная плева, полностью закрывающая вход во влагалище
Q52.4 Другие врожденные аномалии влагалища
Q52.5 Сращение губ
Q52.6 Врожденная аномалия клитора
Q52.7 Другие врожденные аномалии вульвы
Q52.8 Другие уточненные врожденные аномалии женских половых органов
Q52.9 Врожденная аномалия женских половых органов неуточненная
Q56.0 Гермафродитизм, не классифицированный в других рубриках
Q56.1 Мужской псевдогермафродитизм, не классифицированный в других рубриках
Q56.2 Женский псевдогермафродитизм, не классифицированный в других рубриках
Q56.3 Псевдогермафродитизм неуточненный
Q56.4 Неопределенность пола неуточненная
Q43.7
Сохранившаяся клоака
N89.6 Плотная девственная плева
N89.7 Гематокольпос
Q52.3 Девственная плева заращенная
|
1. Обследование в соответствии с рубрикой А.
2. По показаниям и при направлении на плановую госпитализацию с рубрикой А и Б.
3. Зондирование или осмотр влагалища в детских зеркалах.
4. УЗИ почек, мочевого пузыря, мочевыводящих путей, надпочечников.
5. Консультации врачей-специалистов (при наличии клинических проявлений):
а) врача-хирурга;
б) врача-уролога;
в) врача-генетика.
На базе областной больницы или перинатального центра (в условиях стационара):
1. экскреторная урография;
2. фистулография (в условиях стационара);
3. колоноскопия (по назначению врачей- специалистов);
4. цистоскопия (по назначению врачей- специалистов);
5. МРТ органов малого таза (в условиях стационара);
6. МРТ забрюшинного пространства;
7. гистеросальпингография;
8. ретроградная ретеропиелография (по назначению врачей- специалистов);
9. цистография (по назначению врачей- специалистов);
10. уретероцистография (по назначению врачей- специалистов);
11. бактериологическое исследование содержимого влагалища на флору и чувствительность к антибиотикам;
12. определение кариотипа (по назначению врача- генетика);
13. гормоны крови (у больных с нарушением формирования пола): ЛГ, ФСГ, AMГ, эстрадиол, тестостерон свободный и общий, прогестерон;
14. пробы с аналогом адренокортикотропного гормона (далее - АКТГ) (по показаниям);
15. молекулярно-генетическое исследование сыворотки крови на маркеры врожденной дисфункции коры надпочечников (далее - ВДКН) (при неопределенности пола по показаниям).
|
1. Медикаментозная терапия (гормональная).
2. Рассечение атрезированного (плотного) гимена.
3. Вскрытие и опорожнение гематокольпоса.
4. Пункция
гематокольпоса при атрезии части влагалища (дополнительного замкнутого влагалища).
5. Рассечение перегородки влагалища.
|
Для лечения и обследования в условиях стационара.
|
1. См. объем обследования на амбулаторном этапе.
2. Дополнительно:
1) Осмотр врача-акушера-гинеколога (зондирование или осмотр влагалища в детских зеркалах).
2) В процессе обследования и лечения повторно:
общий (клинический) анализ крови развернутый, анализ крови биохимический, анализ мочи общий, коагулограмма, время свертывания крови, время кровотечения).
3) Консультации врачей-специалистов:
а) врача- анестезиолога-реаниматолога;
б) врача-хирурга;
в) врача-уролога.
3. Морфологическое исследование удаленного препарата.
|
1. Рассечение атрезированного (плотного) гимена.
2. Вскрытие и опорожнение гематокольпоса.
3. Пункция гематокольпоса при атрезии части влагалища.
4. Рассечение перегородки влагалища. В условиях областной больницы или перинатального центра:
1. Гистероскопия.
2. Фистулография.
3. Лапароскопия.
4. Рассечение внутриматочной перегородки методом гистерорезектоскопии.
5. Рассечение перегородки влагалища.
6. Лапароскопическим / комбинированным доступом:
1) Удаление рудиментарного рога.
2) Удаление рудиментарной матки при аплазии шейки матки и полной аплазии влагалища.
3) Метропластика по Штрассману (в т.ч. комбинированным доступом).
4) Кольпопоэз из тазовой брюшины с лапароскопической ассистенцией.
5) Рассечение урогенитального синуса, интроитопластика.
6) Пластика вульвы.
7) Клитороредукция, резекция кавернозных тел.
8) Создание маточно-влагалищного соустья при аплазии шейки матки.
9) Вскрытие и опорожнение гемато(пио) кольпоса при атрезии или аплазии влагалища (полной / частичной).
10) Вскрытие и опорожнение гемато(пио) сальпинкса при частичной аплазии или атрезии влагалища, санация брюшной полости.
11) Пластика влагалища.
12) Создание маточно-вульварного соустья при аплазии матки.
13) Создание маточно-влагалищного соустья при аплазии нижней и средней трети влагалища.
14) Гонадэктомия, аднексэктомия.
7. Кольпоэлонгация (комплексный бескровный кольпопоэз).
8. Реконструктивно-пластические операции с формированием уретры, мочевого резервуара, неовлагалища при сохранившейся клоаке.
9. Клитороредукция, резекция кавернозных тел.
10. Ампутация клитора.
11. Рассечение урогенитального синуса.
|
1. Метронидазол
2. Цефалоспорины 2 поколения (Цефуроксим)
3. Цефалоспорины 3 поколения (цефтриаксон, цефоперазон + сульбактам)
4. Фторхинолоны
5. Макролиды
6. Аминогликозиды (амикацин)
7. Пенициллины в комбинации с ингибиторами бета-лактамаз амоксициллин + клавулановая кислота
8. Триазола производные
9. Антисептики для местного применения
10. Растворы для коррекции водно-электролитного баланса (раствор Рингера, стерофундин изотонический).
11. Антикоагулянты прямые (гепарин и его производные, эноксапарин натрия)
12. Этанол раствор для наружного применении
Анестезиологическое обеспечение:
1. Атропина гидрохлорид
2. Дифенгидрамина гидрохлорид
3. Наркотические анальгетики (тримеперидин, фентанил)
4. Анестетики общие другие (кетамин, пропофол)
5. Амиды (бупивакаин, ропивакаин)
6. Мидозолам
При лапаротомии / лапароскопии:
1. Барбитураты (тиопентал натрия)
2. Холина производные (суксаметония хлорид и йодид)
3. Четвертичные аммониевые соединения (пипекурония бромид, рокурония бромид (взамен векурония бромида)
4. Галогенизированные гидрокарбоны (севофлуран жидкость для ингаляций)
5. Наркотические анальгетики (тримеперидин, фентанил)
6. Опиоиды (трамадол)
7. Холинэстеразы ингибиторы (неостигмина метилсульфат)
|
|
Опущение и выпадение внутренних половых органов в сочетании с недержанием мочи или без
N81.0 Уретроцеле у женщин
N81.1 Цистоцеле
N81.2 Неполное выпадение матки и влагалища
N81.3 Полное выпадение матки и влагалища
N81.4 Выпадение матки и влагалища неуточненное
N81.5 Энтероцеле влагалища
N81.6 Ректоцеле
N81.8 Другие формы выпадения женских половых органов
N81.9 Выпадение женских половых органов неуточненное
N81.8 старый разрыв с вовлечением мышц тазового дна
N99.3 Выпадение свода влагалища после экстирпации матки
N83.4 Выпадение и грыжа яичника и маточной трубы
N39.4 Другие уточненные виды недержания мочи
|
1. Обследование в соответствии с рубрикой А.
2. По показаниям и при направлении на плановую госпитализацию с рубрикой А и Б.
3. Консультация врача-уролога при (наличии жалоб со стороны мочевыводящих путей и мочеполовой диафрагмы).
4. Консультация врача-хирурга (при наличии жалоб со стороны аноректального отдела диафрагмы таза).
5. УЗИ почек (по назначению врача-уролога).
6. Экскреторная урография (по назначению врача- уролога).
7. Комбинированное уродинамическое исследование при недержании мочи различного генеза (по показаниям).
|
1. Экстракорпоральная магнитная стимуляции органов малого таза (10 сеансов).
2. Тренировка мышц тазового дна, в том числе в режиме биологической обратной связи.
3. Лечение (при наличии декубитальной язвы).
4. Медикаментозное лечение недержания мочи.
|
Оперативное лечение.
|
1. См. объем обследования на амбулаторном этапе.
2. Дополнительно:
1) Осмотр врача-акушера-гинеколога.
2) Госпитальный спектр для поступивших в экстренном порядке.
3) Консультации врачей- специалистов:
а) врача-терапевта (при экстренной госпитализации, подготовке к операции);
б) врача-анестезиолога-реаниматолога;
в) врача-хирурга;
г) врача-уролога.
4) В процессе обследования и лечения повторно: общий (клинический) анализ крови развернутый, анализ крови биохимический, анализ мочи общий, коагулограмма, время свертывания крови, время кровотечения).
|
1. Гистерэктомия или экстирпация культи шейки матки лапароскопическими / или комбинированным доступом в сочетании с:
а) сакровагинопексией с использованием сетчатых имплантов;
b) промонтопексией с использованием сетчатых имплантов.
2. Фиксирующие операции при сохранении органа, части органа:
а) сакрогистеропексия или сакроцервикопексия с использованием сетчатых имплантов с использованием лапароскопического или комбинированного доступов;
б) промонтофиксация
матки или культи шейки матки с использованием синтетических сеток.
3. Укрепление связочного аппарата матки.
4. Облитерация дугласова пространства в сочетании с базовым этапом операции.
5. Пластика шейки матки / ампутация шейки матки / манчестерская операция.
6. Слинговые операции (TVT-0, TVT, ТОТ) с использованием имплантов.
7. Пластические операции на стенках влагалища в сочетании с реконструкцией тазового дна с использованием сетчатых имплантов в сочетании или без- со слинговыми операциями.
8. Вагинальная гистерэктомия в сочетании с реконструкцией тазового дна с использованием или без-сетчатых имплантов в сочетании со слинговыми операциями.
9. Экстракорпоральная магнитная стимуляции органов малого таза (10 сеансов).
10. Периуретральное введение объем образующих средств.
11. Резекция шейки матки.
12. Пластика шейки матки.
13. Восстановление вульвы и промежности.
14. Восстановление влагалищной стенки.
15. Сфинктеролеваторопластика.
|
1. Метронидазол
2. Цефалоспорины 2 поколения
3. Цефалоспорины 3 поколения (цефтриаксон, цефоперазон + сульбактам)
4. Фторхинолоны
5. Макролиды
6. Аминогликозиды (амикацин)
7. Пенициллины в комбинации с ингибиторами бета-лактамаз амоксициллин + клавулановая кислота
8. Триазола производные
9. Антисептики для местного применения
10. Растворы для коррекции водно-электролитный баланса (раствор Рингера, стерофундин изотонический).
11. Антикоагулянты прямые (гепарин и его производные, эноксапарин натрия)
12. Этанол раствор для наружного применения.
Анестезиологическое обеспечение:
1. Атропина гидрохлорид
2. Дифенгидрамина гидрохлорид
3. Наркотические анальгетики (тримеперидин, фентанил)
4. Анестетики общие другие (кетамин, пропофол)
5. Амиды (бупивакаин, ропивакаин)
6. Мидозолам
При лапаротомии / лапароскопии:
1. Барбитураты (тиопентал натрия)
2. Холина производные (суксаметония хлорид и йодид)
3. Четвертичные аммониевые соединения (пипекурония бромид, рокурония бромид (взамен векурония бромида)
4. Галогенизированные гидрокарбоны (севофлуран жидкость для ингаляций)
5. Наркотические анальгетики (тримеперидин, фентанил)
6. Опиоиды (трамадол)
7. Холинэстеразы ингибиторы (неостигмина метилсульфат)
|
|
Другие невоспалительные болезни матки, за исключением шейки матки
N85.0 Железистая гиперплазия эндометрия
N85.1 Аденоматозная гиперплазия эндометрия
N85.2 Гипертрофия матки
N85.3 Субинволюция матки
N85.4 Неправильное положение матки
N85.6 Внутриматочные синехии
N85.7 Гематометра
N85.8 Другие уточненные невоспалительные болезни матки
N85.9 Невоспалительная болезнь матки неуточненная
|
1. Обследование в соответствии с рубрикой А.
2. По показаниям и при направлении на плановую госпитализацию с рубрикой А и Б.
3. В послеродовый период с рубрикой А и Б, В.
4. Консультация врача-терапевта (по показаниям).
5. Гистологическое исследование удаленного новообразования женских половых органов.
|
Природные и полусинтетические эстрогены, производные прегнена, производные прегнадиена, производные эстрена. Гормоны гипоталамуса, гипофиза, гонадотропины и их антагонисты. Нестероидные противовоспалительные препараты. Комбинированные оральные контрацептивы. Манипуляции и оперативные вмешательства:
1. раздельное диагностическое выскабливание;
2. гистероскопия;
3. гистологическое исследование удаленного новообразования женских половых органов.
|
Невозможность лечения в амбулаторных условиях.
|
1. Осмотр врача-акушера-гинеколога.
2. Морфологическое исследование
удаленного препарата.
3. УЗИ гениталий по показаниям.
4. Консультация врача-анестезиолога-реаниматолога.
|
1. РДВ.
2. Гистероскопия.
3. Гистерорезектоскопия.
4. Разъединение
внутриматочных сращений.
5. Аблация эндометрия.
6. Гистерэктомия (рецидивирующая аденоматозная гиперплазия эндометрия).
7. Установка внутриматочного контрацептива.
|
1. Метронидазол
2. Цефалоспорины 2 поколения (Цефуроксим)
3. Фторхинолоны
4. Макролиды
5. Аминогликозиды (амикацин)
6. Пенициллины в комбинации с ингибиторами бета-лактамаз амоксициллин + клавулановая кислота
7. Триазола производные
8. Антисептики для местного применения
9. Растворы для коррекции водно-электролитного баланса (раствор Рингера, стерофундин изотонический).
10. Этанол раствор для наружного применения Анестезиологическое обеспечение:
11. Атропина гидрохлорид
12. Дифенгидрамина гидрохлорид
13. Наркотические анальгетики (тримеперидин, фентанил)
14. Анестетики общие другие (кетамин, пропофол)
15. Амиды (бупивакаин, ропивакаин)
16. Мидозолам
|
|
Отсутствие менструаций, скудные и редкие менструации
N91.0 Первичная аменорея
N91.1 Вторичная аменорея
N91.2 Аменорея неуточненная
N91.3 Первичная олигоменорея
N91.4 Вторичная олигоменорея
N91.5 Олигоменорея неуточненная
Е28.2 Синдром поликистоза яичников
Е28.3 Преждевременна я менопауза
Е28.8 Другие виды дисфункций яичников (метаболический синдром)
N88.8 Другие уточненные невоспалительные болезни шейки матки (атрезия цервикального канала)
N88.9 Невоспалительная болезнь шейки матки неуточненная
N85.6 Внутриматочные синехии
|
1. Обследование в соответствии с рубрикой А.
2. По показаниям и при направлении на плановую госпитализацию с рубрикой А и Б.
3. Гормональная проба с гестагенами, эстрогенами + гестагенами.
4. Гистеросальпингография.
5. По показаниям исследование уровня:
1) 17-гидроксипрогестерона в крови;
2) ДГА сульфата в крови;
3) прогестерона в крови;
4) общего эстрадиола в крови;
5) дигидротестостерона в крови;
6) глобулина, связывающего половые гормоны;
7) пролактина в крови;
8) ТТГ, свободного трийодтиронина (далее свободный Т3), свободный Т4
9) общего / свободного тестостерона в крови;
10) хорионического гонадотропина в крови;
11) ЛГ в сыворотке крови;
12) Исследование уровня ФСГ в сыворотке крови
13) АМГ.
6. Липидный спектр (Е28.2, Е28.3, Е28.8) Исследование уровня:
1) общих липидов в крови;
2) триглицеридов в крови;
3) холестерина в крови;
4) липопротеинов в крови.
7. Глюкозотолерантный тест.
8. Консультации врачей- специалистов (по показаниям):
а) врача-невролога;
б) врача-офтальмолога;
в) врача-психиатра;
г) врача-терапевта;
д) врача-фтизиатра;
е) врача-эндокринолога;
ж) врача-генетика.
9. Комплекс исследований пробанда
10. УЗИ:
1) щитовидной железы;
2) надпочечников;
з) мочевыводящих путей;
4) печени.
11. МРТ и рентгенологические исследования по показаниям:
1) рентгенография основания черепа;
2) МРТ головы;
3) МРТ органов малого таза.
4) рентгеноденситометрия позвоночника.
|
Бигуаниды, гестагены, природные и полусинтетические эстрогены, производные прегнена производные прегнадиена, производные эстрена, стимуляторы овуляции синтетические, допаминовых рецепторов стимуляторы, половые гормоны и их аналоги.
|
Необходимость в проведении эндоскопического обследования и лечения.
|
1. Осмотр врача-акушера-гинеколога.
2. В процессе обследования и лечения повторно: общий (клинический) анализ крови развернутый, анализ крови биохимический, анализ мочи общий, коагулограмма. время свертывания, время кровотечения.
3. Морфологическое исследование удаленного препарата.
4. Гистеросальпингография.
5. Консультация врача- анестезиолога-
реаниматолога.
|
1. Лапароскопия диагностическая.
2. Гистероскопия.
3. Гистерорезектоскопия.
4. Каутеризация / клиновидная резекция.
5. Удаление дисгенетичных гонад при мозаицизме.
6. Разделение внутриматочных сращений.
7. Бужирование цервикального канала.
8. Пластика шейки матки.
9. Ножевая / петлевая конизация шейки матки.
|
1. Метронидазол
2. Цефалоспорины 2 поколения (Цефуроксим)
3. Фторхинолоны
4. Макролиды
5. Аминогликозиды (амикацин)
6. Пенициллины в комбинации с ингибиторами бета-лактамаз амоксициллин + клавулановая кислота
7. Триазола производные
8. Антисептики для местного применения
9. Растворы для коррекции водно-электролитного баланса (раствор Рингера, стерофундин изотонический).
10. Этанол раствор для наружного применения
Анестезиологическое обеспечение:
1. Атропина гидрохлорид
2. Дифенгидрамина гидрохлорид
3. Наркотические анальгетики (тримеперидин, фентанил)
4. Анестетики общие другие (кетамин, пропофол)
5. Амиды (бупивакаин, ропивакаин)
6. Мидозолам
При лапаротомии / лапароскопии:
1. Барбитураты (тиопентал натрия)
2. Холина производные (суксаметония хлорид и йодид)
3. Четвертичные аммониевые соединения (пипекурония бромид, рокурония
бромид (взамен векурония бромида)
4. Галогенизированные гидрокарбоны (севофлуран жидкость для ингаляций)
5. Наркотические анальгетики (тримеперидин, фентанил)
6. Опиоиды (трамадол)
7. Холинэстеразы ингибиторы (неостигмина метилсульфат)
|
|
Обильные, частые и нерегулярные менструации
N92.0 Обильные и частые менструации при регулярном цикле
N92.1 Обильные и частые менструации при нерегулярном цикле
N92.2 Обильные менструации в пубертатном периоде
N92.3 Овуляторные кровотечения
N92.4 Обильные кровотечения в предменопаузном периоде
N92.5 Другие уточненные формы нерегулярных менструаций
N92.6 Нерегулярные менструации неуточненные
|
1. Обследование в соответствии с рубрикой А.
2. По показаниям и при направлении на плановую госпитализацию с рубрикой А и Б.
3. По показаниям обследование в соответствии с рубрикой В (при подозрении на хронический эндометрит).
4. Комплекс исследований для диагностики железодефицитной анемии.
5. Взятие аспирата из полости матки и его гистологическое исследование (пайпель-биопсия).
6. ПАП-тест
7. Консультации врачей- специалистов:
а) врача-терапевта;
б) врача-эндокринолога.
|
Природные и полусинтетические эстрогены, производные прегнена, производные прегнадиена, производные эстрена. Гормоны гипоталамуса, гипофиза, гонадотропины и их антагонисты. Препараты железа для перорального приема. Манипуляции и оперативные вмешательства:
1) РДВ;
2) гистероскопия;
3) разделение внутриматочных сращений;
4) аблация при новообразованиях женских половых органов;
5) выскабливание стенок цервикального канала;
6) гистологическое исследование удаленного новообразования женских половых органов.
|
1. Невозможность лечения и обследования в амбулаторных условиях.
2. Тяжелое состояние больной.
|
1. Осмотр врача-акушера-гинеколога.
2. Госпитальный спектр для поступивших в экстренном порядке.
3. В процессе обследования и лечения повторно: общий (клинический) анализ крови развернутый, анализ крови биохимический, анализ мочи общий, коагулограмма, время свертывания крови, время кровотечения.
4. Морфологическое исследование удаленного препарата.
5. Комплекс исследований для диагностики железодефицитной анемии.
6. Консультации врачей-специалистов:
а) врача-терапевта (при экстренной госпитализации, подготовке к операции);
б) врача-трансфузиолога;
в) врача-анестезиолога-реаниматолога.
|
1. РДВ.
2. Гистероскопия.
3. Разделение внутриматочных сращений.
4. Аблация при новообразованиях женских половых органов.
5. Выскабливание стенок цервикального канала.
|
См. лейомиома матки
|
|
N92.2
Обильные менструации в пубертатном периоде
|
УЗИ органов малого таза. Исследование уровня:
1) свободного Т4 крови;
2) ТТГ;
3) хорионического гонадотропина в крови;
4) прогестерона в крови;
5) общего эстрадиола в крови.
|
Природные и полусинтетические эстрогены, производные прегнена, производные прегнадиена, производные эстрена, препараты железа для перорального приема.
|
|
|
|
|
|
Другие аномальные кровотечения из матки и влагалища
N93.0 Посткоитальные или контактные кровотечения
N93.8 Другие уточненные аномальные кровотечения из матки и влагалища
N93.9 Аномальное маточное и влагалищное кровотечение неуточненное
|
1. Обследование в соответствии с рубрикой А.
2. По показаниям и при направлении на плановую госпитализацию с рубрикой А и Б.
3. По показаниям обследование в соответствии с рубрикой В.
4. Взятие аспирата из полости матки и его гистологическое исследование (пайпель-биопсия).
5. Биопсия новообразования шейки матки / влагалища с гистологическим исследованием.
6. Консультации врачей- специалистов:
а) врача-терапевта;
б) врача-эндокринолога;
в) врача-онколога.
7. Комплекс исследований для диагностики железодефицитной анемии.
8. Исследование уровня:
а) свободного Т4 крови;
б) ТТГ плазмы крови;
в) бета-субъединицы хорионического гонадотропина (далее - бета-ХГ) в крови.
|
Природные и полусинтетические эстрогены, производные прегнена, производные прегнадиена, производные эстрена, препараты железа для перорального приема. Манипуляции и оперативные
вмешательства:
1) РДВ и гистероскопия;
2) разделение внутри маточных сращений;
3) аблация при новообразованиях женских половых органов;
4) выскабливание стенок цервикального канала;
5) биопсия новообразования шейки матки / влагалища с возможностью гистологического исследования;
6) гистологическое исследование удаленного новообразования женских половых органов.
|
1. Невозможность лечения и обследования в амбулаторных условиях.
2. Тяжелое состояние больной.
|
1. Осмотр врача-акушера-гинеколога.
2. Госпитальный спектр для поступивших в экстренном порядке.
3. В процессе обследования и лечения повторно: общий (клинический) анализ крови развернутый, анализ крови биохимический, анализ мочи общий, коагулограмма, время свертывания крови, время кровотечения.
4. Взятие аспирата из полости матки и его цитологическое исследование (пайпель-биопсия).
5. Биопсия новообразования шейки матки / влагалища с возможностью гистологического исследования.
6. Бактериологическое исследование на флору и чувствительность к антибиотикам.
7. Морфологическое исследование удаленного препарата.
8. Консультации врачей- специалистов:
а) врача-терапевта;
б) врача-анестезиолога-реаниматолога.
9. Комплекс исследований для диагностики железодефицитной анемии.
|
1. РДВ и гистероскопия.
2. Выскабливание стенок цервикального канала.
3. Биопсия новообразования шейки матки / влагалища.
4. Разделение внутриматочных сращений.
5. Ножевая / петлевая конизация шейки матки.
6. Гистологическое исследование удаленного новообразования женских половых органов.
|
1. Метронидазол
2. Цефалоспорины 2 поколения (Цефуроксим)
3. Фторхинолоны
4. Макролиды
5. Аминогликозиды (амикацин)
6. Пенициллины в комбинации с ингибиторами бета-лактамаз амоксициллин + клавулановая кислота
7. Триазола производные
8. Антисептики для местного применения
9. Растворы для коррекции водно-электролитного баланса (раствор Рингера, стерофундин изотонический).
10. Этанол раствор для наружного применения.
Анестезиологическое обеспечение:
1. Атропина гидрохлорид
2. Дифенгидрамина гидрохлорид
3. Наркотические анальгетики (тримеперидин, фентанил)
4. Анестетики общие другие (кетамин, пропофол)
5. Амиды (бупивакаин, ропивакаин)
6. Мидозолам
|
|
Болевые и другие состояния, связанные с женскими половыми органами и менструальным циклом
|
|
|
|
|
|
|
|
N94.0 Боли в середине менструального цикла
|
УЗИ гениталий
При исключении апоплексии яичника:
1) Обследование в соответствии с рубрикой А.
2) По показаниям обследование в соответствии с рубрикой В.
3) Консультации врачей- специалистов по показаниям:
а) врача-терапевта;
б) врача-эндокринолога;
в) врача-невролога.
4) По показаниям исследование
уровня:
а) бета-ХГ крови;
б) прогестерона в крови;
в) общего эстрадиола в крови.
|
Антибактериальные препараты системного применения с учетом возбудителя и чувствительностью к антибиотикам (по показаниям), нестероидные противовоспалительные препараты, комбинированные эстроген-гестагенные препараты.
|
При подозрении на апоплексию яичника госпитализация в стационар в экстренном порядке. Неэффективность консервативной терапии.
|
1. Осмотр врача-акушера-гинеколога.
2. Госпитальный спектр для поступивших в экстренном порядке.
3.В процессе обследования и лечения повторно: общий коагулограмма, время свертывания крови, время кровотечения).
4. Морфологическое исследование удаленного препарата.
5. Консультации врачей- специалистов:
а) врача-терапевта (при экстренной госпитализации подготовке к операции);
б) врача-анестезиолога-реаниматолога.
|
При подозрении на апоплексию яичника:
1) Наблюдение, консервативное лечение.
2) Диагностическая лапароскопия.
3) Лапароскопическая / лапаротомическая коагуляция / резекция / ушивание яичника.
|
1. Метронидазол
2. Цефалоспорины 2 поколения (Цефуроксим)
3. Фторхинолоны
4. Макролиды
5. Аминогликозиды (амикацин)
6. Пенициллины в комбинации с ингибиторами бета-лактамаз амоксициллин + клавулановая кислота
7. Триазола производные
8. Антисептики для местного
применения
9. Растворы для коррекции водно- электролитного баланса(р-р Рингера, стерофундин изотонический).
10. Этанол раствор для наружного применения
При внутрибрюшном кровотечении см. лейомиому матки
Анестезиологическое обеспечение:
1. Атропина гидрохлорид
2. Дифенгидрамина гидрохлорид
3. Наркотические анальгетики (тримеперидин, фентанил)
4. Анестетики общие другие (кетамин, пропофол)
5. Амиды (бупивакаин, ропивакаин)
6. Мидозолам
При лапаротомии / лапароскопии:
1. Барбитураты (тиопентал натрия)
2. Холина производные (суксаметония хлорид и йодид)
3. Четвертичные аммониевые соединения (пипекурония бромид, рокурония бромид (взамен векурония бромида)
4. Галогенизированные гидрокарбоны (севофлуран жидкость для ингаляций)
5. Наркотические анальгетики (тримеперидин, фентанил)
6. Опиоиды (трамадол)
7. Холинэстеразы ингибиторы (неости гмина метилсульфат)
|
|
N94.1 Диспареуния
N94.2 Вагинизм
N94.4 Первичная дисменорея
N94.5 Вторичная дисменорея
N94.6 Дисменорея неуточненная
N94.8 Другие уточненные состояния, связанные с женскими половыми органами и менструальным циклом
N94.9 Состояния, связанные с женскими половыми органами и менструальным циклом, неуточненные
|
1. Обследование в соответствии с рубрикой А.
2. По показаниям и при направлении на плановую госпитализацию с рубрикой А и Б.
3. По показаниям обследование в соответствии с рубрикой В.
4. Консультации врачей-специалистов по показаниям:
а) врача-терапевта;
б) врача-эндокринолога;
в) врача-невролога; (N94.1, N94.2)
г) врача-психиатра; (N94.1, N94.2)
д) врача-уролога;
е) врача-хирурга.
|
Нестероидные противовоспалительные препараты. Комбинированные эстрогенгестагенные препараты. Агонисты гонадотропин рилизинг гормона. Прогестагены. Физиотерапевтические методы лечения.
|
Неэффективность консервативной терапии. Необходимость обследования в условиях стационара.
|
1. Осмотр врача- акушера- гинеколога.
2. В процессе обследования и лечения повторно: общий (клинический) анализ крови развернутый, анализ крови биохимический, анализ мочи общий, коагулограмма, время свертывания крови, время кровотечения.
3. Морфологическое исследование удаленного препарата.
4. Консультация врача- анестезиолога-реаниматолога.
|
1. Диагностическая лапароскопия.
2. Гистероскопия.
Окончательный объем оперативного лечения решается интраоперационно.
|
|
N94.3 Синдром предменструального напряжения
|
1. Обследование в соответствии с рубрикой А.
2. Гормоны крови
Исследование уровня:
1) прогестерона в крови;
2) серотонина в крови. Консультации врачей- специалистов:
а) врача- невролога;
б) врача-психиатра;
в) врача-терапевта;
г) врача-эндокринолога.
УЗИ:
1) щитовидной железы;
2) почек и надпочечников;
3) печени;
4) молочных желез.
МРТ головного мозга с контрастированием.
|
Природные и полусинтетические эстрогены, производные прегнена, производные прегнадиена, производные эстрена, нестероидные противовоспалительные препараты, комбинированные оральные контрацептивы. Производные спиронолактона. Физиотерапевтические методы лечения. Агонисты люлиберина. Фитопрепараты.
|
|
|
|
|
|
Свищи с вовлечением женских половых органов
N82.0 Пузырно-влагалищный свищ
N82.1 Другие свищи женских мочеполовых путей
N82.2 Свищ влагалищно - тонкокишечный
N82.3 Свищ
влагалищно-толстокишечный
N82.4 Другие кишечно-генитальные свищи у женщин
N82.5 Свищи генитально-кожные у женщин
N82.8 Другие свищи женских половых органов
N82.9 Свищ женских половых органов неуточненный
|
1. Обследование в соответствии с рубрикой А.
2. По показаниям и при направлении на плановую госпитализацию с рубрикой А и Б.
3. Зондирование свищевого хода.
4. Ректовагинальное двуручное исследование (N82.2-N82.4).
5. Анализ влагалищных выделений на флору, степень чистоты.
6. Бактериологический посев влагалищных выделений + чувствительность к антибиотикам.
7. Бактериологический посев мочи + чувствительность к антибиотикам.
8. Фистулография, вагинография (по показаниям).
9. УЗИ мочевого пузыря, почек, мочеточников.
10. УЗИ матки.
11. Гистероскопия.
12. Гистеросальпинго- графия.
13. МРТ малого таза и компьютерная томография по показаниям.
14. Ирригоскопия (колоноскопия), ирригография (N82.2- N82.4).
15. Консультации врачей- специалистов:
а) врача-уролога;
б) врача-хирурга.
16. По назначению врача-уролога:
1) экскреторная урография;
2) цистоскопия / хромоцистоскопия;
3) ретроградная цистоскопия / уретероскопия.
|
1. Санация свища / влагалища.
2. Антибактериальные препараты системного и местного применения с учетом возбудителя и чувствительностью к антибиотикам, прочие противомикробные препараты, противогрибковые препараты системного и местного применения.
Интерфероны
3. Манипуляции и оперативные вмешательства:
1) микроклизмирование влагалища;
2) тампонирование лечебное влагалища;
3) гистероскопия;
4) цистоскопия;
5) фистулография, вагинография (по показаниям);
6) гистеросальпингография.
|
1. Для лечения и обследования в условиях стационара.
2. Ухудшение состояния больной.
|
1. См. объем обследования на амбулаторном этапе.
2. Дополнительно:
1) Осмотр врача-акушера-гинеколога.
2) В процессе обследования и лечения повторно: общий (клинический) анализ крови развернутый, анализ крови
биохимический, анализ мочи общий, коагулограмма, время свертывания крови, время кровотечения.
3) Морфологическое исследование удаленного препарата.
4) Консультация врача-анестезиолога-реаниматолога.
|
1. Микроклизмирование влагалища.
2. Тампонирование лечебное влагалища.
3. Гистероскопия.
4. Цистоскопия.
5. Фистулография, вагинография (по показаниям).
6. Гистеросальпингография.
Оперативное лечение:
1. Зашивание свища с использованием различных доступов.
2. Уретероцистоанастомоз.
3. Операция Боари (цистоуретеропластика).
4. Наложение уретероуретеро-анастомоза.
|
|
|
Невоспалительные болезни яичника, маточной трубы и широкой связки матки
|
|
|
|
|
|
|
|
N83.1 Киста желтого тела (разрыв / кровоизлияние)
|
УЗИ гениталий.
|
При подозрении на разрыв кисты желтого тела (кровоизлияние в кисту) госпитализация в стационар в экстренном порядке.
|
Подозрение на апоплексию яичника/ кровоизлияние в кисту желтого тела.
|
См. апоплексия яичника
|
|
N83.0 Фолликулярная киста яичника
N83.1 Киста желтого тела
N83.2 Другие и неуточненные кисты яичника
N83.8 Другие невоспалительные болезни яичника, маточной трубы и широкой связки матки
N83.9 Невоспалительная болезнь яичника, маточной трубы и широкой связки матки неуточненная
|
1. Обследование в соответствии с рубрикой А.
2. По показаниям и при направлении на плановую госпитализацию с рубрикой Б.
3. Контроль УЗИ в динамике.
|
Динамическое наблюдение.
|
Для планового оперативного лечения. N83.5 Перекручивание яичника, ножки яичника и маточной трубы.
|
См. доброкачественное новообразование яичника
|
|
Нарушения менопаузы и другие нарушения в околоменопаузном периоде
|
|
|
|
|
|
N95.1 Менопаузное и климактерическое состояние у женщин
N95.2 Постменопаузный атрофический вагинит
N95.3 Состояния, связанные с искусственно вызванной менопаузой
N95.8 Другие уточненные нарушения менопаузного и
перименопаузного периода
N95.9 Менопаузные и перименопаузные нарушения неуточненные
М81.0остеопороз постменопаузный
М80.0 Оостеопороз постменопаузный с патологическим переломом
N34.2 постменопаузный уретрит
|
1. Обследование в соответствии с рубрикой А.
2. По показаниям и при направлении на плановую госпитализацию с рубрикой А и Б.
3. Денситометрия.
|
Заместительная гормональная терапия (трансдермальные и пероральные формы). Витамины и витаминоподобные средства в комбинациях. Корректоры метаболизма костной и хрящевой ткани в комбинациях.
|
|
|
|
|
|
N95.3 Состояния, связанные с искусственно вызванной постменопаузой
|
|
Заместительная гормональная терапия (трансдермальные и пероральные). Корректоры метаболизма костной и хрящевой ткани в комбинациях.
|
|
|
|
|
|
Осложнения, связанные с искусственным оплодотворением
|
|
|
|
|
|
|
|
N98.0 Инфекция, связанная с искусственным оплодотворением
|
|
|
|
1. Осмотр врача-акушера-гинеколога.
2. Госпитальный спектр для поступивших в экстренном порядке.
3. В процессе обследования и лечения повторно: общий (клинический) анализ крови развернутый, анализ крови биохимический, анализ мочи общий, коагулограмма, время свертывания крови, время кровотечения, бета-ХГ.
4. УЗИ гениталий в динамике.
5. УЗИ органов брюшной полости.
6. Консультации врачей-специалистов:
а) врача-терапевта (при экстренной госпитализации, подготовке к операции);
б) врача-хирурга;
в) врача- анестезиолога-реаниматолога.
|
См. гнойно-септические заболевания
|
|
N98.1 Гиперстимуляция яичников
N98.2 Осложнения, связанные с попыткой имплантации оплодотворенной яйцеклетки после экстракорпорального оплодотворения
N98.3 Осложнения, связанные с попыткой имплантации эмбриона
N98.8 Другие осложнения, связанные с искусственным оплодотворением
N98.9 Осложнение, связанное с искусственным оплодотворением, неуточненное
|
|
|
|
1. Пункция и эвакуация
асцитической жидкости.
2. Пункция брюшной полости через задний свод.
3. Аппаратный мониторинг (по показаниям).
4. При внутрибрюшном кровотечении:
1) лапароскопия диагностическая / лечебная
2) коагуляция.
|
1. Метронидазол
2. Цефалоспорины 2 поколения
3. Фторхинолоны
4. Макролиды
5. Аминогликозиды
6. Пенициллины в комбинации с ингибиторами бета-лактамаз амоксициллин + клавулановая кислота
7. Триазола производные
8. Антисептики для местного применения
9. Растворы для коррекции водно-электролитного баланса (раствор Рингера, стерофундин изотонический).
10. Этанол раствор для наружного применения. При внутрибрюшном кровотечении см. лейомиому матки
Анестезиологическое обеспечение:
1. Атропина гидрохлорид
2. Дифенгидрами-нагидрохлорид
3. Наркотические анальгетики (тримеперидин, фентанил)
4. Анестетики общие другие (кетамин, пропофол)
5. Амиды (бупивакаин, ропивакаин)
6. Мидозолам
При лапаротомии / лапароскопии:
1. Барбитураты (тиопентал натрия)
2. Холина производные (суксаметония хлорид и йодид)
3. Четвертичные аммониевые соединения (пипекурония бромид, рокурония бромид (взамен векурония бромида)
4. Галогенизированные гидрокарбоны (севофлуран жидкость для ингаляций)
5. Наркотические анальгетики (тримеперидин, фентанил)
6. Опиоиды (трамадол)
7. Холинэстеразы ингибиторы (неостигмина метилсульфат)
При синдроме гиперстимуляции, геморрагическом шоке назначения врача-анестезиолога-реаниматолога
|
|
Доброкачественная дисплазия молочной железы. Гипертрофия молочной железы. Образование в молочной железе неуточненное
N60.0 Солитарная киста молочной железы
N60.1 Диффузная кистозная мастопатия
N60.2 Фиброаденоз молочной железы
N60.3 Фибросклероз молочной железы
N60.4 Эктазия протоков молочной железы
N60.8 Другие доброкачественные дисплазии молочной железы
N60.9 Доброкачественная дисплазия молочной железы
N62 Гипертрофия молочной железы
N63 Образование в молочной железе неуточненное
|
1. При кистозно-узловой форме направление в онкологический диспансер.
2. Обследование в соответствии с рубрикой А. При направлении на плановую госпитализацию для оперативного лечения - с рубрикой Б.
3. Осмотр и пальпация молочных желез.
4. УЗИ молочных желез + допплерография.
5. Рентгеномаммография /
дуктография.
6. ФСГ, ЛГ, ТТГ, свободный Т4, пролактин, эстрадиол, прогестерон.
7. Биопсия после менструации.
8. Микроскопическое исследование отделяемого из соска.
9. Гистологическое исследование препарата.
10. Консультация врача-онколога.
11. УЗИ щитовидной железы, надпочечников.
12. Кортизол крови, 17- кетостероиды
|
1. Препараты, содержащие прутняк.
2. Фитотерапия.
3. Йодид калия.
4. Прогестагены.
5. Ингибиторы пролактина.
6. Антиэстрогены.
7. Подбор заместительной гормональной терапии.
8. Комбинированные оральные контрацептивы.
|
Невозможность лечения и обследования в амбулаторных условиях.
|
|
Секторальная резекция.
|
|
|
Другие болезни молочной железы Галакторея, не связанная с деторождением Мастодиния
|
|
|
|
|
|
|
|
N64.4 Мастодиния (диффузная мастопатия)
|
1. Обследование в соответствии с рубрикой А.
2. Осмотр и пальпация молочных желез.
3. УЗИ молочных желез + допплерография.
4. Рентгеномаммография.
|
1. Препараты, содержащие прутняк.
2. Фитотерапия
3. Комбинированные оральные контрацептивы.
4. Ингибиторы пролактина.
|
|
|
|
|
|
N64.3 Галакторея, не связанная с деторождением
|
1. Обследование в соответствии с рубрикой А. При направлении на плановую госпитализацию для оперативного лечения с рубрикой Б.
2. Осмотр и пальпация молочных желез.
3. УЗИ молочных желез + допплерография.
4. Рентгеномаммография.
5. ФСГ, ЛГ, ТТГ, свободный Т4, пролактин, эстрадиол, прогестерон.
6. Микроскопическое исследование отделяемого из соска.
7. Консультация врача- эндокринолога.
8. МРТ с контрастом.
|
1. Прогестагены.
2. Ингибиторы пролактина.
|
Неэффективность консервативной терапии в амбулаторных условиях. Ухудшение течения заболевания.
|
|
|
|
Этапность оказания медицинской помощи девочкам с гинекологическими заболеваниями в возрасте до 17 лет включительно
Базовый спектр обследования в амбулаторных условиях
|
Рубрика
|
Диагностические процедуры
|
|
А - обязательный минимум обследований гинекологических больных
|
Анамнез и жалобы; визуальное исследование кожных покровов (стрии, акне, гиперпигментация, распределение и выраженность оволосения), ротоглотки, молочных желез, наружных половых органов; пальпаторное исследование молочных желез, щитовидной железы, наружных половых органов; оценка степени развития молочных желез (В 1-5) и полового оволосения (Р1-5,6) по Таннеру; измерение артериального давления (далее - АД); измерение температуры тела (по показаниям); антропометрия; подсчет индекса массы тела (далее - ИМТ); оценка соответствия физического развития и ИМТ возрасту пациентки; заполнение повозрастной центильной шкалы роста и массы тела.
УЗИ органов малого таза трансабдоминальное (предпочтительно на 3-5 день менструального цикла) по показаниям и при углубленной диспансеризации в возрасте 10, 12, 14, 15, 16 и 17 лет. Бимануальное ректоабдоминальное (по показаниям) или влагалищное исследование. Микроскопическое исследование отделяемого женских половых органов на аэробные и факультативно-анаэробные микроорганизмы, цитология мазков (РАР-тест) у девочек, имеющих сексуальные контакты. УЗИ молочных желез (по показаниям).
|
|
Б - предоперационная подготовка больных с гинекологическими заболеваниями
|
См. рубрику А - обязательный минимум обследований гинекологических больных.
Анализы крови (*; **; ***) и мочи. Определение группы крови и резус-фактора. Определение антител к бледной трепонеме (Treponema pallidum) в крови, ВИЧ, HBsAg, HCV. Рентгенологическое исследование органов грудной клетки (флюорография) - 1 раз в год, ЭКГ.
Консультации: врача-педиатра или врача-терапевта подросткового, смежных врачей-специалистов (по показаниям).
|
| |
|
|
* Анализ крови развернутый
** Биохимический анализ крови: исследование уровня общего белка крови, креатинина, уровня АЛТ, ACT, мочевины, общего билирубина, прямого билирубина, глюкозы крови, холестерина, натрия, калия крови.
*** Коагулограмма
|
Базовый объем обследования в стационарных условиях
Осмотр врача-акушера-гинеколога: Анамнез. Общее физикальное обследование органов дыхания, кровообращения, пищеварения, мочевыводящей системы, молочных желез. Вульвоскопия. Вагиноскопия. Оценка степени развития молочных желез (В1-5) и полового оволосения (Р1-5,6) по Таннеру; измерение АД; измерение температуры тела (по показаниям); антропометрия; подсчет индекса массы тела (ИМТ); оценка соответствия физического развития и ИМТ возрасту пациентки; заполнение повозрастной центильной шкалы роста и массы тела.
Госпитальный спектр для поступивших в экстренном порядке: Анализы крови (*; **;***) и мочи. Определение основных групп крови (А, В, 0) и резус-принадлежности, RW, определение антител классов М, G к вирусу иммунодефицита человека ВИЧ-1 и ВИЧ-2 в крови, определение антител классов М, G к антигену вирусного гепатита В и вирусному гепатиту С в крови.
Рентгенография легких (флюорография) или документальное подтверждение - 1 раз в год, ЭКГ. Микроскопическое исследование отделяемого женских половых органов на аэробные и факультативно-анаэробные микроорганизмы, цитология мазков (РАР-тест). УЗИ матки и придатков трансабдоминальное (трансвагинальное) при поступлении, далее - по показаниям. Консультации: врача-педиатра, врача-терапевта, смежных врачей-специалистов (по показаниям).
|
Нозологическая форма (код по МКБ-Х)
|
Объем обследования и лечения на амбулаторном этапе
|
Показания для госпитализации (код по МКБ-Х)
|
Объем обследования и лечения на стационарном этапе
|
|
диагностические мероприятия, консультации смежных врачей-специалистов
|
лечебные мероприятия
|
диагностические мероприятия, консультации смежных врачей-специалистов
|
лечебные мероприятия
|
Перечень используемых лекарственных средств
|
|
Другие воспалительные болезни влагалища и вульвы
Изъязвление и воспаление вульвы и влагалища при болезнях, классифицированных в других рубриках
N76.0 Острый вагинит
N76.1 Подострый и хронический вагинит
N76.2 Острый
Вульвит
N76.3 Подострый и хронический вульвит
N76.4 Абсцесс вульвы
N76.5 Изъязвление влагалища
N76.6 Изъязвление вульвы
76.8 Другие уточненные воспалительные болезни влагалища и вульвы
N77.0* Изъязвление вульвы при инфекционных и паразитарных болезнях, классифицированных в других рубриках
N77.1 * Вагинит, вульвит и вульвовагинит при инфекционных и паразитарных болезнях, классифицированных в других
Рубриках
N77.8* Изъязвление и воспаление вульвы и влагалища при других болезнях, классифицированных в других рубриках
|
1. Обследование в соответствии с рубрикой А.
2. При направлении на плановую госпитализацию для оперативного лечения - с рубрикой Б.
3. Общий анализ крови и мочи.
4. Вульвоскопия и вагиноскопия.
5. Микробиологическое исследование отделяемого (соскоба) со стенок влагалища на аэробные и факультативно-аэробные микроорганизмы, в том числе грибы, и их чувствительность к антибиотикам и другим препаратам.
6. Исследование влагалищного отделяемого с помощью ПЦР - диагностикумов для хламидий, трихомонад, гонореи, вируса простого герпеса 1, 2 типа, цитомегаловируса, уреаплазмы, микоплазмы, вируса папилломы человека (при указании на подобные заболевания в семье, при изнасиловании или иных действиях сексуального характера).
7. Комплекс исследований для выявления аллергена (при наличии проявлений атопического дерматита).
8. Исследование уровня сывороточного иммуноглобулина Е в крови аллергена (при наличии проявлений атопического дерматита).
9. Микроскопия соскоба с кожи (при выявлении лейкоплакии и гиперкератоза кожи больших и малых половых губ).
10. Микроскопическое исследование отпечатков с поверхности перианальных складок на яйца гельминтов.
11. Микроскопическое исследование отпечатков с поверхности кожи перианальных складок на яйца остриц (Enterobius vermicularis).
12. Микроскопическое исследование кала
на яйца и личинки гельминтов.
13. УЗИ мочевыводящих путей.
14. Консультации врачей- специалистов (по показаниям);
а) врача-педиатра (при отсутствии врачей- специалистов в соответствии с выявленными сопутствующими воспалительными заболеваниями);
б) врача-оториноларинголога (при указании на недавно перенесенное или имеющееся воспаление носа и ротоглотки);
в) врача-уролога (при указании на недавно перенесенное или имеющееся воспаление мочевого пузыря и почек);
г) врача-аллерголога-иммунолога (при наличии проявлений атопического дерматита);
д) врача-дерматовенеролога (при подозрении на кожное заболевание вульвы и промежности);
е) врача-физиотерапевта.
15. При подготовке к госпитализации:
а) Рентгенологическое исследование органов грудной клетки (и при подозрении на туберкулез).
б) RW (и при подозрении на сифиломы).
в) Определение антител класса М , G (IgM, IgG) к Human immunodeficiency virus HIV 1 и HIV 2, антигена HBsAg Hepatitis В virus, антител класса М , G (IgM, IgG) к Hepatitis С virus.
|
1. Ультрафиолетовое облучение (далее - УФО) или светолечение (поляризованным светом) области вульвы.
2. Фитовоздействие на область промежности.
3. Введение лекарственных средств интравагинально (с антисептиками, антибиотиками, антипротозойными средствами, антимикотиками).
4. Спринцевание влагалища растворами антисептиков.
5. Накожное применение лекарственных средств (мазевые, кремовые или гелевые аппликации на наружные половые органы с бактериостатическими, антибактериальными, анестезирующими, вяжущими и десенсибилизирующими веществами).
6. По показаниям - лечение глистной инвазии, хламидиоза, уреаплазмоза, герпетических и папилломавирусных образований, применение иммуномодуляторов.
7. При сочетании с синехиями малых половых губ - аппликации крема с эстриолом и противорубцовыми комплексными препаратами.
8. Антимикотики (при грибковых поражениях вульвы и влагалища и в сочетании с антибиотиками).
9. Антигистаминные препараты (при указаниях и проявлениях местных и системных аллергических реакций).
10. Эубиотики или пробиотики (после окончания антибиотикотерапии и при подтверждении дисбактериоза влагалища и кишечника).
11. Лазеротерапия при болезнях наружных женских половых органов.
|
1. Отсутствие эффекта от лечения в амбулаторных условиях.
2. Подозрение на инородное тело влагалища или органическую патологию внутренних половых органов.
3. Необходимость хирургического разделения грубого или полного сращения малых половых губ, удаления кондилом вульвы и влагалища.
4. Абсцесс вульвы.
|
1. См. объем обследования на амбулаторном этапе.
2. Дополнительно:
1) Госпитальный спектр для поступивших в экстренном порядке.
2) Бактериологическое исследование отделяемого женских половых органов на аэробные и факультативно-анаэробные
микроорганизмы и чувствительность к антибиотикам.
3) Биопсия прицельная.
4) Морфологическое исследование удаленного препарата.
|
1. Вскрытие и дренирование абсцесса вульвы.
2. Прицельная биопсия язвы.
3. Жидкостная вагиноскопия под общим обезболиванием.
4. Удаление инородного тела.
5. Разделение грубых полных синехий.
|
1. Метронидазол
2. Доксициклин
3. Цефалоспорины 2, 3 поколения
4. Макролиды
5. Аминогликозиды
6. Пенициллины в комбинации с ингибиторами бета-лактамаз амоксициллин + клавулановая кислота
7. Триазола производные
8. Антисептики для местного применения Анестезиологическое обеспечение:
1. Атропина гидрохлорид
2. Дифенгидрамина гидрохлорид
3. Наркотические анальгетики (тримеперидин, фентанил)
4. Анестетики общие другие (кетамин, пропофол)
5. Мидозолам
6. Наркотические анальгетики (тримеперидин, фентанил)
7. Опиоиды (трамадол)
|
|
Преждевременное половое развитие (далее - ППР) Е30.1
|
1. Обследование в соответствии с рубрикой А.
2. При направлении на плановую госпитализацию для оперативного лечения - с рубрикой Б.
3. Прием (осмотр и консультация) врача-акушера-гинеколога.
4. Вульвоскопия.
5. Вагиноскопия.
6. Цитологическое исследование влагалищных мазков для выявления поверхностных эпителиальных клеток.
7. Определение костного возраста по данным рентгенографии кистей и запястья рук (детям в возрасте 2 лет и более).
8. УЗИ молочных желез.
9. УЗИ щитовидной железы.
10. УЗИ надпочечников.
11. Гормональный профиль: ЛГ, ФСГ, эстрадиол, пролактин, ТТГ, свободный Т4, свободный Т3, кортизол, 17- гидроксипрогестерон (далее - 17-ОП), дегидро-эпиандростерона сульфат (далее ДЭГА-сульфат), андростендион, тестостерон, АМГ, антитела к тиреопероксидазе (далее - антитела к ТПО) и тиреоглобулину (далее - антитела к ТГ).
12. Исследование уровня микроэлементов сыворотки крови (натрий, калий, хлор).
13. Медикаментозные пробы с агонистами ГН-РГ при подозрении на полную форму ППР или с аналогом АКТГ при завышенном содержании 17-ОП и гипокортизолемии.
14. Молекулярно- генетическое исследование сыворотки крови на маркеры ВДКН (по показаниям).
15. Эхо-энцефалография.
16. МРТ головного мозга с контрастированием.
17. Электроэнцефалограмма.
18. Консультации врачей- специалистов:
а) врача-педиатра (при отсутствии врачей- специалистов в соответствии с выявленными сопутствующими заболеваниями);
б) врача-детского эндокринолога;
в) врача-невролога;
г) врача-нейрохирурга (по показаниям).
19. При подготовке к госпитализации:
а) Микроскопическое исследование отпечатков с поверхности перианальных складок на яйца гельминтов.
б) Микроскопическое исследование кала на яйца и личинки гельминтов.
в) Рентгенологическое исследование органов грудной клетки.
г) ЭКГ.
д) RW.
е) Определение антител класса М , G (IgM, IgG) к Human immunodeficiency virus HIV 1 и HIV 2, антигена HBsAg Hepatitis В virus, антител класса М , G (IgM, IgG) к Hepatitis С virus.
|
1. При полной форме ППР - терапия депо-препаратами, содержащими агонисты ЛГ-РГ(при костном возрасте не более 11,5 лет), либо назначение гестагенов (производных прегнена с антиандрогенным свойством) в непрерывном режиме, либо назначение блокаторов ароматазы (при синдроме Мак-Кьюна- Олбрайта- Брайцева).
2. При фолликулярных кистах яичников динамическое наблюдение в течение 3-х месяцев, при персистирующих кистах - оперативное лечение.
3. При нарушении функции щитовидной железы (субклинический, манифестный гипотиреоз, диффузный эутиреоидный зоб)- назначение препаратов йода или препаратов тиреоидных гормонов.
4. Диуретики (при внутричерепной гипертензии).
5. Препараты, улучшающие мозговое кровообращение, психостимуляторы и ноотропы, противоэпилептические препараты (по показаниям).
6. При гетеросексуальном ППР на фоне ВДКН без потери соли - заместительная терапия глюкокортикоидными препаратами;
с потерей соли - компенсация электролитного дисбаланса.
|
1. Уточнение диагноза, в том числе проведение диагностической стимуляционной пробы с ГН-РГ, МРТ головного мозга с выключением сознания с помощью внутривенной анестезии.
2. Необходимость нейрохирургического лечения.
|
Проводится в соответствии с этапами оказания медицинской помощи детям с эндокринными заболеваниями.
|
Проводится в соответствии с этапами оказания медицинской помощи детям с эндокринными заболеваниями.
|
Проводится в соответствии с этапами оказания медицинской помощи детям с эндокринными заболеваниями.
|
|
Задержка полового развития
Е23.0
Е28.3
Е30.0
Е34.5
Е89.3
Е89.4
Q50.0-3
Q56.0-4
Q87.1
Q96.1-4,8-9
Q97.2, 8-9
Q97.3
Q99.0
Q99.1
|
1. Обследование в соответствии с рубрикой А.
2. При направлении на плановую госпитализацию для оперативного лечения - с рубрикой Б.
3. Прием (осмотр и консультация) врача-акушера-гинеколога.
4. Вульвоскопия.
5. Вагиноскопия.
6. Ректоабдоминальное исследование (после опорожнения кишечника или очистительной клизмы).
7. Определение костного возраста (рентгенография кистей и запястья рук).
8. УЗИ молочных желез.
9. УЗИ щитовидной железы.
10. УЗИ надпочечников.
11. Гормональный профиль (сыворотка венозной крови): хорионический гонадотропин, ЛГ, ФСГ, гормон роста, эстрадиол, пролактин, ТТГ, свободный Т4, свободный Т3, кортизол, 17-ОП, ДЭГА-сульфат, андростендион, тестостерон, АМГ, антитела к ТПО, антитела к ТГ, антитела к рецепторам ТТГ.
12. Определение содержания раково-эмбрионального антигена, СА-125, альфа-фетопротеина, С-19-9 (при подозрении на злокачественную опухоль гонад).
13. Определение кариотипа.
14. Идентификация генов.
15. Денситометрия с определением Z-критерия.
16. Медикаментозные пробы с агонистами ГН-РГ при заниженном или нормативном содержании ЛГ и ФСГ или с аналогом АКТГ при завышенном содержании 17-ОП и гипокортизолемии.
17. Исследование уровня микроэлементов сыворотки крови (натрий, калий, хлор). 18. Глюкозотолерантный тест (с пищевой нагрузкой - постпрадиальный или с нагрузкой 75 мг глюкозы) с определением уровня глюкозы и иммунореактивного инсулина натощак и спустя 2 часа после пробы.
19. Эхо-энцефалография.
20. Допплерометрия сосудов головного мозга (по показаниям).
21. MPT головного мозга с контрастированием (по показаниям).
22. Электроэнцефалограмма.
23. Микроскопическое и цитологическое исследование влагалищных мазков.
24. Консультации врачей- специалистов:
а) врача-педиатра или врача-терапевта подросткового (при отсутствии врачей- специалистов в соответствии с выявленными сопутствующими заболеваниями);
б) врача-эндокринолога;
в) врача-генетика;
г) врача-невролога (по показаниям);
д) врача-психотерапевта (по показаниям);
е) врача-физиотерапевта (по показаниям).
25. При подготовке к госпитализации:
а) Микроскопическое
исследование отпечатков с поверхности перианальных складок на яйца гельминтов.
б) Микроскопическое исследование кала на яйца и личинки гельминтов.
в) Рентгенологическое исследование органов грудной клетки.
г) ЭКГ.
д) RW.
е) Определение антител класса М , G (IgM, IgG) к Human immunodeficiency virus HIV 1 и HIV 2, антигена HBsAg Hepatitis В virus, антител класса М, G (IgM, IgG) к Hepatitis С virus.
|
1. Развивающая и поддерживающая гормональная терапия препаратами, содержащими эстрадиол и гестагены в постоянном последовательном режиме или в составе комбинированных оральных контрацептивов.
2. Препараты, улучшающие мозговое кровообращение.
3. Психостимуляторы и ноотропные препараты.
4. Противоэпилептические препараты (по показаниям).
5. Средства, улучшающие периферическое кровообращение.
6. При нарушении функции щитовидной железы (субклинический, манифестный гипотиреоз, диффузный эутиреоидный зоб) назначение препаратов йода или препаратов тиреоидных гормонов.
7. Восполнение дефицита минеральной плотности костей.
8. Препараты, восстанавливающие микро-
биоценоз влагалища.
9. Поливитаминные препараты.
10. Фито- воздействие.
11. Воздействие преформированными физическими факторами.
12. Иглорефлексотерапия.
|
1. Уточнение диагноза, в том числе проведение диагностической стимуляционной пробы с ГН-РГ.
2. Необходимость лапароскопического удаления гонад у девочек с хромосомой Y.
|
1. Прием (осмотр, консультация) врачей- специалистов по показаниям.
2. Гормональный профиль: (сыворотка венозной крови): хорионический гонадотропин, ЛГ, ФСГ, гормон роста, эстрадиол, пролактин, ТТГ, свободный Т4, свободный Т3, кортизол, 17-ОП, дегидроэпиандростерона сульфат, андростендион, тестостерон, АМГ, антитела к ТПО, антитела к ТГ, антитела к рецепторам ТТГ.
3. Определение ночной секреции ЛГ и пролактина
(далее - ПРЛ) в
3.00 (по показаниям).
4. Глюкозотолерантный тест (с пищевой нагрузкой - постпрадиальный или с нагрузкой 75 мг глюкозы) с определением уровня глюкозы и иммунореактивного инсулина натощак и спустя 2 часа после пробы.
5. Оценка функционального состояния организма и определение точек (зон) воздействия.
6. Медикаментозные пробы (с метоклопрамидом, дидро-гестероном, агонистами ГН-РГ), синтетическим АКТГ по показаниям.
|
Методы физического воздействия.
|
1. Диазепам
2. Лоразепам
3. Оксазепам
4. Карбамазепин
5. Окскарбазепин
6. Бромокриптин
7. Кломифен
8. Пирацетам
9. Метоклопрамид
10. Хорионический фоллитропин альфа
11. Гозерелин
12. Лейпрорелин
13. Дексаметазон
14. Гидрокортизон
15. Гестагены Анестезиологическое обеспечение:
1. Атропина гидрохлорид
2. Дифенгидрамина гидрохлорид
3. Наркотические анальгетики (тримеперидин, фентанил)
4. Анестетики общие другие (кетамин, пропофол)
5. Мидозолам
6. Наркотические анальгетики (тримеперидин, фентанил)
7. Опиоиды (трамадол)
|
|
Дисменорея N94.4-6
|
1. Обследование в соответствии с рубрикой А.
2. При направлении на плановую госпитализацию для оперативного лечения - с рубрикой Б.
3. Вульвоскопия.
4. Вагиноскопия.
5. Ректоабдоминальное исследование (после опорожнения кишечника или очистительной клизмы).
6. УЗИ органов малого таза трансабдоминальное (повторное) за 3-5 дней до ожидаемой менструации.
7. УЗИ молочных желез.
8. Гормональный профиль (сыворотка венозной крови): эстрадиол и прогестерон за 3-5 дней до ожидаемой менструации.
9. Определение содержания СА-125.
10. Определение уровня С-реактивного белка.
11. Определение вегетативного статуса.
12. Эхокардиография.
13. Подсчет выраженности признаков дисплазии соединительной ткани в баллах.
14. Медикаментозные пробы: проба с нестероидными противовоспалительными средствами в дни болезненной менструации.
15. МРТ органов малого таза (по показаниям).
16. Исследование уровня микроэлементов сыворотки крови (кальций, железо, магний).
17. Микроскопическое исследование влагалищных мазков.
18. Микробиологическое исследование влагалищного отделяемого на флору и чувствительность к антибиотикам. ПЦР-диагностика соскоба влагалищной стенки на микробиоценоз.
19. ПЦР-диагностика соскоба цервикального канала на хламидии, микоплазмы, цитомегаловирус,
вирус простого герпеса 1, 2 типа, папилломавирус (по показаниям).
20. Серологические реакции на инфекции, вирусы.
21. Консультации врачей- специалистов:
а) врача-терапевта подросткового (при отсутствии врачей- специалистов в соответствии с выявленными сопутствующими заболеваниями);
б) врача-невролога (по показаниям);
в) врача-психотерапевта (по показаниям);
г) врача-физиотерапевта (по показаниям);
д) врача-хирурга (по показаниям);
е) врача-фтизиатра (по показаниям).
22. При подготовке к госпитализации:
а) Микроскопическое исследование отпечатков с поверхности перианальных складок на яйца гельминтов.
б) Микроскопическое исследование кала на яйца и личинки гельминтов.
в) Рентгенологическое исследование органов грудной клетки.
г) ЭКГ.
д) RW.
е) Определение антител класса М , G (IgM, IgG) к Human immuno deficiency virus HIV 1 и HIV 2, опреде-ление антигена HBsAg Hepatitis B virus, определение антител класса М , G (IgM, IgG) k Hepatitis C virus.
|
1. Нестероидные противовоспалительные средства.
2. Аналгетики.
3. Витамин Е.
4. Препараты магния.
5. Селективные ингибиторы обратного захвата серотонина (по показаниям).
6. Гестагены.
7. Комбинированные оральные контрацептивы.
8. Ноотропные препараты (по показаниям).
9. Седативные препараты.
10. Транквилизаторы (по показаниям).
11. Дофаминергические препараты (при выявлении гиперпролактинемии).
12. Средства, улучшающие периферическое кровообращение.
13. Агонисты ГН-РГ (при выявлении эндометриоза половых органов).
14. Воздействие преформированными физическими факторами.
15. Массаж при заболеваниях женских половых органов.
16. Фито-воздействие.
17. Антибиотики с учетом чувствительности микрофлоры цервикального канала(при выявлении воспалительной болезни матки).
|
1. Необходимость уточнения диагноза с помощью гистероскопии и лапароскопии.
2. Отсутствие положительно го эффекта на фоне проводимой терапии.
3. Необходимость хирургической коррекции порока матки и (или) влагалища.
|
См. этапность оказания медицинской помощи женщинам с гинекологическими заболеваниями.
|
См. этапность оказания медицинской помощи женщинам с гинекологическими заболеваниями.
|
См. этапность оказания медицинской помощи женщинам с гинекологическими заболеваниями.
|
|
Дисфункция гипоталамуса, неклассифицированная в других рубриках, несвязанная с беременностью. Е23.3
|
1. Обследование в соответствии с рубрикой А.
2. При направлении на плановую госпитализацию для оперативного лечения - с рубрикой Б.
3. Оценка менструального календаря.
4. Ректоабдоминальное исследование (после опорожнения кишечника или очистительной клизмы).
5. Определение костного возраста.
6. УЗИ молочных желез.
7. УЗИ щитовидной железы.
8. УЗИ надпочечников.
9. Биохимия крови с исследованием микроэлементов (натрий, кальций, калий, хлор, железо, магний).
10. Гормональное исследование крови: бета-ХГЧ, ЛГ, ФСГ, эстрадиол, пролактин, тестостерон, кортизол; ТТГ, свободный Т4, антитела к ТПО, антитела к Г, антитела к рецепторам ТТГ, ДЭГА-сульфат, 17- ОП, андростендион, АМГ на 2-3 день естественного менструального цикла или менструальноподобной реакции на применение гестагенов в течение 8-10 дней.
11. Определение ночной секреции ПРЛ в 3.00 (по показаниям).
12. Денситометрия с определением Z-критерия.
13. Постпрадиальный или глюкозотолерантный тест с определением уровня глюкозы и иммунореактивного инсулина натощак и спустя 2 часа после пробы.
14. Эхо-энцефалография.
15. МРТ головного мозга с контрастированием.
16. Электроэнцефалограмма.
17. Допплерометрия сосудов головного мозга.
18. Реоэнцефалография (по показаниям).
19. Микроскопическое и цитологическое исследование влагалищных мазков.
20. Консультации
врачей-специалистов:
а) врача-педиатра или врача-терапевта подросткового (при отсутствии врачей- специалистов в соответствии с выявленными сопутствующими заболеваниями);
б) врача-эндокринолога;
в) врача-психотерапевта;
г) врача-невролога (по показаниям);
д) врача-физиотерапевта (по показаниям).
21. При подготовке к госпитализации:
а) Микроскопическое исследование отпечатков с поверхности перианальных складок на яйца гельминтов.
б) Микроскопическое исследование кала на яйца и личинки гельминтов.
в) Рентгенологическое исследование органов грудной клетки.
г) ЭКГ.
д) RW.
е) Определение антител класса М , G (IgM, IgG) к Human immunodeficiency virus HIV 1 и HIV 2, определение антигена HBsAg Hepatitis В virus, определение антител класса М, G (IgM, IgG) k Hepatitis С virus.
|
1. Отработка навыков правильного пищевого поведения.
2. Низкокалорийная диета.
3. Антиконвульсанты.
4. Препараты, улучшающие периферическое кровообращение и микроциркуляцию.
5. Седативные
препараты.
6. Мочегонные средства.
7. Витамины.
8. Гестагены с целью регуляции ритма менструаций и профилактики кровотечений.
9. Комбинированные оральные контрацептивы (монофазные, микродозироанные).
10. Физиотерапевтическое воздействие.
|
1. Отсутствие эффекта от проводимой терапии в амбулаторных условиях.
2. Для проведения дополнительного обследования и уточнения диагноза.
3. Необходимость проведения интенсивного курса терапии.
|
|
|
|
Приложение N 21
к Порядку оказания
медицинской помощи по профилю
"акушерство и гинекология
(за исключением использования
вспомогательных репродуктивных
технологий)", утв. приказом
Министерства здравоохранения РФ
от 1 ноября 2012 г. N 572н
Правила
организации деятельности врача-акушера-гинеколога, оказывающего медицинскую помощь девочкам с гинекологическими заболеваниями
1. Настоящие Правила регулируют порядок организации деятельности врача-акушера-гинеколога, оказывающего медицинскую помощь девочкам в возрасте до 17 лет включительно, с гинекологическими заболеваниями (далее - врач-гинеколог детского и подросткового возраста).
2. На должность врача-гинеколога детского и подросткового возраста назначается специалист, соответствующий Квалификационным требованиям к специалистам с высшим и послевузовским медицинским и фармацевтическим образованием в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 7 июля 2009 г. N 415н, по специальности "акушерство и гинекология" и прошедший тематическое усовершенствование по особенностям формирования репродуктивной системы и течения гинекологической патологии у детей, а также Квалификационным характеристикам должностей работников в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 23 июля 2010 г. N 541н.
3. Врач-гинеколог детского и подросткового возраста:
принимает участие совместно с врачом-педиатром и врачом-терапевтом подростковым в организации и выполнении профилактических осмотров с целью раннего выявления гинекологических и онкологических заболеваний, патологии молочных желез у девочек;
оказывает консультативную, диагностическую и лечебную помощь девочкам, впервые обратившимся за помощью самостоятельно или направленных другими врачами;
обеспечивает диспансерное наблюдение и проведение комплекса лечебно-оздоровительных мероприятий у гинекологических больных в возрасте до 17 лет включительно;
устанавливает медицинские показания и своевременно направляет впервые обратившихся девочек с гинекологическими заболеваниями для консультации и обследования у врачей других специальностей, для оказания специализированной, в том числе высокотехнологичной, медицинской помощи, а также для долечивания (реабилитации) в медицинские санаторно-курортные организации;
взаимодействует с медицинскими организациями, страховыми медицинскими компаниями, иными организациями и территориальными органами Фонда социального страхования Российской Федерации в целях обеспечения доступности, преемственности и качества оказания медицинской помощи девочкам с гинекологическими заболеваниями;
внедряет в практику современные медицинские диагностические и лечебные технологии, средства профилактики и реабилитации девочек с гинекологическими заболеваниями;
обеспечивает консультирование девочек и их законных представителей по вопросам интимной гигиены, риска заражения инфекциями, передаваемыми половым путем, профилактики абортов и выбора контрацепции;
проводит индивидуальное или совместное санитарно-гигиеническое воспитание и образование девочек, их родителей или законных представителей и учителей на территории медицинской организации по вопросам общей и интимной гигиены, анатомии и физиологии половых органов, профилактики абортов и заболеваний, передаваемых половым путем, в том числе ВИЧ/СПИД, профилактики онкологических заболеваний, в том числе вакцинации против вируса папилломы человека;
содействует обеспечению правовой помощи девочкам, оказавшимся в трудной жизненной ситуации, и с гинекологическими заболеваниями;
проводит экспертизу гинекологической заболеваемости детей и подростков, показателей качества медицинской помощи;
выполняет санитарно-гигиенические и противоэпидемические мероприятия для обеспечения безопасности пациентов и медицинских работников, руководствуясь санитарными нормами и правилами;
ведет учетную и отчетную документацию, представляет отчеты о деятельности в установленном порядке, осуществляет сбор данных для регистров, ведение которых предусмотрено действующим законодательством Российской Федерации.
4. Критериями для определения этапности оказания медицинской помощи и направления к врачу-акушеру-гинекологу девочек в возрасте до 18 лет включительно являются следующие жалобы и состояния:
зуд, жжение, покраснение, высыпания, расчесы, эрозии, налеты, участки лихенификации, папилломы, кондиломы и опухолевидные образования на кожных покровах наружных половых органов и промежности в любом возрасте;
выделения из половых путей патологического характера в любом возрасте;
кровяные выделения из половых путей различной интенсивности и продолжительности в любом возрасте;
травматические (бытовые и насильственные) повреждения наружных половых органов, вульвы и влагалища в любом возрасте;
патологические анализы мочи (бактериурия, лейкоцитурия, гематурия) в любом возрасте;
боли в животе в любом возрасте;
изменение формы и величины живота в любом возрасте;
увеличение молочных желез и рост волос на лобке в возрасте до 8 лет;
ускоренное физическое и биологическое развитие в возрасте до 8 лет;
отсутствие вторичных половых признаков (молочных желез и оволосения лобка) в возрасте 12-13 лет;
перерыв в менструациях более чем на 45 дней в пубертатном периоде (с менархе до 17 лет включительно);
отсутствие менструации в возрасте 15 лет и старше;
указание на наличие множественных кожных складок на шее и лимфатического отека конечностей в периоде новорожденности;
наличие стигм дисэмбриогенеза, пигментных пятен, множественных родимых пятен или витилиго, костных дисплазий при низкорослости и высокорослости в любом возрасте;
нарушение строения наружных половых органов, в том числе сращение малых половых губ, гипертрофия клитора и малых половых губ, урогенитальный синус, отсутствие входа во влагалище в любом возрасте;
аплазия, гипоплазия, гиперплазия, гигантомастия, асимметрия и другие аномалии, фиброзно-кистозная болезнь, и узловые образования молочных желез в пубертатном периоде;
отклонения от нормативной массы тела в периоде полового созревания (в возрасте от 8 до 17 лет включительно) более чем на 10%;
повышенный рост волос и оволосение по мужскому типу в любом возрасте;
задержка физического развития в любом возрасте;
низкорослость (рост 150 см и менее) в периоде полового созревания;
высокорослость (рост 175 см и более) в периоде полового созревания;
состояние после хирургических вмешательств на органах брюшной полости в любом возрасте;
3, 4 и 5 группы здоровья с эндокринными, аллергическими, воспалительными и другими хроническими заболеваниями, в том числе дети инвалиды и дети с ограниченными возможностями в любом возрасте;
реконвалесценция после перенесенных детских инфекций и тонзилэктомии в препубертатном возрасте (от 8 лет до менархе) и в первой фазе пубертатного периода (с менархе до 14 лет включительно);
указание на патологию матки и яичников по результатам эхографии и томографии внутренних органов, в том числе органов малого таза;
начало сексуальных отношений;
необходимость консультирования девочки по вопросам интимной гигиены;
необходимость консультирования по вопросам риска заражения инфекциями, передаваемыми половым путем, в том числе ВИЧ/СПИД, гепатита В и С.
необходимость консультирования для индивидуального подбора контрацепции у сексуально активных девочек, в том числе после аборта.
Приложение N 22
к Порядку оказания
медицинской помощи по профилю
"акушерство и гинекология
(за исключением использования
вспомогательных репродуктивных
технологий)", утв. приказом
Министерства здравоохранения РФ
от 1 ноября 2012 г. N 572н
Правила
организации деятельности Центра охраны здоровья семьи и репродукции
1. Настоящие Правила регулируют порядок организации деятельности Центра охраны здоровья семьи и репродукции (далее - Центр).
2. Центр создается как самостоятельная медицинская организация или как структурное подразделение медицинской организации.
3. Центр оказывает медицинскую помощь женщинам в период беременности, в послеродовом периоде и гинекологическим больным по сохранению и восстановлению функции репродуктивной системы.
4. Руководство Центром, созданным как самостоятельная медицинская организация, осуществляет главный врач.
Руководство Центром, созданным в структуре медицинской организации, осуществляет заведующий.
5. Структура и штатная численность Центра устанавливаются в зависимости от объема проводимой работы с учетом рекомендуемых штатных нормативов согласно приложению N 23 к Порядку оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)", утвержденному настоящим приказом.
6. Оснащение Центра осуществляется в соответствии со стандартом оснащения согласно приложению N 24 к Порядку оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)", утвержденному настоящим приказом.
7. На должность главного врача Центра (заведующего) - врача-акушера-гинеколога назначается специалист, соответствующий Квалификационным требованиям к специалистам с высшим и послевузовским медицинским и фармацевтическим образованием в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 7 июля 2009 г. N 415н, а также Квалификационным характеристикам должностей работников в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 23 июля 2010 г. N 541н.
8. На должности врачей Центра назначаются специалисты, соответствующие Квалификационным требованиям к специалистам с высшим и послевузовским медицинским и фармацевтическим образованием в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 7 июля 2009 г. N 415н, по соответствующим специальностям, а также Квалификационным характеристикам должностей работников в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 23 июля 2010 г. N 541н.
9. На должности медицинских работников со средним медицинским образованием Центра назначаются специалисты, соответствующие Квалификационным характеристикам должностей работников в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 23 июля 2010 г. N 541н.
10. В целях оказания услуг по охране и укреплению репродуктивного здоровья, профилактике абортов, профилактике, диагностике и лечению гинекологических заболеваний, а также по оказанию первичной специализированной медицинской помощи пациентам с нарушениями репродуктивного здоровья, Центр осуществляет следующие функции:
оказание консультативно-диагностической, лечебной и реабилитационной помощи пациентам с нарушениями репродуктивного здоровья с использованием современных профилактических и лечебно-диагностических технологий, в том числе в условиях дневного стационара;
применение современных методов профилактики абортов и подготовки к беременности и родам;
оказание медицинской помощи в связи с искусственным прерыванием беременности;
выполнение малоинвазивных гинекологических операций с использованием современных медицинских технологий (гистероскопия, лазеро-криохирургия, радиоволновая хирургия);
сохранение и восстановление репродуктивной функции с использованием современных медицинских технологий (эндоскопические методы, вспомогательные репродуктивные технологии);
обеспечение доступности специализированной медицинской помощи пациентам с нарушением репродуктивной функции с применением методов вспомогательных репродуктивных технологий;
обеспечение взаимодействия в обследовании пациентов между Центром и другими медицинскими организациями (кожно-венерологическим, онкологическим, психоневрологическим, наркологическим, противотуберкулезным диспансерами), территориальным фондом обязательного медицинского страхования, страховыми компаниями, территориальным органом Фонда социального страхования Российской Федерации;
проведение клинико-экспертной оценки качества оказания медицинской помощи, в том числе женщинам вне- и в период беременности, эффективности лечебных и диагностических мероприятий;
проведение экспертизы временной нетрудоспособности в связи с заболеваниями, по беременности, выдачу листков нетрудоспособности в установленном порядке;
оказание правовой, психологической и медико-социальной помощи семье на основе индивидуального подхода с учетом особенностей личности;
проведение консультаций по вопросам социальной защиты женщин, обращающихся по поводу прерывания нежеланной беременности;
социально-психологическая помощь несовершеннолетним, направленная на сохранение и укрепление репродуктивного здоровья, подготовка к семейной жизни, ориентация на здоровую семью;
медико-психологическая и социальная помощь женщинам-инвалидам, в том числе в части формирования репродуктивного поведения;
повышение квалификации врачей и медицинских работников со средним медицинским образованием;
внедрение в практику современных диагностических и лечебных технологий, новых организационных форм работы, средств профилактики и реабилитации больных;
выполнение санитарно-гигиенических и противоэпидемических мероприятий для обеспечения безопасности пациентов и медицинских работников, предотвращения распространения инфекций;
проведение мероприятий в части информирования и повышения санитарной культуры населения по различным аспектам здорового образа жизни, сохранения и укрепления репродуктивного здоровья женщин, профилактики абортов, а также инфекций, передаваемых половым путем, в том числе ВИЧ-инфекции;
апробация и внедрение в деятельность медицинских организаций современных медицинских технологий профилактики, диагностики и лечения, направленных на сохранение и восстановление репродуктивного здоровья граждан;
проведение анализа показателей работы Центра, эффективности и качества медицинской помощи, разработка предложений по улучшению качества специализированной медицинской помощи пациентам с нарушениями репродуктивной функции.
11. Центр может использоваться в качестве клинической базы образовательных учреждений среднего, высшего и дополнительного профессионального образования, а также научных организаций.
12. Рекомендуемая структура Центра:
12.2. отделение охраны репродуктивного здоровья:
а) кабинет врача-акушера-гинеколога;
б) кабинеты специализированных приемов:
невынашивания беременности;
гинекологической эндокринологии;
патологии шейки матки;
охраны репродуктивного здоровья;
бесплодия;
врача-гинеколога детского и подросткового возраста;
в) кабинеты:
врача-терапевта;
врача-уролога;
врача-дерматовенеролога;
врача-эндокринолога;
врача-сексолога;
врача-генетика;
врача-психотерапевта (медицинского психолога);
ультразвуковой диагностики;
функциональной диагностики;
физиотерапевтический;
по раннему выявлению заболеваний молочных желез;
г) другие подразделения:
процедурный кабинет;
малая операционная;
рентгеновский (маммографический) кабинет;
клинико-диагностическая лаборатория;
12.3. центр (лаборатория, отделение) вспомогательных репродуктивных технологий (дневной стационар);
12.4. гинекологическое отделение (дневной стационар);
12.5. организационно-методический отдел;
12.6. административно-хозяйственное подразделение со вспомогательными службами:
администрация;
бухгалтерия;
отдел кадров;
экономическая служба;
технические службы;
стерилизационная;
аптека.
Приложение N 23
к Порядку оказания
медицинской помощи по профилю
"акушерство и гинекология
(за исключением использования
вспомогательных репродуктивных
технологий)", утв. приказом
Министерства здравоохранения РФ
от 1 ноября 2012 г. N 572н
Рекомендуемые штатные нормативы Центра охраны здоровья семьи и репродукции
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Главный врач
|
1 должность
|
|
2.
|
Заместитель главного врача (по медицинской части)
|
1 должность
|
|
3.
|
Заместитель главного врача (по клинико-экспертной работе)
|
1 должность
|
|
4.
|
Заместитель главного врача (по экономике)
|
1 должность
|
1. Отделение охраны репродуктивного здоровья
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Заведующий отделением врач-акушер-гинеколог
|
1 должность
|
|
2.
|
Врач-акушер-гинеколог (специализированного приема: гинеколог-эндокринолог, по невынашиванию беременности, бесплодию, патологии шейки матки, охраны репродуктивного здоровья, по выявлению заболеваний молочных желез)
|
До 10 должностей
|
|
3.
|
Врач-акушер-гинеколог (по оказанию медицинской помощи в детском возрасте)
|
1,25 должности на 10 тысяч детского населения
|
|
4.
|
Врач-терапевт
|
1 должность
|
|
5.
|
Врач-уролог
|
До 2 должностей
|
|
6.
|
Врач-дерматовенеролог
|
1 должность
|
|
7.
|
Врач-эндокринолог
|
1 должность
|
|
8.
|
Врач-сексолог
|
До 2 должностей
|
|
9.
|
Врач-генетик
|
1 должность
|
|
10.
|
Врач-психотерапевт (медицинский психолог)
|
До 2 должностей
|
|
11.
|
Врач ультразвуковой диагностики
|
Из расчета норм времени на ультразвуковые исследования
|
|
12.
|
Врач функциональной диагностики
|
В зависимости от объема работы
|
|
13.
|
Врач-физиотерапевт
|
В зависимости от объема работы
|
|
14.
|
Врач клинической лабораторной диагностики
|
1 должность на 10 должностей врачей-специалистов
|
|
15.
|
Врач-рентгенолог
|
1 должность
|
|
16.
|
Старшая акушерка (старшая медицинская сестра)
|
1 должность
|
|
17.
|
Акушерка (медицинская сестра)
|
1 должность на каждую должность врача-акушера-гинеколога
|
|
18.
|
Медицинская сестра
|
1 должность на каждую должность врача-специалиста, ведущего консультативный прием
|
|
19.
|
Медицинская сестра процедурной
|
1 должность
|
|
20.
|
Операционная медицинская сестра
|
1 должность
|
|
21.
|
Медицинская сестра (кабинета ультразвуковой диагностики)
|
1 должность на каждую должность врача ультразвуковой диагностики
|
|
22.
|
Медицинская сестра (кабинета функциональной диагностики)
|
1 должность на каждую должность врача функциональной диагностики
|
|
23.
|
Медицинская сестра по физиотерапии
|
В зависимости от объема работы
|
|
24.
|
Медицинский регистратор
|
1 должность на 5 должностей врачей-специалистов
|
|
25.
|
Медицинский статистик
|
1 должность
|
|
26.
|
Медицинский технолог, фельдшер-лаборант (медицинский лабораторный техник), лаборант
|
Из расчета норм времени на лабораторные исследования
|
|
27.
|
Рентгенолаборант
|
1 должность
|
|
28.
|
Сестра-хозяйка
|
1 должность в отделении
|
|
29.
|
Санитар
|
1 должность:
на 3 должности врачей-специалистов, ведущих консультативный прием;
на каждую должность медицинской сестры процедурной;
на 2 должности медицинских сестер по физиотерапии;
0,5 должности на 1 должность врача ультразвуковой диагностики
|
2. Центр (лаборатория, отделение) вспомогательных репродуктивных технологий (дневной стационар)
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Заведующий отделением врач-акушер-гинеколог
|
1 должность
|
|
2.
|
Врач-акушер-гинеколог (для проведения процедуры экстракорпорального оплодотворения)
|
Не менее 2 должностей
|
|
3.
|
Врач-анестезиолог-реаниматолог
|
1 должность
|
|
4.
|
Врач ультразвуковой диагностики
|
Из расчета норм времени на ультразвуковые исследования
|
|
5.
|
Врач клинической лабораторной диагностики или эмбриолог
|
Не менее 2 должностей
|
|
6.
|
Врач-уролог
|
1 должность
|
|
7.
|
Старшая медицинская сестра
|
1 должность
|
|
8.
|
Медицинская сестра
|
1 должность на каждую должность врача-специалиста
|
|
9.
|
Медицинская сестра процедурной
|
1 должность
|
|
10.
|
Операционная медицинская сестра (для проведения процедуры экстракорпорального оплодотворения)
|
1 должность
|
|
11.
|
Медицинская сестра-анестезист
|
1 должность на 1 врача-анестезиолога-реаниматолога
|
|
12.
|
Медицинский регистратор
|
Не менее 1 должности
|
|
13.
|
Лаборант
|
1 должность
|
|
14.
|
Сестра-хозяйка
|
1 должность
|
|
15.
|
Санитар
|
1 должность на 3 должности врачей-специалистов, ведущих консультативный прием
|
3. Гинекологическое отделение (дневной стационар)
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Заведующий отделением врач-акушер-гинеколог
|
1 должность на 25 коек
|
|
2.
|
Врач-акушер-гинеколог
|
1 должность на 10 коек
|
|
3.
|
Врач-анестезиолог-реаниматолог
|
1 должность на 10 коек
|
|
4.
|
Старшая медицинская сестра
|
1 должность
|
|
5.
|
Медицинская сестра палатная (постовая)
|
1 круглосуточный пост на 10 коек
|
|
6.
|
Медицинская сестра процедурной
|
1 должность на отделение
|
|
7.
|
Медицинская сестра перевязочной
|
1 должность на отделение
|
|
8.
|
Операционная медицинская сестра
|
1 должность
|
|
9.
|
Медицинская сестра-анестезист
|
1,5 должности на каждую должность врача-анестезиолога-реаниматолога
|
|
10.
|
Старшая операционная медицинская сестра
|
1 должность при наличии не менее 3 должностей (суммарно) операционных медицинских сестер и медицинских сестер перевязочных
|
|
11.
|
Сестра-хозяйка
|
1 должность
|
|
12.
|
Младшая медицинская сестра по уходу за больными
|
В соответствии с количеством постов медицинских сестер палатных
|
|
13.
|
Санитар
|
Соответственно количеству должностей операционных медицинских сестер, медицинских сестер перевязочной и процедурной
|
|
14.
|
Санитар (уборщица)
|
1 должность
|
|
15.
|
Санитар (буфетчица)
|
1 должность
|
4. Организационно-методический отдел
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Заведующий отделом - врач-методист
|
1 должность
|
|
2.
|
Медицинский статистик
|
2 должности
|
|
3.
|
Санитар (уборщица)
|
1 должность
|
5. Иные структурные подразделения
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Медицинский психолог
|
1 должность:
на 8 должностей врачей-специалистов,
ведущих консультативный прием
|
|
2.
|
Главная медицинская сестра
|
Соответственно должности главного врача
|
|
3.
|
Программист
|
2 должности
|
|
4.
|
Специалист по социальной работе
|
2 должности
|
|
5.
|
Юрист
|
1 должность
|
Примечания:
1. Нормативы не распространяются на медицинские организации частной системы здравоохранения.
2. Норма нагрузки консультативно-амбулаторного приема врача-акушера-гинеколога: первичный прием беременной женщины - 30 минут, повторный прием беременной женщины - 20 минут, прием женщины с гинекологическим заболеванием - 25 минут, профилактический осмотр женщины - 15 минут, первичный прием девочки - 30 минут, повторный прием девочки - 20 минут.
Приложение N 24
к Порядку оказания
медицинской помощи по профилю
"акушерство и гинекология
(за исключением использования
вспомогательных репродуктивных
технологий)", утв. приказом
Министерства здравоохранения РФ
от 1 ноября 2012 г. N 572н
Стандарт
оснащения Центра охраны здоровья семьи и репродукции
С изменениями и дополнениями от:
17 января 2014 г.
1. Отделение охраны репродуктивного здоровья
Кабинет врача-акушера-гинеколога
Кабинеты специализированных приемов (за исключением кабинета врача-гинеколога детского и подросткового возраста)
|
N п/п
|
Наименование*
|
|
1.
|
Кресло гинекологическое
|
|
2.
|
Светильник медицинский передвижной
|
|
3.
|
Набор гинекологических инструментов
|
|
4.
|
Кольпоскоп
|
|
5.
|
Анализатор допплеровский сердечно-сосудистой деятельности матери и плода малогабаритный
|
|
6.
|
Стетоскоп акушерский
|
|
7.
|
Весы медицинские
|
|
8.
|
Ростомер
|
|
9.
|
Сантиметровая лента
|
|
10.
|
Тазомер
|
|
11.
|
Аппарат для измерения артериального давления
|
|
12.
|
Стетофонендоскоп
|
|
13.
|
Кушетка медицинская
|
|
14.
|
Ширма
|
|
15.
|
Емкость для хранения стекол с мазками и их доставки в лабораторию
|
|
16.
|
Пенал для переноса материала в лабораторию
|
|
17.
|
Манипуляционный стол для хранения стерильных инструментов
|
|
18.
|
Контейнеры для хранения стерильных инструментов и материала
|
|
19.
|
Облучатель бактерицидный (лампа)
|
|
20.
|
Исключен
Информация об изменениях:
См. текст пункта 20
|
|
21.
|
Персональный компьютер с принтером
|
|
22.
|
Рабочее место врача
|
|
23.
|
Рабочее место медицинской сестры
|
Кабинет врача-гинеколога детского и подросткового возраста
|
N п/п
|
Наименование*
|
|
1.
|
Кресло гинекологическое
|
|
2.
|
Светильник медицинский передвижной
|
|
3.
|
Источник холодного света и волоконнооптический световод
|
|
4.
|
Ростомер
|
|
5.
|
Весы медицинские
|
|
6.
|
Сантиметровая лента
|
|
7.
|
Стетоскоп акушерский
|
|
8.
|
Тазомер
|
|
9.
|
Аппарат для измерения артериального давления
|
|
10.
|
Стетофонендоскоп
|
|
11.
|
Кольпоскоп
|
|
12.
|
Стерильные детские вагиноскопы диаметром 8,  , 11, 13 мм , 11, 13 мм
|
|
13.
|
Исключен
Информация об изменениях:
См. текст пункта 13
|
|
14.
|
Набор гинекологических инструментов: влагалищные зеркала по Симпсу детские N 1, 2, 3, 4 и зеркала-подъемники (влагалищные по Отту N 1, 2, 3 и желобоватые детские N 1, 2, 3); влагалищные зеркала по Куско с кремальерой детские N 1, 2, 3
|
|
15.
|
Корнцанги детские изогнутые 228 мм повышенной стойкости, корнцанги детские прямые, желобоватые зонды, ложки гинекологические двухсторонние Фолькмана, гинекологический пинцет
|
|
16.
|
Одноразовые палочки или щеточки для взятия мазков, медицинские шпатели.
|
|
17.
|
Зонд маточный с делениями, двусторонний пуговчатый зонд, пуговчатый зонд с ушком, ножницы
|
|
18.
|
Стерильные резиновые уретральные катетеры N 1 и 2
|
|
19.
|
Термометр медицинский
|
|
20.
|
Исключен
Информация об изменениях:
См. текст пункта 20
|
|
21.
|
Кушетка медицинская
|
|
22.
|
Ширма
|
|
23.
|
Емкость для хранения стекол с мазками и их доставки в лабораторию
|
|
24.
|
Пенал для переноса материала в лабораторию
|
|
25.
|
Манипуляционный стол для хранения стерильных инструментов
|
|
26.
|
Контейнеры для хранения стерильных инструментов и материала
|
|
27.
|
Емкости для сбора бытовых и медицинских отходов
|
|
28.
|
Емкости для дезинфицирующих средств
|
|
29.
|
Облучатель бактерицидный (лампа)
|
|
30.
|
Рабочее место врача
|
|
31.
|
Рабочее место медицинской сестры
|
|
32.
|
Персональный компьютер с принтером
|
Кабинет врача-терапевта
|
N п/п
|
Наименование*
|
|
1.
|
Рабочее место врача
|
|
2.
|
Рабочее место медицинской сестры
|
|
3.
|
Персональный компьютер с принтером
|
|
4.
|
Кушетка медицинская
|
|
5.
|
Аппарат для измерения артериального давления
|
|
6.
|
Стетофонендоскоп
|
Кабинет врача-уролога
|
N п/п
|
Наименование*
|
|
1.
|
Рабочее место врача
|
|
2.
|
Рабочее место медицинской сестры
|
|
3.
|
Персональный компьютер с принтером
|
|
4.
|
Кушетка медицинская
|
|
5.
|
Ширма
|
|
6.
|
Аппарат для измерения артериального давления
|
|
7.
|
Стетофонендоскоп
|
|
8.
|
Наборы стекол и пробирок для взятия материала на исследования
|
|
9.
|
Контейнеры для хранения стекол и доставки в лабораторию
|
|
10.
|
Облучатель бактерицидный (лампа)
|
|
11.
|
Манипуляционный стол для хранения стерильных инструментов
|
Кабинет врача-дерматовенеролога
|
N п/п
|
Наименование*
|
|
1.
|
Рабочее место врача
|
|
2.
|
Рабочее место медицинской сестры
|
|
3.
|
Персональный компьютер с принтером
|
|
4.
|
Кресло гинекологическое
|
|
5.
|
Светильник медицинский передвижной
|
|
6.
|
Набор медицинских инструментов
|
|
7.
|
Кушетка медицинская
|
|
8.
|
Ширма
|
|
9.
|
Инструментальный столик
|
|
10.
|
Облучатель бактерицидный (лампа)
|
Кабинет врача-эндокринолога
|
N п/п
|
Наименование*
|
|
1.
|
Рабочее место врача
|
|
2.
|
Рабочее место медицинской сестры
|
|
3.
|
Персональный компьютер с принтером
|
|
4.
|
Весы медицинские
|
|
5.
|
Ростомер
|
|
6.
|
Сантиметровая лента
|
|
7.
|
Аппарат для измерения артериального давления
|
|
8.
|
Стетофонендоскоп
|
|
9.
|
Глюкометр
|
|
10.
|
Тест-полоски для глюкометра
|
|
11.
|
Кушетка медицинская
|
|
12.
|
Облучатель бактерицидный (лампа)
|
Кабинет врача-сексолога
|
N п/п
|
Наименование*
|
|
1.
|
Рабочее место врача
|
|
2.
|
Рабочее место медицинской сестры
|
|
3.
|
Персональный компьютер с принтером
|
|
4.
|
Кушетка медицинская
|
|
5.
|
Инструментальный столик
|
|
6.
|
Облучатель бактерицидный (лампа)
|
|
7.
|
Ширма
|
Кабинет врача-генетика
|
N п/п
|
Наименование*
|
|
1.
|
Рабочее место врача
|
|
2.
|
Рабочее место медицинской сестры
|
|
3.
|
Персональный компьютер с принтером
|
|
4.
|
Облучатель бактерицидный (лампа)
|
Информация об изменениях:
Приказом Минздрава России от 17 января 2014 г. N 25н в подраздел "Кабинет врача-психотерапевта (медицинского психолога)" внесены изменения
См. текст подраздела в предыдущей редакции
Кабинет врача-психотерапевта (медицинского психолога)
|
N п/п
|
Наименование*
|
|
1.
|
Рабочее место врача
|
|
2.
|
Рабочее место медицинской сестры
|
|
3.
|
Персональный компьютер с принтером
|
|
4.
|
Аппарат для измерения артериального давления
|
|
5.
|
Стетофонендоскоп
|
|
6.
|
Кушетка медицинская
|
|
7.
|
Кушетка психоаналитическая (кресло функциональное)
|
|
8.
|
Стул полумягкий
|
|
9.
|
Журнальный столик
|
|
10.
|
Секундомер
|
|
11.
|
Молоток неврологический
|
|
12.
|
Аудиокомплекс
|
|
13.
|
Исключен
Информация об изменениях:
См. текст пункта 13
|
|
14.
|
Шкаф для медицинских инструментов
|
|
15.
|
Тумба для аудиоаппаратуры
|
|
16.
|
Облучатель бактерицидный (лампа)
|
|
17.
|
Набор моделей (муляжей) плодов разных сроков беременности
|
Кабинет ультразвуковой диагностики
|
N п/п
|
Наименование*
|
|
1.
|
Рабочее место врача
|
|
2.
|
Рабочее место медицинской сестры
|
|
3.
|
Персональный компьютер с принтером
|
|
4.
|
Видеопринтер
|
|
5.
|
Ультразвуковая система экспертного класса со световым, энергетическим тканевым допплером с абдоминальным, интравагинальным датчиками и датчиком для поверхностных структур
|
|
6.
|
Аппарат для ультразвукового исследования передвижной
|
|
7.
|
Кушетка медицинская
|
|
8.
|
Ширма
|
Кабинет функциональной диагностики
|
N п/п
|
Наименование*
|
|
1.
|
Рабочее место врача
|
|
2.
|
Рабочее место медицинской сестры
|
|
3.
|
Персональный компьютер с принтером
|
|
4.
|
Кардиомонитор фетальный
|
|
5.
|
Переносной 3-канальный электрокардиограф
|
|
6.
|
Компьютерный комплекс для проведения электрокардиографии с синдромальным заключением (с принтером)
|
|
7.
|
Аппарат для холтеровского мониторирования сердечной деятельности
|
|
8.
|
Аппарат для суточного мониторирования артериального давления
|
|
9.
|
Аппарат для измерения артериального давления
|
|
10.
|
Стетофонендоскоп
|
|
11.
|
Стетоскоп акушерский
|
|
12.
|
Облучатель бактерицидный (лампа)
|
|
13.
|
Кушетка медицинская
|
Физиотерапевтический кабинет
|
N п/п
|
Наименование*
|
|
1.
|
Рабочее место врача
|
|
2.
|
Рабочее место медицинской сестры
|
|
3.
|
Аппарат для гальванизации и лекарственного электрофореза
|
|
4.
|
Аппарат низкочастотной физиотерапии
|
|
5.
|
Аппарат для терапии электросном
|
|
6.
|
Аппарат ультразвуковой терапевтический
|
|
7.
|
Аппарат лазерный терапевтический
|
|
8.
|
Рабочее место врача
|
|
9.
|
Рабочее место медицинской сестры
|
|
10.
|
Облучатель бактерицидный (лампа)
|
|
11.
|
Аппарат для измерения артериального давления
|
|
12.
|
Стетофонендоскоп
|
|
13.
|
Кушетка медицинская
|
Процедурный кабинет
|
N п/п
|
Наименование*
|
|
1.
|
Облучатель бактерицидный (лампа)
|
|
2.
|
Аппарат для измерения артериального давления
|
|
3.
|
Стетофонендоскоп
|
|
4.
|
Стол процедурный
|
|
5.
|
Манипуляционный столик
|
|
6.
|
Кушетка медицинская
|
|
7.
|
Ширма
|
|
8.
|
Рабочее место медицинской сестры
|
|
9.
|
Инструментарий и расходные материалы для манипуляций
|
|
10.
|
Контейнеры для хранения стерильного материала
|
|
11.
|
Противошоковая укладка, анти-ВИЧ-укладка
|
|
12.
|
Холодильник
|
|
13.
|
Шкаф для медикаментов экстренной помощи
|
|
14.
|
Медицинский шкаф для стерильных растворов и медикаментов
|
|
15.
|
Штативы для внутривенного капельного вливания
|
|
16.
|
Исключен
Информация об изменениях:
См. текст пункта 16
|
|
17.
|
Контейнеры для дезинфекции материала и игл
|
Информация об изменениях:
Приказом Минздрава России от 17 января 2014 г. N 25н в подраздел "Малая операционная" внесены изменения
См. текст подраздела в предыдущей редакции
Малая операционная
|
N п/п
|
Наименование*
|
|
1.
|
Кресло гинекологическое операционное (с гидравлическим подъемником)
|
|
2.
|
Светильник бестеневой медицинский
|
|
3.
|
Кольпоскоп
|
|
4.
|
Набор гинекологических инструментов
|
|
5.
|
Набор для введения внутриматочной спирали
|
|
6.
|
Исключен
Информация об изменениях:
См. текст пункта 6
|
|
7.
|
Исключен
Информация об изменениях:
См. текст пункта 7
|
|
8.
|
Фиброгистероскоп (гистероскоп)
|
|
9.
|
Набор для проведения гистеросальпингографии
|
|
10.
|
Аппарат для высокочастотной электрохирургии гинекологический и/или аппарат для криохирургии гинекологический и/или аппарат лазерный хирургический
|
|
11.
|
Исключен
Информация об изменениях:
См. текст пункта 11
|
|
12.
|
Исключен
Информация об изменениях:
См. текст пункта 12
|
|
13.
|
Аспиратор (насос отсасывающий) (помпа) хирургический
|
|
14.
|
Вакуум-аспиратор мануальный
|
|
15.
|
Насос инфузионный
|
|
16.
|
Ларингоскоп с набором клинков
|
|
17.
|
Аппарат наркозно-дыхательный
|
|
18.
|
Исключен
Информация об изменениях:
См. текст пункта 18
|
|
19.
|
Исключен
Информация об изменениях:
См. текст пункта 19
|
|
20.
|
Источник кислорода (центральная разводка или концентратор кислорода)
|
|
21.
|
Исключен
Информация об изменениях:
См. текст пункта 21
|
|
22.
|
Шкаф для медикаментов
|
|
23.
|
Шкаф для хранения стерильного материала
|
|
24.
|
Камера для хранения стерильных инструментов и изделий
|
|
25.
|
Контейнеры для использованных материалов (медицинских отходов)
|
|
26.
|
Облучатель бактерицидный (лампа) настенный и/или потолочный
|
|
27.
|
Противошоковая укладка
|
Рентгеновский (маммографический) кабинет
|
N п/п
|
Наименование*
|
|
1.
|
Рентгеновский маммографический аппарат
|
|
2.
|
Маммографическая кассета (18x24 см)
|
|
3.
|
Маммографическая кассета (24x30 см)
|
|
4.
|
Комплект нумераторов и маркеров
|
|
5.
|
Большая рентгенозащитная ширма (при отсутствии встроенной защитной ширмы)
|
|
6.
|
Негатоскоп
|
|
7.
|
Предметные стекла
|
|
8.
|
Облучатель бактерицидный
|
|
9.
|
Рентгенозащитная дверь
|
|
10.
|
Рентгенозащитные ставни (для 1-го этажа)
|
|
11.
|
Сигнал "Не входить"
|
|
12.
|
Средства индивидуальной защиты от рентгеновского излучения (комплект)
|
|
13.
|
Мебель (стол, стулья), покрытая материалами, допускающими влажную обработку
|
|
14.
|
Персональный компьютер с принтером
|
|
15.
|
Рабочее место врача
|
|
16.
|
Рабочее место медицинской сестры
|
Клинико-диагностическая лаборатория
|
N п/п
|
Наименование*
|
|
1.
|
Рабочее место врача
|
|
2.
|
Рабочее место фельдшера-лаборанта
|
|
3.
|
Микроскоп бинокулярный
|
|
4.
|
Центрифуги от 1500 до 3000 оборотов в 1 минуту на 10 гнезд
|
|
5.
|
Термостат до +52 град. С
|
|
6.
|
Клинический анализатор определения гемоглобина, эритроцитов, тромбоцитов
|
|
7.
|
Биохимический анализатор
|
|
8.
|
Анализатор иммуноферментный
|
|
9.
|
Фотоэлектроколориметр
|
|
10.
|
Коагулограф
|
|
11.
|
Счетчик лейкоцитарный формулы крови
|
|
12.
|
Глюкометр
|
|
13.
|
Планшет для определения группы крови
|
|
14.
|
Приспособление для фиксации и окраски мазков
|
|
15.
|
Анализатор мочи
|
|
16.
|
Контейнеры для первичной стерилизации (емкости для дезинфекции) от 1 до 5 литров
|
|
17.
|
Облучатель бактерицидный (лампа) настенный и (или) потолочный
|
|
18.
|
Контейнеры для использованных материалов (медицинских отходов)
|
2. Центр (лаборатория, отделение) вспомогательных репродуктивных технологий (дневной стационар)
Кабинет врача-акушера-гинеколога
|
N п/п
|
Наименование*
|
|
1.
|
Кресло гинекологическое
|
|
2.
|
Набор гинекологических инструментов
|
|
3.
|
Ультразвуковой аппарат с вагинальным и абдоминальным датчиками
|
|
4.
|
Емкость для хранения стекол с мазками и их доставки в лабораторию
|
|
5.
|
Аппарат для измерения артериального давления
|
|
6.
|
Стетофонендоскоп
|
|
7.
|
Ширма
|
|
8.
|
Кушетка медицинская
|
|
9.
|
Контейнер для хранения стерильных инструментов и материала
|
|
10.
|
Манипуляционный стол для хранения стерильных инструментов
|
|
11.
|
Персональный компьютер с принтером
|
|
12.
|
Рабочее место врача
|
|
13.
|
Рабочее место медсестры
|
|
14.
|
Облучатель бактерицидный (лампа)
|
|
15.
|
Светильник медицинский передвижной
|
|
16.
|
Весы медицинские
|
|
17.
|
Ростомер
|
Кабинет врача-уролога
|
N п/п
|
Наименование*
|
|
1.
|
Кушетка медицинская
|
|
2.
|
Ширма
|
|
3.
|
Аппарат для измерения артериального давления
|
|
4.
|
Стетофонендоскоп
|
|
5.
|
Набор стекол и пробирок для взятия материала на исследования
|
|
6.
|
Контейнер для хранения стекол и доставки в лабораторию
|
|
7.
|
Персональный компьютер с принтером
|
|
8.
|
Облучатель бактерицидный (лампа)
|
|
9.
|
Манипуляционный стол для хранения стерильных инструментов
|
|
10.
|
Рабочее место врача
|
|
11.
|
Рабочее место медсестры
|
Процедурный кабинет
|
N п/п
|
Наименование*
|
|
1.
|
Облучатель бактерицидный (лампа)
|
|
2.
|
Контейнер для хранения стерильного материала
|
|
3.
|
Противошоковая укладка, анти-ВИЧ-укладка
|
|
4.
|
Измеритель артериального давления
|
|
5.
|
Стетофонендоскоп
|
|
6.
|
Инструментарий и расходные материалы для манипуляций
|
|
7.
|
Медицинский шкаф для стерильных растворов и медикаментов
|
|
8.
|
Манипуляционный столик
|
|
9.
|
Штатив для внутривенного капельного вливания
|
|
10.
|
Комплект для переливания крови
|
|
11.
|
Холодильник
|
|
12.
|
Кушетка медицинская
|
|
13.
|
Ширма
|
|
14.
|
Стол процедурный
|
|
15.
|
Шкаф для медикаментов экстренной помощи
|
|
16.
|
Контейнер для дезинфекции материала и игл
|
|
17.
|
Рабочее место медсестры
|
Малая операционная (манипуляционная)
|
N п/п
|
Наименование*
|
|
1.
|
Кресло гинекологическое операционное или операционный стол (с гидравлическим подъемником)
|
|
2.
|
Светильник бестеневой медицинский
|
|
3.
|
Вакуум-аспиратор
|
|
4.
|
Ларингоскоп с набором клинков
|
|
5.
|
Аппарат для ингаляционного наркоза переносной
|
|
6.
|
Инструментарий для гинекологического осмотра
|
|
7.
|
Источник кислорода
|
|
8.
|
Облучатель бактерицидный (лампа)
|
|
9.
|
Контейнер для использованных материалов (медицинских отходов)
|
|
10.
|
Столик анестезиологический, жгуты
|
|
11.
|
Ультразвуковой аппарат с вагинальным и абдоминальным датчиками, оснащенными пункционными насадками
|
|
12.
|
Аппарат для мониторирования (пульс, оксигенация, артериальное давление)
|
|
13.
|
Противошоковая укладка, анти-ВИЧ-укладка
|
|
14.
|
Столик инструментальный
|
|
15.
|
Столик манипуляционный
|
|
16.
|
Медицинский шкаф для лекарственных препаратов
|
Эмбриологическая комната
|
N п/п
|
Наименование*
|
|
1.
|
Бинокулярная лупа
|
|
2.
|
Термостат (СО-2 инкубатор)
|
|
3.
|
Световой микроскоп
|
|
4.
|
Инвертированный микроскоп
|
|
5.
|
Микроманипулятор
|
|
6.
|
Центрифуга
|
|
7.
|
Холодильник (медицинский)
|
|
8.
|
Ламинарный бокс с подогреваемой рабочей поверхностью
|
|
9.
|
Датчик для контроля СО2 в инкубаторах
|
|
10.
|
Анти-ВИЧ-укладка
|
|
11.
|
Рабочее место эмбриолога
|
|
12.
|
Облучатель бактерицидный (лампа)
|
Помещение криохранилища
|
N п/п
|
Наименование*
|
|
1.
|
Оборудование для криоконсервации биоматериала
|
|
2.
|
Сосуд Дьюара для хранения криоконсервированных половых клеток/эмбрионов и тканей репродуктивных органов
|
|
3.
|
Сосуд Дьюара для транспортировки криоконсервированных половых клеток и тканей репродуктивных органов (для медицинских организаций, оказывающих услуги по транспортировке половых клеток/эмбрионов и тканей репродуктивных органов)
|
|
4.
|
Сосуд Дьюара с запасом жидкого азота
|
|
5.
|
Контейнер для биоматериала
|
|
6.
|
Транспортировочная тележка
|
|
7.
|
Датчик для контроля содержания в помещении кислорода
|
Стерилизационная
|
N п/п
|
Наименование*
|
|
1.
|
Стерилизатор паровой или шкаф сухожаровой
|
|
2.
|
Облучатель бактерицидный (лампа)
|
|
3.
|
Аквадистиллятор
|
|
4.
|
Оборудование для мойки и дезинфекции
|
|
5.
|
Стол для подготовки инструментов и материалов к стерилизации
|
|
6.
|
Камера для хранения стерильных инструментов и расходных материалов
|
Помещение для сдачи спермы
|
N п/п
|
Наименование*
|
|
1.
|
Кушетка или кресло (стул)
|
3. Гинекологическое отделение (дневной стационар)
|
N п/п
|
Наименование*
|
|
1.
|
Рабочее место врача
|
|
2.
|
Рабочее место медицинской сестры
|
|
3.
|
Персональный компьютер с принтером
|
|
4.
|
Аппарат дыхательный ручной
|
|
5.
|
Аппарат искусственной вентиляции легких
|
|
6.
|
Аппарат ультразвуковой диагностический сканирующий
|
|
7.
|
Аппарат электрохирургический гинекологический высокочастотный для резекции и коагуляции
|
|
8.
|
Весы медицинские
|
|
9.
|
Ростомер
|
|
10.
|
Гистерорезектоскоп
|
|
11.
|
Гистероскоп диагностический
|
|
12.
|
Дефибриллятор кардиосинхронизированный
|
|
13.
|
Аппарат для измерения артериального давления
|
|
14.
|
Кольпоскоп
|
|
15.
|
Стойка эндоскопическая с набором инструментов для полного объема лапароскопических операций с электромеханическим морцелятором
|
|
16.
|
Кресло гинекологическое
|
|
17.
|
Кресло-коляска больничное
|
|
18.
|
Аппарат для криохирургии гинекологический
|
|
19.
|
Кровать функциональная
|
|
20.
|
Кушетка медицинская
|
|
21.
|
Монитор анестезиологический
|
|
22.
|
Набор хирургических инструментов для малоинвазивного доступа
|
|
23.
|
Насос инфузионный
|
|
24.
|
Негатоскоп
|
|
25.
|
Облучатель бактерицидный (лампа)
|
|
26.
|
Оборудование для мойки и дезинфекции
|
|
27.
|
Светильник (лампа) операционный, хирургический
|
|
28.
|
Светильник медицинский передвижной
|
|
29.
|
Светильник медицинский (потолочный, напольный, настенный)
|
|
30.
|
Стерилизатор воздушный (сухожаровой)
|
|
31.
|
Стол гинекологический
|
|
32.
|
Планшет для определения группы крови
|
|
33.
|
Цистоскоп смотровой
|
|
34.
|
Стетофонендоскоп
|
|
35.
|
Термометр
|
|
36.
|
Контейнеры для использованных материалов (медицинских отходов)
|
4. Организационно-методический отдел
|
N п/п
|
Наименование*
|
|
1.
|
Рабочее место врача
|
|
2.
|
Рабочее место медицинской сестры
|
|
3.
|
Персональный компьютер с принтером
|
5. Административно-хозяйственное подразделение со вспомогательными службами
Стерилизационная
|
N п/п
|
Наименование*
|
|
1.
|
Паровой стерилизатор 100 л
|
|
2.
|
Сухожаровой шкаф 80 л
|
|
3.
|
Облучатель бактерицидный (лампа) настенный и (или) потолочный
|
|
4.
|
Аквадистиллятор
|
|
5.
|
Ванна моечная для дезинфекции и предстерилизационной обработки инструментов
|
_____________________________
* Количество единиц - не менее 1.
Приложение N 25
к Порядку оказания
медицинской помощи по профилю
"акушерство и гинекология
(за исключением использования
вспомогательных репродуктивных
технологий)", утв. приказом
Министерства здравоохранения РФ
от 1 ноября 2012 г. N 572н
Правила
организации деятельности Центра охраны репродуктивного здоровья подростков
1. Настоящие Правила регулируют порядок организации деятельности Центра охраны репродуктивного здоровья подростков (далее - Центр).
2. Центр создается как самостоятельная медицинская организация или как структурное подразделение медицинской организации.
3. Центр осуществляет профилактическую и организационно- методическую работу и оказывает консультативную, лечебно-диагностическую, реабилитационную и социально-психологическую помощь подросткам (в возрасте от 10 до 17 лет включительно), направленную на сохранение и укрепление их репродуктивного здоровья.
4. Руководство Центром осуществляет заведующий.
5. Структура и штатная численность Центра устанавливается руководителем Центра в зависимости от объема проводимой работы с учетом рекомендуемых штатных нормативов согласно приложению N 26 к Порядку оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)", утвержденному настоящим приказом.
6. Оснащение Центра осуществляется в соответствии со стандартом оснащения согласно приложению N 27 к Порядку оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)", утвержденному настоящим приказом.
7. На должность заведующего Центром - врача-акушера-гинеколога, врача-педиатра, врача-организатора здравоохранения назначается специалист, соответствующий Квалификационным требованиям к специалистам с высшим и послевузовским медицинским и фармацевтическим образованием в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 7 июля 2009 г. N 415н, а также Квалификационным характеристикам должностей работников в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 23 июля 2010 г. N 541н.
8. На должности врачей-специалистов Центра назначаются специалисты, соответствующие Квалификационным требованиям к специалистам с высшим и послевузовским медицинским и фармацевтическим образованием в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 7 июля 2009 г. N 415н, по соответствующим специальностям, а также Квалификационным характеристикам должностей работников в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 23 июля 2010 г. N 541н.
9. На должности медицинских работников со средним медицинским образованием Центра назначаются специалисты, соответствующие Квалификационным характеристикам должностей работников в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 23 июля 2010 г. N 541н.
10. Центр осуществляет следующие функции:
совершенствование, координация и научно-методическая организация службы охраны репродуктивного здоровья подростков;
участие в организации и проведении профилактических осмотров в целях раннего выявления заболеваний репродуктивной системы, а также инфекций, передаваемых половым путем (далее - ИППП), включая ВИЧ-инфекцию, у подростков в декретируемые возраста;
своевременное информирование подростков, родителей и педагогов о предстоящем профилактическом осмотре, его целях и порядке проведения;
изучение экологических, медико-социальных и организационных факторов влияния на репродуктивное здоровье и репродуктивное поведение подростков с учетом региональных особенностей;
обеспечение автоматизированной системы учета и слежения за показателями распространенности гинекологической, урологической и андрологической заболеваемости, абортов и ИППП у подростков;
организация, участие в проведении, контроль эффективности и качества проведения профилактических осмотров подростков декретируемых возрастов врачами-акушерами-гинекологами, врачами-детскими урологами-андрологами, врачами-терапевтами подростковыми;
изучение особенностей репродуктивного и сексуального поведения с учетом возраста и пола подростков;
участие в разработке психокоррекционных программ с учетом индивидуальных половых и возрастных особенностей подростка совместно с другими специалистами Центра;
консультирование подростков по вопросам физиологии и психологии полового развития, профилактики рискового сексуального поведения, абортов и ИППП, формирования навыков ответственного репродуктивного поведения и здоровых взаимоотношений в семье;
динамическое наблюдение за подростками, использующими контрацептивы, своевременное направление на консультацию девочек-подростков при затруднении подбора метода контрацепции, возникновении побочных эффектов или осложнений на фоне или после использования контрацептивов;
организация и обеспечение информационно-просветительной работы, подготовка и издание методических и информационных материалов по вопросам полового развития, сохранения и укрепления репродуктивного здоровья подростков и молодежи для медицинских работников, педагогов, социальных работников, подростков;
организация и проведение семинаров, конференций, тренингов, совещаний по актуальным вопросам сохранения и укрепления репродуктивного здоровья подростков и молодежи в целевых аудиториях (медицинские, социальные работники, психологи, педагоги, родители) с использованием современных эффективных информационно-просветительных моделей;
взаимодействие и привлечение к совместной работе представителей молодежных и общественных организаций, социальных служб, средств массовой информации;
информационная и образовательная помощь специалистам, работающим с подростками, в том числе оказывающим медицинскую помощь, обучение навыкам медико-социальной психологии и деонтологии;
подготовка и обучение волонтеров из числа молодых людей в возрасте от 15 до 24 лет для работы в сфере охраны репродуктивного здоровья подростков и молодежи;
участие в региональных и международных программах по вопросам охраны и укрепления репродуктивного здоровья подростков;
оказание специализированной гинекологической, андрологической, урологической лечебно-диагностической помощи подросткам, обращающимся в Центр самостоятельно или по направлению специалистов других медицинских организаций;
своевременное направление беременных подростков в профильные медицинские организации для решения вопроса о пролонгировании беременности;
завершение реабилитации девочек-подростков после прерывания беременности, включая профилактику повторной беременности, а также консультирование в случае возникновения отдаленных осложнений, в том числе воспалительных заболеваний органов малого таза и расстройств менструаций;
проведение первичной диагностики и своевременное направление для обследования и лечения патологии молочной железы у девочек-подростков;
оказание комплексной медицинской и социально-психологической реабилитационной помощи при гинекологических, андрологических и урологических заболеваниях, после лечения пороков развития, воспалительных, предопухолевых и опухолевых заболеваний репродуктивных органов, после сексуального насилия и прерывания беременности, включая профилактику повторной беременности;
оказание психологической и психотерапевтической помощи подросткам и членам их семей при наличии у подростков эмоциональных расстройств и расстройств поведения, сексуальной дисфункции, расстройств половой идентификации, сексуального предпочтения и полоролевого поведения, нервно-психических расстройств после сексуального насилия и аборта, при нежеланной беременности;
взаимодействие с психолого-педагогическими, медико-социальными центрами и органами социальной защиты, оказание социально-правовой помощи подросткам, имеющим факторы социального риска, находящимся в кризисной ситуации и нуждающимся в медико-социальной защите и поддержке;
взаимодействие с социальными педагогами и психологами образовательных учреждений;
оказание косметологической помощи подросткам, в том числе с андрогензависимой дермопатией и папилломатозом;
ведение учетной и отчетной документации, представление отчетов о деятельности Центра в установленном порядке.
11. Центр осуществляет взаимодействие с другими медицинскими организациями, с органами социальной защиты населения, образования, молодежной политики, и другими организационными структурами в области сохранения и укрепления репродуктивного здоровья подростков и молодежи, пропаганды ответственного репродуктивного поведения и медико-социальной реабилитации.
К работе Центра по проведению профилактической работы среди сверстников могут привлекаться волонтеры из числа подростков и молодежи.
12. Рекомендуемая структура Центра:
б) кабинеты:
врача-гинеколога детского и подросткового возраста;
врача-детского уролога-андролога;
врача-терапевта подросткового;
врача-психотерапевта;
врача-психиатра-нарколога, врача-психиатра подросткового, врача-дерматовенеролога, врача-сексолога, врача-рефлексотерапевта, врача-эндокринолога;
врача-методиста;
врача-статистика;
психолога (медицинского психолога);
социального педагога;
юриста;
специалиста по социальной работе;
ультразвуковой диагностики;
процедурный кабинет;
манипуляционная;
физиотерапевтический кабинет;
г) клинико-диагностическая лаборатория;
д) административно-хозяйственное подразделение со вспомогательными службами:
администрация;
бухгалтерия;
отдел кадров;
экономическая служба;
технические службы;
стерилизационная;
аптека.
Приложение N 26
к Порядку оказания
медицинской помощи по профилю
"акушерство и гинекология
(за исключением использования
вспомогательных репродуктивных
технологий)", утв. приказом
Министерства здравоохранения РФ
от 1 ноября 2012 г. N 572н
Рекомендуемые штатные нормативы Центра охраны репродуктивного здоровья подростков
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Заведующий Центром - врач-акушер-гинеколог
|
1 должность
|
|
2.
|
Врач-акушер-гинеколог (по оказанию медицинской помощи в детском возрасте)
|
1,25 должности:
на 10 тысяч детского населения.
|
|
3.
|
Врач-акушер-гинеколог
|
1 должность на 10 коек дневного стационара.
|
|
4.
|
Врач-детский уролог-андролог
|
1 должность на 10 тысяч детского населения
|
|
5.
|
Врач-терапевт подростковый
|
1 должность на 10 тысяч детского населения
|
|
6.
|
Врач-психотерапевт
|
1 должность на 10 должностей врачей-специалистов.
|
|
7.
|
Врач-психиатр-нарколог
|
1 должность на 10 тысяч детского населения
|
|
8.
|
Врач-психиатр подростковый
|
1 должность на 10 тысяч детского населения
|
|
9.
|
Врач-дерматовенеролог
|
1 должность на 10 тысяч детского населения
|
|
10.
|
Врач-сексолог
|
1 должность на 10 тысяч детского населения
|
|
11.
|
Врач-рефлексотерапевт
|
1 должность на 10 тысяч детского населения
|
|
12.
|
Врач-эндокринолог
|
1 должность на 10 тысяч детского населения
|
|
13.
|
Врач-методист
|
1 должность
|
|
14.
|
Врач-статистик
|
1 должность
|
|
15.
|
Врач ультразвуковой диагностики
|
Из расчета норм времени на ультразвуковые исследования.
|
|
16.
|
Врач-физиотерапевт
|
1 должность на 10 должностей врачей-специалистов.
|
|
17.
|
Старшая акушерка
|
1 должность
|
|
18.
|
Акушерка
|
1 должность на каждую должность врача-акушера-гинеколога
|
|
19.
|
Медицинская сестра
|
1 должность на каждую должность врача-специалиста; на 10 коек дневного стационара
|
|
20.
|
Медицинская сестра процедурной
|
1 должность на 7 должностей врачей-специалистов
|
|
21.
|
Медицинская сестра по физиотерапии
|
В зависимости от объема работы
|
|
22.
|
Медицинская сестра (кабинета функциональной диагностики)
|
2 должности на 1 должность врача функциональной диагностики
|
|
23.
|
Медицинский регистратор
|
1 должность на 5 должностей врачей-специалистов.
|
|
24.
|
Медицинский статистик
|
1 должность
|
|
25.
|
Сестра-хозяйка
|
1 должность
|
|
26.
|
Санитар
|
1 должность на 3 должности врачей-специалистов
|
|
27.
|
Санитар (дневного стационара)
|
В соответствии с количеством должностей медицинских сестер.
|
|
28.
|
Юрист
|
1 должность
|
|
29.
|
Социальный педагог
|
1 должность
|
|
30.
|
Специалист по социальной работе
|
1 должность
|
|
31.
|
Медицинский психолог (психолог)
|
1 должность
|
|
32.
|
Программист
|
1 должность
|
Примечания:
1. Нормативы не распространяются на медицинские организации частной системы здравоохранения.
2. Норма нагрузки консультативно-амбулаторного приема врача-акушера-гинеколога: первичный прием девочки - 30 минут, повторный прием девочки - 20 минут.
Приложение N 27
к Порядку оказания
медицинской помощи по профилю
"акушерство и гинекология
(за исключением использования
вспомогательных репродуктивных
технологий)", утв. приказом
Министерства здравоохранения РФ
от 1 ноября 2012 г. N 572н
Стандарт
оснащения Центра охраны репродуктивного здоровья подростков
С изменениями и дополнениями от:
17 января 2014 г.
Кабинет врача-гинеколога детского и подросткового возраста
|
N п/п
|
Наименование*
|
|
1.
|
Кресло гинекологическое
|
|
2.
|
Светильник медицинский передвижной
|
|
3.
|
Источник холодного света и волоконнооптический световод
|
|
4.
|
Ростомер
|
|
5.
|
Весы медицинские
|
|
6.
|
Сантиметровая лента
|
|
7.
|
Стетоскоп акушерский
|
|
8.
|
Тазомер
|
|
9.
|
Аппарат для измерения артериального давления
|
|
10.
|
Стетофонендоскоп
|
|
11.
|
Кольпоскоп
|
|
12.
|
Стерильные детские вагиноскопы диаметром 8,  , 11, 13 мм , 11, 13 мм
|
|
13.
|
Фиброгистероскоп ( гистероскоп, 3 мм)
|
|
14.
|
Набор гинекологических инструментов: влагалищные зеркала по Симпсу детские N 1, 2, 3, 4 и зеркала-подъемники (влагалищные по Отту N 1, 2, 3 и желобоватые детские N 1, 2, 3); влагалищные зеркала по Куско с кремальерой детские N 1, 2, 3
|
|
15.
|
Корнцанги детские изогнутые 228 мм повышенной стойкости, корнцанги детские прямые, желобоватые зонды, ложки гинекологические двухсторонние Фолькмана, гинекологический пинцет
|
|
16.
|
Одноразовые палочки или щеточки для взятия мазков, медицинские шпатели.
|
|
17.
|
Зонд маточный с делениями, двусторонний пуговчатый зонд, пуговчатый зонд с ушком, ножницы
|
|
18.
|
Стерильные резиновые уретральные катетеры N 1 и 2
|
|
19.
|
Термометр медицинский
|
|
20.
|
Аппарат для радиоволновой и лазерной хирургии
|
|
21.
|
Кушетка медицинская
|
|
22.
|
Ширма
|
|
23.
|
Емкость для хранения стекол с мазками и их доставки в лабораторию
|
|
24.
|
Пенал для переноса материала в лабораторию
|
|
25.
|
Манипуляционный стол для хранения стерильных инструментов
|
|
26.
|
Контейнеры для хранения стерильных инструментов и материала
|
|
27.
|
Емкости для сбора бытовых и медицинских отходов
|
|
28.
|
Емкости для дезинфицирующих средств
|
|
29.
|
Облучатель бактерицидный (лампа)
|
|
30.
|
Рабочее место врача
|
|
31.
|
Рабочее место медицинской сестры
|
|
32.
|
Персональный компьютер с принтером
|
Кабинет врача-детского уролога-андролога
|
N п/п
|
Наименование*
|
|
1.
|
Кресло урологическое
|
|
2.
|
Светильник медицинский галлогеновый напольный
|
|
3.
|
Источник холодного света и волоконнооптический световод
|
|
4.
|
Кушетка медицинская
|
|
5.
|
Ширма
|
|
6.
|
Манипуляционный стол для хранения стерильных инструментов
|
|
7.
|
Аппарат для измерения артериального давления
|
|
8.
|
Стетофонендоскоп
|
|
9.
|
Термометр медицинский
|
|
10.
|
Наборы стекол и пробирок для взятия материала на исследования
|
|
11.
|
Контейнеры для хранения стекол и доставки в лабораторию
|
|
12.
|
Весы медицинские
|
|
13.
|
Ростомер
|
|
14.
|
Тазомер
|
|
15.
|
Сантиметровая лента
|
|
16.
|
Одноразовые палочки или щеточки для взятия мазков, медицинские шпатели, пробирки.
|
|
17.
|
Двусторонний пуговчатый зонд, пуговчатый зонд с ушком, ножницы
|
|
18.
|
Стерильные резиновые уретральные катетеры N и 2
|
|
19.
|
Аппарат для радиоволновой и лазерной хирургии
|
|
20.
|
Емкости для сбора бытовых и медицинских отходов
|
|
21.
|
Емкости для дезинфицирующих средств
|
|
22.
|
Шкаф для хранения медицинской документации
|
|
23.
|
Шкаф для медицинских инструментов
|
|
24.
|
Негатоскоп
|
|
25.
|
Облучатель бактерицидный (лампа)
|
|
26.
|
Рабочее место врача
|
|
27.
|
Рабочее место медицинской сестры
|
|
28.
|
Персональный компьютер с принтером
|
Кабинет врача-терапевта подросткового
|
N п/п
|
Наименование*
|
|
1.
|
Кушетка медицинская
|
|
2.
|
Светильник медицинский передвижной (лампа)
|
|
3.
|
Весы медицинские
|
|
4.
|
Ростомер
|
|
5.
|
Термометр медицинский
|
|
6.
|
Аппарат для измерения артериального давления
|
|
7.
|
Стетофонендоскоп
|
|
8.
|
Компьютерный комплекс для проведения электрокардиографии с синдромальным заключением (с принтером)
|
|
9.
|
Аппарат для холтеровского мониторирования электрокардиограммы с компьютером
|
|
10.
|
Аппарат для мониторирования артериального давления с компьютером
|
|
11.
|
Облучатель бактерицидный (лампа)
|
|
12.
|
Рабочее место врача
|
|
13.
|
Рабочее место медицинской сестры
|
|
14.
|
Персональный компьютер с принтером
|
Кабинет врача-психиатра-нарколога
Кабинет врача-психиатра подросткового
Кабинет врача-дерматовенеролога
Кабинет врача-сексолога
Кабинет врача-рефлексотерапевта
Кабинет врача-эндокринолога
|
N п/п
|
Наименование*
|
|
1.
|
Кушетка медицинская
|
|
2.
|
Светильник медицинский передвижной (лампа)
|
|
3.
|
Термометр медицинский
|
|
4.
|
Аппарат для измерения артериального давления
|
|
5.
|
Стетофонендоскоп
|
|
6.
|
Облучатель бактерицидный (лампа)
|
|
7.
|
Рабочее место врача
|
|
8.
|
Рабочее место медицинской сестры
|
|
9.
|
Персональный компьютер с принтером
|
Кабинет ультразвуковой диагностики
|
N п/п
|
Наименование*
|
|
1.
|
Рабочее место врача
|
|
2.
|
Рабочее место медицинской сестры
|
|
3.
|
Персональный компьютер с принтером
|
|
4.
|
Ультразвуковой сканер со спектральным допплером с цветовым доплеровским картированием среднего класса с абдоминальным и интравагинальным датчиками и линейным датчиком для исследования молочной и щитовидной желез
|
|
5.
|
Видеопринтер
|
|
6.
|
Кушетка медицинская
|
|
7.
|
Ширма
|
Процедурный кабинет
|
N п/п
|
Наименование*
|
|
1.
|
Облучатель бактерицидный (лампа)
|
|
2.
|
Аппарат для измерения артериального давления
|
|
3.
|
Стетофонендоскоп
|
|
4.
|
Стол процедурный
|
|
5.
|
Манипуляционный столик
|
|
6.
|
Кушетка медицинская
|
|
7.
|
Ширма
|
|
8.
|
Рабочее место медицинской сестры
|
|
9.
|
Инструментарий и расходные материалы для манипуляций
|
|
10.
|
Контейнеры для хранения стерильного материала
|
|
11.
|
Противошоковая укладка, анти-ВИЧ-укладка
|
|
12.
|
Холодильник
|
|
13.
|
Шкаф для медикаментов экстренной помощи
|
|
14.
|
Медицинский шкаф для стерильных растворов и медикаментов
|
|
15.
|
Штативы для внутривенного капельного вливания
|
|
16.
|
Комплект для переливания крови
|
|
17.
|
Контейнеры для дезинфекции материала и игл
|
Физиотерапевтический кабинет
|
N п/п
|
Наименование*
|
|
1.
|
Аппарат для гальванизации и лекарственного электрофореза
|
|
2.
|
Аппарат низкочастотной физиотерапии
|
|
3.
|
Аппарат для терапии электросном
|
|
4.
|
Аппарат ультразвуковой терапевтический
|
|
5.
|
Аппарат лазерный терапевтический
|
|
6.
|
Аппарат для ультратонотерапии
|
|
7.
|
Аппарат для дарсонвализации
|
|
8.
|
Аппарат низкочастотной физиотерапии
|
|
9.
|
Аппарат для кислородных коктейлей
|
|
10.
|
Аппарат для лечения интерференционными токами
|
|
11.
|
Аппарат для лечения диадинамическими токами
|
|
12.
|
Аппарат для коротковолнового ультрафиолетового облучения
|
|
13.
|
Аппарат для низкочастотной магнитотерапии
|
|
14.
|
Аппарат для измерения артериального давления
|
|
15.
|
Стетофонендоскоп
|
|
16.
|
Облучатель бактерицидный (лампа)
|
|
17.
|
Рабочее место врача
|
|
18.
|
Рабочее место медицинской сестры
|
|
19.
|
Кушетка медицинская
|
Манипуляционная
|
N п/п
|
Наименование*
|
|
1.
|
Кресло гинекологическое
|
|
2.
|
Светильник медицинский передвижной
|
|
3.
|
Исключен
Информация об изменениях:
См. текст пункта 3
|
|
4.
|
Ларингоскоп с набором клинков
|
|
5.
|
Аппарат для ингаляционного наркоза переносной
|
|
6.
|
Набор гинекологических инструментов
|
|
7.
|
Источник кислорода
|
|
8.
|
Облучатель бактерицидный (лампа)
|
|
9.
|
Контейнеры для использованных материалов (медицинских отходов)
|
|
10.
|
Столик анестезиологический, жгуты
|
|
11.
|
Ультразвуковой аппарат с вагинальным и абдоминальным датчиками, оснащенными пункционными насадками
|
|
12.
|
Аппарат для мониторирования (пульс, оксигенация, АД)
|
|
13.
|
Противошоковая укладка, анти ВИЧ укладка
|
|
14.
|
Столик инструментальный
|
|
15.
|
Столик манипуляционный
|
|
16.
|
Медицинские шкафы для лекарственных препаратов
|
|
17.
|
Кушетка медицинская
|
Клинико-диагностическая лаборатория
|
N п/п
|
Наименование*
|
|
1.
|
Микроскоп бинокулярный
|
|
2.
|
Центрифуги от 1500 до 3000 оборотов в 1 минуту на 10 гнезд
|
|
3.
|
Термостат до +52 град. С
|
|
4.
|
Клинический анализатор определения гемоглобина, эритроцитов, тромбоцитов
|
|
5.
|
Биохимический анализатор
|
|
6.
|
Анализатор иммуноферментный
|
|
7.
|
Фотоэлектроколориметр
|
|
8.
|
Коагулограф
|
|
9.
|
Счетчик лейкоцитарный формулы крови
|
|
10.
|
Глюкометр
|
|
11.
|
Планшет для определения группы крови
|
|
12.
|
Приспособление для фиксации и окраски мазков
|
|
13.
|
Анализатор мочи
|
|
14.
|
Контейнеры для первичной стерилизации (емкости для дезинфекции) от 1 до 5 литров
|
|
15.
|
Облучатель бактерицидный (лампа) настенный и/или потолочный
|
|
16.
|
Контейнеры для использованных материалов (медицинских отходов)
|
Административно-хозяйственное подразделение со вспомогательными службами
Стерилизационная
|
N п/п
|
Наименование*
|
|
1.
|
Стерилизатор паровой
|
|
2.
|
Шкаф сухожаровой
|
|
3.
|
Облучатель бактерицидный (лампа)
|
|
4.
|
Аквадистиллятор
|
|
5.
|
Ванна моечная для дезинфекции и предстерилизационной обработки инструментов
|
Дневной стационар
|
N п/п
|
Наименование*
|
|
1.
|
Рабочее место врача
|
|
2.
|
Рабочее место медицинской сестры
|
|
3.
|
Кровать функциональная
|
|
4.
|
Тумбочка прикроватная
|
|
5.
|
Весы медицинские
|
|
6.
|
Ростомер
|
|
7.
|
Лента сантиметровая
|
|
8.
|
Шкаф для хранения медицинской документации
|
|
9.
|
Шкаф для лекарственных средств и медицинских инструментов
|
|
10.
|
Облучатель бактерицидный (лампа)
|
|
11.
|
Холодильник
|
|
12.
|
Стол инструментальный
|
|
13.
|
Термометр медицинский
|
|
14.
|
Термометр комнатный
|
|
15.
|
Аппарат для измерения артериального давления
|
|
16.
|
Стетофонендоскоп
|
|
17.
|
Емкости для дезинфекции инструментария и расходных материалов
|
|
18.
|
Емкости для сбора бытовых и медицинских отходов
|
_____________________________
* Количество единиц - не менее 1.
Информация об изменениях:
Приказом Минздрава России от 12 января 2016 г. N 5н в наименование внесены изменения
См. текст наименования в предыдущей редакции
Приложение N 28
к Порядку оказания
медицинской помощи по профилю
"акушерство и гинекология
(за исключением использования
вспомогательных репродуктивных
технологий)", утв. приказом
Министерства здравоохранения РФ
от 1 ноября 2012 г. N 572н
Правила
организации деятельности отделения акушерского ухода для беременных женщин
С изменениями и дополнениями от:
11 июня 2015 г., 12 января 2016 г.
Информация об изменениях:
Приказом Минздрава России от 12 января 2016 г. N 5н в пункт 1 внесены изменения
См. текст пункта в предыдущей редакции
1. Настоящие Правила регулируют порядок организации деятельности Отделения акушерского ухода для беременных женщин (далее - Отделение) медицинских организаций.
Информация об изменениях:
Приказом Минздрава России от 11 июня 2015 г. N 333н пункт 2 изложен в новой редакции
См. текст пункта в предыдущей редакции
2. Отделение является структурным подразделением медицинской организации, имеющей лицензию на осуществление медицинской деятельности, включая работы (услуги) по "акушерскому делу", и создается в больницах, имеющих в своем составе акушерские стационары, перинатальных центрах и (или) родильных домах.
3. Руководство Отделением осуществляет заведующий отделением.
4. Штатная численность Отделения устанавливается в зависимости от объема проводимой работы с учетом рекомендуемых штатных нормативов согласно приложению N 29 к Порядку оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)", утвержденному настоящим приказом.
5. Оснащение Отделения осуществляется в соответствии со стандартом оснащения согласно приложению N 30 к Порядку оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)", утвержденному настоящим приказом.
6. На должность заведующего Отделением - врача-акушера-гинеколога назначается специалист, соответствующий Квалификационным требованиям к специалистам с высшим и послевузовским медицинским и фармацевтическим образованием в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 7 июля 2009 г. N 415н, а также Квалификационным характеристикам должностей работников в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 23 июля 2010 г. N 541н.
7. На должности медицинских работников со средним медицинским образованием Отделения назначаются специалисты, соответствующие Квалификационным характеристикам должностей работников в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 23 июля 2010 г. N 541н.
8. Отделение оказывает медицинскую помощь в стационарных условиях женщинам в период беременности, проживающим в районах, отдаленных от акушерских стационаров и не имеющих прямых показаний для направления в отделение патологии беременности, но нуждающихся в медицинском наблюдении для предотвращения развития возможных осложнений.
9. Отделение предназначается для проведения курса лечения, направленного на предупреждение осложнений беременности, а также проведения оздоровительных мероприятий женщинам, оказавшимся в трудной жизненной ситуации, нуждающимся в медицинской помощи и социальном уходе.
10. Отделение осуществляет следующие функции:
квалифицированный медицинский уход за беременными женщинами;
своевременное выполнение врачебных назначений и процедур;
динамическое наблюдение за состоянием беременных женщин и течением беременности;
своевременная диагностика осложнений беременности;
своевременный перевод беременных женщин при ухудшении их состояния в акушерские стационары;
обеспечение питанием, в том числе диетическим, в соответствии с врачебными рекомендациями;
приглашение на договорной основе психологов (медицинских психологов), психотерапевтов, юристов для консультации пациентов.
11. Рекомендуемая структура Отделения:
палаты для беременных женщин;
манипуляционная;
процедурный кабинет.
Информация об изменениях:
Приказом Минздрава России от 12 января 2016 г. N 5н в наименование внесены изменения
См. текст наименования в предыдущей редакции
Приложение N 29
к Порядку оказания
медицинской помощи по профилю
"акушерство и гинекология
(за исключением использования
вспомогательных репродуктивных
технологий)", утв. приказом
Министерства здравоохранения РФ
от 1 ноября 2012 г. N 572н
Рекомендуемые штатные нормативы отделения акушерского ухода для беременных женщин*
С изменениями и дополнениями от:
12 января 2016 г.
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Заведующий отделением врач-акушер-гинеколог
|
1 должность
|
|
2.
|
Старшая акушерка (старшая медицинская сестра)
|
1 должность
|
|
3.
|
Акушерка (медицинская сестра палатная (постовая))
|
4,75 должности на 20 коек
|
|
4.
|
Медицинская сестра процедурной
|
1 должность
|
|
5.
|
Сестра-хозяйка
|
1 должность
|
|
6.
|
Младшая медицинская сестра по уходу за больными
|
В соответствии с количеством должностей акушерок (медицинских сестер палатных)
|
|
7.
|
Санитар
|
В соответствии с количеством должностей медицинских сестер перевязочной и процедурной
|
|
8.
|
Санитар (буфетчица)
|
1 должность
|
|
9.
|
Санитар (уборщица)
|
1 должность
|
_____________________________
* Нормативы не распространяются на медицинские организации частной системы здравоохранения.
Информация об изменениях:
Приказом Минздрава России от 12 января 2016 г. N 5н в наименование внесены изменения
См. текст наименования в предыдущей редакции
Приложение N 30
к Порядку оказания
медицинской помощи по профилю
"акушерство и гинекология
(за исключением использования
вспомогательных репродуктивных
технологий)", утв. приказом
Министерства здравоохранения РФ
от 1 ноября 2012 г. N 572н
Стандарт
оснащения отделения акушерского ухода для беременных женщин
С изменениями и дополнениями от:
12 января 2016 г.
|
N п/п
|
Наименование*
|
|
1.
|
Рабочее место врача
|
|
2.
|
Рабочее место медицинской сестры
|
|
3.
|
Персональный компьютер с принтером
|
|
4.
|
Кресло гинекологическое
|
|
5.
|
Планшет для определения группы крови
|
|
6.
|
Кровать функциональная
|
|
7.
|
Кушетка медицинская
|
|
8.
|
Столик инструментальный
|
|
9.
|
Набор гинекологических инструментов
|
|
10.
|
Анализатор допплеровский сердечно-сосудистой деятельности матери и плода малогабаритный
|
|
11.
|
Стетоскоп акушерский
|
|
12.
|
Весы медицинские
|
|
13.
|
Ростомер
|
|
14.
|
Тазомер
|
|
15.
|
Аппарат для измерения артериального давления
|
|
16.
|
Стетофонендоскоп
|
|
17.
|
Контейнеры для хранения стерильных инструментов и материала
|
|
18.
|
Облучатель бактерицидный (лампа)
|
|
19.
|
Холодильник для хранения медикаментов
|
|
20.
|
Стойка для инфузий
|
|
21.
|
Камера для хранения стерильных инструментов и изделий
|
|
22.
|
Кресло-каталка для перевозки больных
|
|
23.
|
Глюкометр
|
|
24.
|
Амниотест
|
_____________________________
* Количество единиц - не менее 1.
Приложение N 31
к Порядку оказания
медицинской помощи по профилю
"акушерство и гинекология
(за исключением использования
вспомогательных репродуктивных
технологий)", утв. приказом
Министерства здравоохранения РФ
от 1 ноября 2012 г. N 572н
Правила
организации деятельности Центра медико-социальной поддержки беременных женщин, оказавшихся в трудной жизненной ситуации
1. Настоящие Правила регулируют порядок организации деятельности Центра медико-социальной поддержки беременных женщин, оказавшихся в трудной жизненной ситуации (далее - Центр).
2. Центр создается как структурное подразделение медицинской организации.
3. Центр оказывает медико-социальную помощь женщинам в период беременности и в послеродовом периоде.
4. Руководство Центром осуществляет руководитель.
5. Штатная численность Центра устанавливается руководителем медицинской организации в зависимости от объема проводимой работы с учетом рекомендуемых штатных нормативов согласно приложению N 32 к Порядку оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)", утвержденному настоящим приказом.
6. Оснащение Центра осуществляется в соответствии со стандартом оснащения согласно приложению N 33 к Порядку оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)", утвержденному настоящим приказом.
7. На должность руководителя Центра - врача-акушера-гинеколога назначается специалист, соответствующий Квалификационным требованиям к специалистам с высшим и послевузовским медицинским и фармацевтическим образованием в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 7 июля 2009 г. N 415н, а также Квалификационным характеристикам должностей работников в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 23 июля 2010 г. N 541н.
8. На должности врачей-специалистов Центра назначаются специалисты, соответствующие Квалификационным требованиям к специалистам с высшим и послевузовским медицинским и фармацевтическим образованием в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 7 июля 2009 г. N 415н, по соответствующим специальностям, а также Квалификационным характеристикам должностей работников в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 23 июля 2010 г. N 541н.
9. На должности медицинских работников со средним медицинским образованием Центра назначаются специалисты, соответствующие Квалификационным характеристикам должностей работников в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 23 июля 2010 г. N 541н.
10. Целью создания Центра является организация и координация работы кабинетов медико-социальной помощи женских консультаций.
11. Центр осуществляет следующие функции:
разработка методических рекомендаций для специалистов по социальной работе и психологов женских консультаций и акушерских стационаров;
проведение тренингов со специалистами кабинетов медико-социальной помощи женских консультаций;
организация "телефонов доверия";
разработка сайта в сети Интернет, пропагандирующего позитивное отношение к родительству и позиционирующего результаты работы центра;
оказание содействия в предоставлении временного приюта в учреждениях социальной защиты (а также в приютах, созданных общественными и религиозными объединениями), организации патронажа женщин, нуждающихся в медико-социальной помощи, реабилитации и поддержке;
анализ деятельности кабинетов медико-социальной помощи женских консультаций на основе предоставленных отчетов;
создание необходимых условий для обеспечения максимально полной медико-психологической реабилитации и адаптации в обществе, семье;
привлечение различных государственных органов и общественных объединений к решению вопросов медико-социальной помощи женщинам, оказавшимся в трудной жизненной ситуации, и координация их деятельности в этом направлении;
осуществление мероприятий по выявлению женщин групп риска по отказу от ребенка после родов;
организация консультирования по вопросам социальной защиты женщин разового или постоянного характера;
участие в формировании у женщины сознания необходимости вынашивания беременности и дальнейшего воспитания ребенка;
организация групп психологической поддержки женщин в период беременности с привлечением врачей-психотерапевтов.
12. Центр самостоятельно оказывает медико-социальные услуги женщинам, подвергшимся психофизическому насилию; потерявшим родных и близких (вдовы); имеющим детей-инвалидов; женщинам-инвалидам; одиноким матерям с несовершеннолетними детьми; несовершеннолетним матерям; несовершеннолетним и одиноким женщинам из неполных семей; находящимся в предразводной и послеразводной ситуации; находящимся в конфликте с семьей.
13. Центр осуществляет свою деятельность на основе взаимодействия с органами государственной власти субъектов Российской Федерации в сфере охраны здоровья, образования, социальной защиты, с общественными организациями (объединениями), негосударственными фондами, традиционными конфессиями по реализации медико-социальных и психологических задач, направленных на сохранение и укрепление здоровья беременных женщин, оказавшихся в трудной жизненной ситуации, включая превентивные меры по предупреждению абортов и отказов от новорожденных в роддомах.
14. Рекомендуемая структура Центра:
кабинеты:
врача-акушера-гинеколога;
врача-психотерапевта;
психолога;
специалиста по социальной работе;
юрисконсульта;
инспектора по труду.
Приложение N 32
к Порядку оказания
медицинской помощи по профилю
"акушерство и гинекология
(за исключением использования
вспомогательных репродуктивных
технологий)", утв. приказом
Министерства здравоохранения РФ
от 1 ноября 2012 г. N 572н
Рекомендуемые штатные нормативы Центра медико-социальной поддержки беременных женщин, оказавшихся в трудной жизненной ситуации*
|
N п/п
|
Наименование должностей
|
Количество должностей
|
|
1.
|
Руководитель Центра - врач-акушер-гинеколог
|
1 должность
|
|
2.
|
Врач-психотерапевт
|
1 должность
|
|
3.
|
Психолог (медицинский психолог)
|
1 должность
|
|
4.
|
Психолог (телефона доверия)
|
1 должность
|
|
5.
|
Специалист по социальной работе
|
1 должность
|
|
6.
|
Юрист
|
1 должность
|
|
7.
|
Инструктор по труду
|
1 должность
|
|
8.
|
Медицинская сестра
|
1 должность
|
|
9.
|
Программист
|
1 должность
|
_____________________________
* Нормативы не распространяются на медицинские организации частной системы здравоохранения.
Информация об изменениях:
Приказом Минздрава России от 17 января 2014 г. N 25н в приложение внесены изменения
См. текст приложения в предыдущей редакции
Приложение N 33
к Порядку оказания
медицинской помощи по профилю
"акушерство и гинекология
(за исключением использования
вспомогательных репродуктивных
технологий)", утв. приказом
Министерства здравоохранения РФ
от 1 ноября 2012 г. N 572н
Стандарт
оснащения Центра медико-социальной поддержки беременных женщин, оказавшихся в трудной жизненной ситуации
С изменениями и дополнениями от:
17 января 2014 г.
|
N п/п
|
Наименование*
|
|
1.
|
Рабочее место врача
|
|
2.
|
Рабочее место медицинской сестры
|
|
3.
|
Персональный компьютер с принтером и программным обеспечением для психологического тестирования
|
|
4.
|
Аппарат для измерения артериального давления
|
|
5.
|
Стетофонендоскоп
|
|
6.
|
Кушетка медицинская
|
|
7.
|
Кушетка психоаналитическая (кресло функциональное)
|
|
8.
|
Кресло психотерапевтическое
|
|
9.
|
Стул полумягкий
|
|
10.
|
Журнальный столик
|
|
11.
|
Секундомер
|
|
12.
|
Аудиокомплекс
|
|
13.
|
Исключен
Информация об изменениях:
См. текст пункта 13
|
|
14.
|
Тумба для аудиоаппаратуры
|
|
15.
|
Комплекс реабилитационный психофизиологический для тренинга с биологической обратной связью
|
|
16.
|
Оборудование для комнаты психоэмоциональной разгрузки (сенсорной комнаты):
Сенсорный уголок
Интерактивная панель
Прибор динамической заливки света
Световая каскадирующая труба
Ультрафиолетовое оборудование и аксессуары
|
|
17.
|
Наборы приспособлений и оборудования для проведения фильмотерапии (экран, проектор, набор фильмов)
|
|
18.
|
Наборы приспособлений и оборудования для проведения музыкотерапии (музыкальный центр, наушники)
|
|
19.
|
Наборы приспособлений и оборудования для проведения арттерапии (включая стол, складные кресла)
|
|
20.
|
Маты напольные и подголовники для групповых занятий.
|
|
21.
|
Облучатель бактерицидный (лампа)
|
|
22.
|
Набор моделей (муляжей) плодов разных сроков беременности
|
_____________________________
* Количество единиц - не менее 1.
Установлен новый порядок оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)".
По сравнению с предыдущим порядком, сокращено минимальное количество осмотров, проводимых различными врачами за период беременности при ее физиологическом течении. Так, акушер-гинеколог должен осмотреть пациентку не менее 7 раз, терапевт и стоматолог - не менее 2 раз, оториноларинголог и офтальмолог - не менее 1 раза (ранее не менее 10, 3 и 2 раз соответственно). Изменены сроки беременности при которых проводится скрининговое УЗИ плода. Теперь это 11-14, 18-21 и 30-34 недели.
Уточнено, что решение о прерывании беременности по медпоказаниям принимается перинатальным консилиумом врачей независимо от ее срока (ранее акушером-гинекологом до 22 недель беременности).
Определены особенности оказания медпомощи беременным с врожденными пороками внутренних органов у плода; с сердечно-сосудистыми заболеваниями, требующими хирургической помощи; при ВИЧ-инфекции; искусственном прерывании беременности. Также урегулированы вопросы оказания медпомощи женщинам и девочкам при гинекологических заболеваниях.
Утверждены положения об организации деятельности женских консультаций, роддомов, центров охраны материнства и детства, здоровья семьи и репродукции, перинатальных центров, гинекологических отделений. Определены стандарты оснащения и штатные нормативы медицинского и другого персонала указанных учреждений, этапность оказания медпомощи. Приведены правила оказания сестринского ухода для беременных и др.
Прежний порядок оказания акушерско-гинекологической помощи, а также инструкция, устанавливающая правила разрешения искусственного прерывания беременности в поздние сроки по соцпоказаниям и проведения соответствующей операции, признаны утратившими силу.
Приказ Министерства здравоохранения РФ от 1 ноября 2012 г. N 572н "Об утверждении Порядка оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)""
Зарегистрировано в Минюсте РФ 2 апреля 2013 г.
Регистрационный N 27960
Настоящий приказ вступает в силу по истечении 10 дней после дня его официального опубликования
Текст приказа опубликован в "Российской газете" от 25 апреля 2013 г. N 90/1 (специальный выпуск). Указанный выпуск "Российской газеты" к подписчикам не поступал
В настоящий документ внесены изменения следующими документами:
Приказ Минздрава России от 12 января 2016 г. N 5н
Изменения вступают в силу по истечении 10 дней после дня официального опубликования названного приказа
Приказ Минздрава России от 11 июня 2015 г. N 333н
Изменения вступают в силу по истечении 10 дней после дня официального опубликования названного приказа
Приказ Минздрава России от 17 января 2014 г. N 25н
Изменения вступают в силу по истечении 10 дней после дня официального опубликования названного приказа
 Актуальный текст документа
Актуальный текст документа
![]() , 11, 13 мм
, 11, 13 мм![]() в 1 мл средней порции мочи, определяемое культуральным методом без клинических симптомов) всем беременным женщинам однократно во время беременности (после 14 недель) посев средней порции мочи.
в 1 мл средней порции мочи, определяемое культуральным методом без клинических симптомов) всем беременным женщинам однократно во время беременности (после 14 недель) посев средней порции мочи.![]()
![]() ).
).![]() КОЕ/мл.
КОЕ/мл.![]() КОЕ/мл.
КОЕ/мл.![]()
![]() 2- адреномиметиков необходим контроль:
2- адреномиметиков необходим контроль:![]() 2- адреномиметиков необходим контроль:
2- адреномиметиков необходим контроль:![]() -гемолитический стрептококк, флору и чувствительность к антибиотикам - при первом осмотре в зеркалах.
-гемолитический стрептококк, флору и чувствительность к антибиотикам - при первом осмотре в зеркалах.![]() -гемолитического стрептококка - пенициллин).
-гемолитического стрептококка - пенициллин).![]()
![]() )
)![]()
![]()
![]()
![]()
![]()
![]()
![]()
![]()
![]()
![]() , низкопоточным редуктором и мониторингом NO/
, низкопоточным редуктором и мониторингом NO/![]()
![]()
![]()
![]()
![]()
![]()
![]()
![]()
![]() , 11, 13 мм
, 11, 13 мм![]() , низкопоточным редуктором и мониторингом NO/
, низкопоточным редуктором и мониторингом NO/![]()
![]() , низкопоточным редуктором и мониторингом NO/NО2
, низкопоточным редуктором и мониторингом NO/NО2![]() лазерный коагулятор
лазерный коагулятор![]()
![]()
![]() , 11, 13 мм
, 11, 13 мм![]() , 11, 13 мм
, 11, 13 мм Актуальный текст документа
Актуальный текст документа


 Порядок оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)"
Порядок оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)"

